| 832.101 |
| Liechtensteinisches Landesgesetzblatt |
| Jahrgang 2000 |
Nr. 74 |
ausgegeben am 24. März 2000 |
Verordnung
vom 14. März 2000
zum Gesetz über die Krankenversicherung (KVV)
Aufgrund von Art. 3a, Art. 4 Abs. 1 und 2, Art. 7 Abs. 2, Art. 11 Abs. 2, Art. 13 Abs. 3, Art. 14 Abs. 3 und 9, Art. 15 Abs. 6, Art. 16a Abs. 2 und 3, Art. 17 Abs. 3, Art. 18 Abs. 4, Art. 19 Abs. 5, Art. 22 Abs. 7, Art. 23 Abs. 4, Art. 24 Abs. 2, Art. 24a Abs. 2 und 3, Art. 24b Abs. 5 und Art. 30 Abs. 1 des Gesetzes vom 24. November 1971 über die Krankenversicherung (KVG),
LGBl. 1971 Nr. 501, in der geltenden Fassung, verordnet die Regierung:
2
I. Allgemeine Bestimmungen
3
Art. 1
4
Gegenstand
Diese Verordnung regelt in Durchführung des Gesetzes über die Krankenversicherung das Nähere insbesondere über:
a) die Organisation;
b) die versicherten Personen;
c) die Leistungen der obligatorischen Krankenversicherung;
d) die Leistungserbringer;
e) die Tarife;
f) die Finanzierung.
Art. 1a
5
Bezeichnungen
Soweit nicht ausdrücklich etwas anderes bestimmt ist, sind unter den in dieser Verordnung verwendeten Personen- und Berufsbezeichnungen Angehörige des weiblichen und männlichen Geschlechts zu verstehen.
Art. 1a
bis6
Grundversicherung und Hochkostenversicherung
Die Grundversicherung und die Hochkostenversicherung müssen bei ein und derselben Kasse abgeschlossen werden.
A. Anerkannte Krankenkassen
8
Art. 1b
9
Anerkennung von Krankenkassen
1) Ein Gesuch um Anerkennung ist dem Amt für Gesundheit bis 30. Juni des Vorjahres einzureichen. Dem Gesuch sind beizulegen:
a) die Statuten und die Gründungsurkunde sowie ein Auszug aus dem Handelsregister;
b) die Bestimmungen über die obligatorische Krankenpflege- und Krankengeldversicherung und die freiwilligen Versicherungen sowie die allfälligen allgemeinen Bestimmungen über die Rechte und Pflichten der Versicherten;
c) die Prämientarife der obligatorischen Krankenpflege- und Krankengeldversicherung sowie der freiwilligen Versicherungen;
d) ein Budget für die obligatorische Krankenpflege- und Krankengeldversicherung sowie für die freiwilligen Versicherungen;
e) eine nach den unter Bst. d bezeichneten Versicherungsarten gegliederte Übersicht über die Reserven und Rückstellungen.
2) Die minimale Reserve einer um die Anerkennung nachsuchenden Krankenkasse muss mindestens 600 000 Franken betragen. Ausländische Krankenkassen haben eine Bescheinigung der zuständigen Aufsichtsbehörde über die finanzielle Solvabilität beizubringen.
3) Die Regierung spricht die Anerkennung aus, wenn die gesetzlichen Voraussetzungen erfüllt sind. Sie wird auf den Anfang eines Kalenderjahres wirksam.
Art. 2
Anerkennung ausländischer Kassen
1) Die Anerkennung von ausländischen Kassen wird zusätzlich zur Erfüllung der Bestimmungen gemäss Art. 1 davon abhängig gemacht, dass sie über eine Niederlassung gemäss Art. 2 Abs. 2 des Gesetzes verfügen. Die Krankenkassen liefern dem Amt für Gesundheit die dafür nötigen Angaben (Name und Anschrift sowie Organisationsstruktur der Niederlassung).
102) Ebenso haben ausländische Kassen eine Bescheinigung der Aufsichtsbehörde des Herkunftsstaates mit folgenden Angaben und Bestätigungen beizubringen:
a) dass die Kasse im Herkunftsstaat zum Betrieb der sozialen Krankenversicherung zugelassen ist und die Krankenversicherung nach dem Grundsatz der Gegenseitigkeit betreibt;
b) dass die Kasse berechtigt ist, in Liechtenstein eine Niederlassung zu errichten;
c) dass die Kasse über die erforderlichen finanziellen Mittel verfügt.
Art. 3
Verzicht auf Anerkennung
Die Regierung entzieht der Kasse die Anerkennung, wenn diese darum ersucht oder die gesetzlichen Voraussetzungen nicht mehr erfüllt. Der Verzicht auf die Anerkennung gilt auf Beginn des nächsten Kalenderjahres. Die Vereinbarung gemäss Art. 2 Abs. 3a des Gesetzes muss spätestens drei Monate vor Ablauf des Kalenderjahres abgeschlossen sein.
Art. 4
Finanzielle Sicherheit
1) Die Kassen haben jeweils für eine Finanzierungsperiode von zwei Jahren das Gleichgewicht zwischen Einnahmen und Ausgaben sicherzustellen. Sie müssen ständig über eine Reserve (Sicherheits- und Schwankungsreserve) verfügen.
2) Die Sicherheitsreserve bezweckt die Sicherstellung der finanziellen Lage der Versicherung für den Fall, dass die effektiven Kosten gegenüber den bei der Festsetzung der Prämien getroffenen Annahmen zu ungünstig anfallen.
3) Die Schwankungsreserve dient dazu, Kostenschwankungen auffangen zu können.
4) Die Reserve (Sicherheits- und Schwankungsreserve) der Kasse muss bezogen auf das Rechnungsjahr je nach dem Versichertenbestand mindestens den folgenden Prozentsatz der Bruttoleistungen erreichen:
11
|
Anzahl Versicherte
|
Reserve in den obligatorischen Versicherungen %
|
Reserve in den freiwilligen Versicherungen %
|
|
Bis 500
|
100
|
120
|
|
501 bis 1 000
|
70
|
80
|
|
1 001 bis 5 000
|
35
|
50
|
|
5 001 bis 10 000
|
30
|
40
|
|
10 001 bis 20 000
|
20
|
30
|
|
Über 20 000
|
15
|
20
|
5) Das Amt für Gesundheit kann den Kassen Weisungen erteilen über:
12
a) die zulässige Höhe von Reserven, die über das Minimum nach Abs. 4 hinausgehen;
b) die Bildung von Altersrückstellungen bei Prämienabstufungen nach dem Eintrittsalter in den freiwilligen Versicherungen;
c) die Verwendung von Rückstellungen und Reserven bei einer Verringerung des Leistungsumfanges in den freiwilligen Versicherungen.
Art. 5
Rückversicherung
1) Die Kassen sind verpflichtet, eine Rückversicherung abzuschliessen. Die Rückversicherungsverträge und spätere Änderungen sind dem Amt für Gesundheit zur Genehmigung einzureichen. In den Verträgen ist die Kündigung zu regeln. Die Kündigungsfrist muss mindestens sechs Monate betragen. Die Verträge müssen wenigstens auf das Ende jedes dem Inkrafttreten folgenden Kalenderjahres kündbar sein. Die Kassen haben eine Kündigung dem Amt für Gesundheit unverzüglich zur Kenntnis zu bringen.
132) Das Amt für Gesundheit beurteilt bei der Genehmigung des Rückversicherungsvertrages in welchem Verhältnis die minimale Reserve nach Art. 4 Abs. 4 herabgesetzt werden kann. Die Reserve muss aber mindestens der in Art. 4 Abs. 4 festgelegten Höhe bei einem Bestand von über 20 000 Versicherten entsprechen.
143) Ausländische Kassen mit einem Gesamtbestand von mehr als 20 000 Versicherten können an Stelle einer Rückversicherung eine Garantieerklärung abgeben, wonach Verluste in der Betriebsrechnung vorübergehend durch die allgemeinen Reserven der Kasse sichergestellt werden. Eine solche Garantieerklärung ist der zuständigen ausländischen Aufsichtsbehörde der Kasse zur Kenntnis zu bringen. Bringt die ausländische Aufsichtsbehörde keine Einwendungen gegen die Garantieerklärung vor, kann die minimale Reserve nach Art. 4 Abs. 4 in einem durch das Amt für Gesundheit zu bestimmenden Verhältnis herabgesetzt werden. Die Reserve muss aber mindestens der in Art. 4 Abs. 4 festgelegten Höhe bei einem Bestand von über 20 000 Versicherten entsprechen.
15
Art. 6
Kapitalanlagen
1) Die Kassen legen ihr Vermögen so an, dass dabei die Sicherheit, erforderliche Liquidität und eine angemessene und ausgewogene Risikoverteilung unter Berücksichtigung eines angemessenen Ertrages garantiert ist. Sie erstellen ein Anlagereglement, welches vom Amt für Gesundheit genehmigt wird.
162) Ausländische Krankenkassen wenden die Anlagevorschriften der Aufsichtsbehörden an, welchen sie unterstellt sind.
Art. 7
Rechnungslegung; Grundsätze
1) Die Kassen führen eine gesonderte Rechnung. Aufwand und Ertrag sind getrennt auszuweisen für:
a) die ordentliche obligatorische Krankenpflegeversicherung;
c) die obligatorische Krankengeldversicherung;
d) die einzelnen freiwilligen Versicherungen.
2) Kassen, welche für das Taggeld oder für freiwillige Versicherungen Kollektivversicherungen führen, richten ihr Rechnungswesen so ein, dass sie die jährlichen Betriebsergebnisse jedes Kollektivvertrages ausweisen können.
3) Die Kassen richten ihr Rechnungswesen so ein, dass sie die jährlichen Betriebsergebnisse der Versicherung mit freiwilliger Kostenbeteiligung ausweisen können.
184) Das Amt für Gesundheit kann zur Rechnungsführung Weisungen erteilen. Fehlen Weisungen, so sind die Art. 1045 ff. des Personen- und Gesellschaftsrechts über das kaufmännische Verrechnungswesenanwendbar.
19
Art. 8
20
Kontenplan und Regeln für die Rechnungsführung
Das Amt für Gesundheit erarbeitet nach Anhörung der Kassen einen einheitlichen Kontenplan und einheitliche Regeln für die Rechnungsführung.
Art. 9
Rückstellungen für unerledigte Versicherungsfälle
1) Jede Kasse hat Rückstellungen für unerledigte Versicherungsfälle und gegebenenfalls für noch zu bezahlende Risikoabgaben zu bilden.
2) Die Kassen berichtigen in der laufenden Rechnung die bilanzierten Rückstellungen, wenn diese nicht mit dem tatsächlichen, aufgrund der Vorjahreskosten berechneten Bedarf übereinstimmen.
Art. 10
Verwaltungskosten
1) Die Verwaltungskosten der Krankenversicherung müssen unter den folgenden Bereichen verteilt werden:
a) obligatorische Krankenpflegeversicherung;
b) obligatorische Krankengeldversicherung;
c) freiwillige Versicherungen.
2) Diese Verteilung erfolgt entsprechend dem tatsächlichen Aufwand, wobei für bestimmte Positionen ein Verteilschlüssel angewendet werden kann.
Art. 11
Berichterstattung
1) Die Kassen haben dem Amt für Gesundheit bis zum 30. April des dem Geschäftsjahr folgenden Jahres die geprüfte Jahresrechnung, bestehend aus Bilanz, Erfolgsrechnung und Anhang, und den Geschäftsbericht über das abgeschlossene Geschäftsjahr einzureichen. Der Beschluss des zuständigen Organs der Kasse über die Genehmigung der Rechnung kann spätestens bis zum 30. September nachgereicht werden.
212) Ausländische Kassen können für die Bilanz auf die Bilanz für ihre gesamte Geschäftstätigkeit verweisen, wenn darin die Rückstellungen und Reserven für die Versicherungen in Liechtenstein gesondert ausgewiesen sind.
3) Die Kassen haben dem Amt für Gesundheit bis zum 31. August des laufenden Geschäftsjahres ein Budget für das folgende Geschäftsjahr einzureichen.
224) Die Jahresrechnung und das Budget sind auf den vom Amt für Gesundheit erstellten Formularen einzureichen.
23
Art. 12
Revisionsstelle
1) Jede Kasse bestimmt eine externe und unabhängige Revisionsstelle, die zur Tätigkeit als Versicherungsrevisionsstelle gemäss Versicherungsaufsichtsgesetzgebung zugelassen ist.
2) Die Revisionsstelle und ihre Mitarbeiter haben alle ihnen bei der Revision bekannt gewordenen Tatsachen geheimzuhalten.
3) Hat eine Kasse trotz Mahnung keine Revisionsstelle bestimmt, so weist ihr das Amt für Gesundheit eine solche zu.
244) Das Amt für Gesundheit kann den Kassen oder deren Revisionsstelle Weisungen über vorzunehmende Revisionen erteilen.
25
Art. 13
Aufgaben der Revisionsstelle
1) Die Revisionsstelle prüft jährlich, ob die Buchführung, die Jahresrechnung und die Statistiken formell und materiell den gesetzlichen Anforderungen entsprechen (jährliche Revision). Sie prüft überdies, ob die Geschäftsführung für eine korrekte und ordnungsgemässe Geschäftsabwicklung Gewähr bietet, namentlich ob sie zweckmässig organisiert ist und die gesetzlichen und internen Bestimmungen einhält.
2) Die Revisionsstelle kann vor Ort unangemeldete Zwischenrevisionen durchführen, namentlich wenn Zweifel an der ordnungsgemässen Rechnungsführung und Verwaltung bestehen.
Art. 14
Berichte der Revisionsstelle
1) Die Revisionsstelle erstellt über die jährliche Revision und jede Zwischenrevision einen Bericht. Diese Berichte geben Auskunft über den Zeitpunkt und den Umfang der vorgenommenen Revisionen, die gemachten Feststellungen und die daraus zu ziehenden Schlüsse.
2) Zwei vollständige und übereinstimmende Exemplare jedes Berichtes sind dem zuständigen Organ der Kasse sowie dem Amt für Gesundheit im Original einzureichen. Der Bericht über die jährliche Revision ist bis zum 30. April des folgenden Jahres, die Berichte über die Zwischenrevisionen sind innert drei Monaten seit der Durchführung der Kontrollen einzureichen.
263) Stellt die Revisionsstelle wesentliche Mängel, Unregelmässigkeiten, Missstände oder andere Tatbestände fest, welche die finanzielle Sicherheit der Kasse oder deren Fähigkeit, ihre Aufgaben zu erfüllen, in Frage stellen, so unterbreitet sie den Bericht unverzüglich dem leitenden Organ der Kasse und dem Amt für Gesundheit.
274) Das Amt für Gesundheit kann Weisungen über Form und Inhalt der Berichte erlassen und Berichte an die Revisionsstelle zurückweisen, wenn sie den verlangten Erfordernissen nicht genügen.
28
Art. 15
29
Statistik
Das Amt für Gesundheit kann von den Kassen zusätzliche Auskünfte für statistische Zwecke verlangen. Es erarbeitet nach Anhören der Kassen ein Statistikformular. Die Kassen liefern ihre Angaben auch auf einem mit dem Amt vereinbarten elektronischen Datenträger.
Art. 16
30
Melde- und Vorlagepflichten
Die Kassen haben dem Amt für Gesundheit Änderungen der Statuten und Reglemente mindestens zwei Monate vor deren Inkrafttreten zur Kenntnis zu bringen.
Art. 17
Aufsicht über ausländische Kassen
Hat die Regierung mit ausländischen Behörden Vereinbarungen betreffend der Aufsicht abgeschlossen, teilt sie den betreffenden ausländischen Kassen mit, welche Angaben bezüglich Kontenplan und Regeln für die Rechnungsführung, Rückstellungen für unerledigte Versicherungsfälle, Verwaltungskosten, Revision, Revisionsstelle und Statistik nicht oder nur teilweise eingereicht werden müssen.
Art. 18
Umfang des Risikoausgleichs
1) Der Risikoausgleich nach Art. 3a des Gesetzes gilt für die obligatorische Krankenpflegeversicherung, einschliesslich der Versicherungen in einem Versorgungsnetz und der Versicherungen mit freiwilligen Kostenbeteiligungen.
312) Sämtliche Kassen haben die für den Risikoausgleich nötigen Angaben zu liefern.
Art. 19
Risikogruppen
1) Die Versicherten werden für den Risikoausgleich in Risikogruppen eingeteilt. Die erste Gruppe umfasst die Versicherten im Alter von 16 bis 25 Jahren. Die Versicherten im Alter von 26 bis 90 Jahren werden in Gruppen von je fünf Jahren eingeteilt. Die letzte Risikogruppe umfasst die Versicherten im Alter ab 91 Jahren.
2) Die Risikogruppenzuteilung erfolgt aufgrund der Geburtsjahre der Versicherten.
Art. 20
Durchschnittskosten
1) Für die Durchführung des Risikoausgleichs werden folgende Durchschnittskosten ermittelt:
a) die Durchschnittskosten pro versicherte Person, deren Alter 16 oder mehr Jahre beträgt (Gesamtdurchschnitt);
b) die Durchschnittskosten pro versicherte Person der einzelnen Risikogruppen, getrennt nach Geschlecht (Gruppendurchschnitt).
2) Für die Berechnung der Durchschnittskosten sind die Kosten massgebend, die für alle Versicherten im Rahmen der obligatorischen Krankenpflegeversicherung übernommen werden, abzüglich der Kostenbeteiligungen und der Staatsbeiträge an die Kassen.
Art. 21
Versichertenbestände
1) Für die Errechnung der Versichertenbestände einer Kasse sind die Versicherungsmonate massgebend.
2) Bei der Anerkennung von neuen Kassen sind die Versichertenbestände bei Beginn der Durchführung der obligatorischen Krankenpflegeversicherung massgebend, bis die Angaben nach Abs. 1 vorliegen.
Art. 22
Risikoausgleich
1) Die Kassen bezahlen für ihre Versicherten einer Risikogruppe, bei welcher die nach Art. 20 ermittelten Durchschnittskosten getrennt nach Geschlecht unter dem Gesamtdurchschnitt liegen, eine Risikoabgabe, welche der Differenz zwischen dem Gruppendurchschnitt und dem Gesamtdurchschnitt entspricht.
2) Die Kassen erhalten für ihre Versicherten einer Risikogruppe, bei welcher die nach Art. 20 ermittelten Durchschnittskosten getrennt nach Geschlecht über dem Gesamtdurchschnitt liegen, einen Ausgleichsbeitrag, welcher der Differenz zwischen dem Gruppendurchschnitt und dem Gesamtdurchschnitt entspricht.
Art. 23
Berechnung der Risikoabgaben und Ausgleichsbeiträge
1) Massgebend für die Berechnung der Risikoabgaben und Ausgleichsbeiträge sind die Versichertenbestände und die von ihnen verursachten Kosten im Kalenderjahr, für welches der Risikoausgleich erfolgt (Ausgleichsjahr).
2) Die Risikoabgaben und Ausgleichsbeiträge werden im Ausgleichsjahr aufgrund einer provisorischen Berechnung festgelegt. Diese stützt sich auf die Versichertenbestände und Kosten im Kalenderjahr vor dem Ausgleichsjahr. Bei der Berücksichtigung der Kosten kann die für die Durchführung des Risikoausgleichs zuständige Stelle (Art. 24) für die voraussichtlich im Ausgleichsjahr zu erwartende Kostensteigerung einen angemessenen Zuschlag einberechnen.
3) Die definitiven Risikoabgaben und Ausgleichsbeiträge werden im Jahr, welches dem Ausgleichsjahr folgt, festgesetzt.
Art. 24
Durchführungsstelle
1) Das Amt für Gesundheit führt den Risikoausgleich durch. Es kann bestimmte Aufgaben des Vollzugs Dritten übertragen.
322) Es ermittelt die Risikoabgaben und Ausgleichsbeiträge und stellt jeder Kasse die sie betreffende Saldoabrechnung zu.
3) Es erstellt und veröffentlicht eine Statistik über die Versicherten und Kosten der obligatorischen Krankenpflegeversicherung.
Art. 25
33
Verwaltungskosten
Die Kassen tragen die bei ihnen anfallenden Verwaltungskosten des Risikoausgleichs. Die übrigen mit der Durchführung des Risikoausgleichs anfallenden Kosten trägt das Amt für Gesundheit.
Art. 26
Datenlieferung
1) Die Kassen liefern ihre nach Risikogruppen, Geschlecht und Kalenderjahr ermittelten Daten über die Versichertenbestände, Kosten, Kostenbeteiligungen und Staatsbeiträge nach den Weisungen des Amtes für Gesundheit. Sie stellen die Daten mit einer Kopie des amtlichen Formulars über den Versichertenbestand zu.
342) Diese Daten sind dem Amt für Gesundheit bis Ende April des Ausgleichsjahres und des dem Ausgleichsjahr folgenden Jahres zu übermitteln.
35
Art. 27
Kontrolle der Daten
1) Die Revisionsstellen der Kassen reichen dem Amt für Gesundheit einen Bericht über die Richtigkeit und Vollständigkeit der gelieferten Daten ein.
362) Das Amt für Gesundheit prüft die Richtigkeit und Vollständigkeit der nach Art. 26 gelieferten Daten mittels Stichproben.
37
Art. 28
Zahlungsfristen
1) Für den Risikoausgleich jedes Ausgleichsjahres sind zu leisten:
a) eine Zahlung aufgrund der provisorischen Berechnung nach Art. 23 Abs. 2;
b) eine Zahlung aufgrund der definitiven Berechnung nach Art. 23 Abs. 3.
2) Zahlungen aufgrund der provisorischen Berechnung des Risikoausgleichs sind zu leisten:
a) für Risikoabgaben durch die Kassen an den Risikoausgleich: bis zum 15. August des Ausgleichsjahres;
b) für Ausgleichsbeiträge durch den Risikoausgleich an die Kassen: bis zum 15. September des Ausgleichsjahres.
3) Zahlungen aufgrund der definitiven Berechnung des Risikoausgleichs sind zu leisten:
a) für Risikoabgaben durch die Kassen an den Risikoausgleich: bis zum 15. November des Jahres, das dem Ausgleichsjahr folgt;
b) für Ausgleichsbeiträge durch den Risikoausgleich an die Kassen: bis zum 15. Dezember des Jahres, das dem Ausgleichsjahr folgt.
4) Die an die Kassen geschuldeten Zahlungen sind vom Amt für Gesundheit auch dann vorzunehmen, wenn nicht alle Kassen ihre Zahlungen an den Risikoausgleich geleistet haben. Stehen am Stichtag noch Zahlungen der Kassen aus, so kann das Amt für Gesundheit die Zahlungen aufgrund der eingegangenen Risikoabgaben vornehmen. Die ausstehenden Ausgleichsbeiträge sind nach deren Eingang zu entrichten.
385) Das Amt für Gesundheit kann ausstehende Zahlungen einer Kasse mit Ansprüchen der Kasse auf Staatsbeiträge verrechnen.
396) Die im Rahmen der provisorischen Berechnung gegenüber der definitiven Berechnung zuviel oder zuwenig bezahlten Beträge sind zu verzinsen. Die Verzinsung erfolgt jeweils bezogen auf die Ein- und Auszahlungstermine für den provisorischen und den definitiven Risikoausgleich sowie unter Berücksichtigung der effektiv erhaltenen oder bezahlten Beiträge. Das Amt für Gesundheit legt den Vergütungszins in Berücksichtigung der marktüblichen Zinse fest. Es vergütet und fordert die Zinsen bis zum 31. Dezember des Jahres, welches dem Risikoausgleich folgt.
40
Art. 29
41
Datenschutz
Das Amt für Gesundheit ist zur Geheimhaltung der Daten verpflichtet, die Rückschlüsse auf einzelne Kassen zulassen. Dritte, die mit der Verarbeitung der Daten beauftragt werden, sind ebenfalls zur Geheimhaltung der Daten verpflichtet.
Art. 30
42
Verfahren und Rechtspflege
Streitigkeiten zwischen einer Kasse und dem Amt für Gesundheit über die Durchführung des Risikoausgleichs richten sich nach den Bestimmungen des Gesetzes über die allgemeine Verwaltungsrechtspflege betreffend das einfache Verwaltungsverfahren.
Art. 31
43
Schadenersatz und Ordnungsmassnahmen
Das Amt für Gesundheit kann Kassen, die ihrer Datenlieferungs- und Zahlungspflicht nicht in genügender Weise nachkommen, den daraus entstandenen Schaden in Rechnung stellen. Die Massnahmen nach Art. 4a Abs. 6 des Gesetzes bleiben vorbehalten.
A. Krankenpflegeversicherung
Art. 32
Versicherungspflicht
Neben den nach Art. 7 Abs. 1 Bst. a des Gesetzes erwähnten Personen sind zudem Personen versicherungspflichtig, die ein Asylgesuch gestellt haben, Schutzbedürftige, Personen, gegen die gemäss Flüchtlingsgesetz ein Wegweisungsverfahren eingeleitet wurde, und vorläufig Aufgenommene.
Art. 34
Entsandte Arbeitnehmer
1) Arbeitnehmer, die vorübergehend ins Ausland entsandt werden, sowie die sie begleitenden Familienangehörigen bleiben in Liechtenstein versicherungspflichtig, wenn sie:
a) unmittelbar vor der Entsendung in Liechtenstein versicherungspflichtig waren; und
b) für einen Arbeitgeber mit Wohnsitz oder Sitz in Liechtenstein tätig sind, welcher erhebliche wirtschaftliche Aktivitäten in Liechtenstein ausübt.
2) Als Familienangehörige gelten Ehegatten, eingetragene Partner sowie Kinder bis zum vollendeten 18. Altersjahr und Kinder, die das 25. Altersjahr noch nicht vollendet haben und in Ausbildung begriffen sind.
453) Die Versicherungspflicht für die Familienangehörigen entfällt, wenn diese im Ausland eine krankenversicherungspflichtige Erwerbstätigkeit ausüben.
4) Die Weiterdauer der Versicherungspflicht beträgt zwei Jahre. Die Versicherung kann von der Kasse auf Gesuch hin bis auf insgesamt sechs Jahre verlängert werden.
5) Für Personen, die gestützt auf eine zwischenstaatliche Vereinbarung über soziale Sicherheit als Entsandte gelten, entspricht die Weiterdauer der Versicherung der Dauer der Entsendung nach dieser Vereinbarung. Dies gilt auch für andere Personen, die gestützt auf eine solche Vereinbarung während eines vorübergehenden Auslandaufenthaltes der liechtensteinischen Gesetzgebung unterstellt sind.
Art. 35
Beginn und Ende der obligatorischen Versicherungen
1) Personen, die der obligatorischen Versicherung unterstehen, haben sich innert drei Monaten nach Eintritt der Versicherungspflicht bei einer Kasse zu versichern. Bei rechtzeitigem Beitritt beginnt die Versicherung am Tag des Eintrittes der Versicherungspflicht. Bei nicht rechtzeitigem Beitritt gilt die Versicherung ab dem Beitritt zur Versicherung.
2) Steht erst nach längeren Abklärungen fest, dass eine Person der obligatorischen Versicherung in Liechtenstein untersteht, muss die Kasse die Person rückwirkend auf den Zeitpunkt, in welchem der massgebende Sachverhalt für die Versicherungspflicht in Liechtenstein eingetreten ist, versichern, wenn die betreffende Person die Verzögerung in der Abklärung nicht selber zu verantworten hat. Das Amt für Gesundheit teilt der Kasse mit, ob die Voraussetzungen für eine rückwirkende Versicherung gegeben sind.
463) Die Versicherung endet am Tag des bei der für die Einwohnerkontrolle zuständigen Stelle gemeldeten Wegzugs aus Liechtenstein, in jedem Fall am Tag der tatsächlichen Ausreise aus Liechtenstein oder mit dem Tod der Versicherten. Bei Personen, die aufgrund ihrer Erwerbstätigkeit der obligatorischen Versicherung unterstehen, endet die Versicherung mit der Aufgabe der Erwerbstätigkeit. Der Arbeitgeber meldet der Kasse die Aufgabe der Erwerbstätigkeit in Liechtenstein.
4) Personen, die aufgrund ihres Status nach dem Flüchtlingsgesetz der Versicherungspflicht unterstehen, sind innert eines Monats nach der Registrierung von der nach dem Flüchtlingsgesetz für die Betreuung zuständigen Organisation bei einer Kasse zu versichern. Bei rechtzeitiger Anmeldung bei der Kasse beginnt die Versicherung am Tag des Eintrittes der Versicherungspflicht. Bei nicht rechtzeitiger Anmeldung gilt die Versicherung ab der Anmeldung bei der Kasse. Die für die Betreuung zuständige Organisation meldet der Kasse das Ende der Versicherungspflicht.
Art. 35a
47
Wechsel der Kasse
1) Versicherte können unter Einhaltung einer einmonatigen Kündigungsfrist die Kasse auf das Ende eines Kalendermonats wechseln.
2) Bei einem Wechsel der Kasse endet das Versicherungsverhältnis bei der bisherigen Kasse erst, wenn ihr die neue Kasse mitgeteilt hat, dass die betreffende Person bei ihr ohne Unterbrechung des Versicherungsschutzes versichert ist. Unterlässt die neue Kasse diese Mitteilung, so hat sie dem Versicherten den daraus entstandenen Schaden zu ersetzen, insbesondere die Prämiendifferenz. Sobald die bisherige Kasse die Mitteilung erhalten hat, informiert sie die betroffene Person, ab welchem Zeitpunkt sie nicht mehr bei ihr versichert ist.
Art. 35b
48
Verteilschlüssel für die Zuweisung von versicherungspflichtigen Personen zur obligatorischen Krankenpflegeversicherung
1) Personen, die sich nicht innert drei Monaten nach Eintreten der Versicherungspflicht bei einer in Liechtenstein anerkannten Krankenkasse versichern und für die keine Ausnahme von der Versicherungspflicht besteht, werden vom Amt für Gesundheit einer anerkannten Krankenkasse nach Massgabe ihres Marktanteils zugewiesen.
2) Der Marktanteil einer Krankenkasse wird anhand der Versicherungsmonate aller in Liechtenstein versicherten Personen unter Berücksichtigung der Daten des Risikoausgleichs (Art. 3a des Gesetzes) beurteilt.
Art. 36
1) Bezahlen Versicherte fällige Prämien oder Kostenbeteiligungen nicht, hat die Kasse die Versicherten schriftlich unter Einräumung einer Nachfrist von 30 Tagen zu mahnen und auf die Folgen des Zahlungsverzugs nach Abs. 2 und 2a hinzuweisen.
502) Hat die Mahnung keine Zahlung zur Folge, so kann die Kasse:
51
a) die Bezahlung der ausstehenden Prämien oder Kostenbeteiligungen nach Massgabe von Art. 27 des Gesetzes verfügen;
b) eine erweiterte obligatorische Krankenpflegeversicherung nach Art. 18 Abs. 2a des Gesetzes in eine obligatorische Krankenpflegeversicherung nach Art. 18 Abs. 2 des Gesetzes umwandeln.
2a) Die Kasse kann aufgrund einer rechtskräftigen Verfügung Exekution führen und die Übernahme der Kosten für weitere Leistungen mit Ausnahme der Notfallbehandlungen bis zur Einbringlichkeit der Prämien oder Kostenbeteiligungen bzw. bis zu deren Bezahlung aufschieben.
523) Hat der Versicherte Anspruch auf Beiträge des Landes im Sinne von Art. 24b des Gesetzes, kann die Kasse unter Nachweis des Zahlungsverzuges beim Amt für Gesundheit beantragen, dass diese Beiträge direkt an die Kasse ausbezahlt werden.
536) Wollen säumige Versicherte die Kasse wechseln, darf sie die bisherige Kasse erst dann aus dem Versicherungsverhältnis entlassen, wenn die ausstehenden Prämien oder Kostenbeteiligungen vollständig bezahlt sind.
567) Kann das Vollstreckungsverfahren gegen Versicherte, auf welche die liechtensteinische Gesetzgebung über die Sozialhilfe nicht anwendbar ist, nicht durchgeführt werden oder hat es keine Zahlung der Prämien oder Kostenbeteiligung zur Folge, kann die Kasse nach schriftlicher Mahnung und Hinweis auf die Folgen des Zahlungsverzuges das Versicherungsverhältnis beenden. Das Amt für Gesundheit ist durch die Kasse von der Beendigung zu unterrichten.
57
B. Krankengeldversicherung
Art. 37
Unregelmässig beschäftigte Personen
1) Die Versicherungspflicht für Krankengeld gemäss Art. 7 Abs. 1 Bst. b des Gesetzes erstreckt sich nicht auf die unregelmässig beschäftigten Arbeitnehmer.
2) Als unregelmässig beschäftigt gelten Arbeitnehmer, die im Jahresdurchschnitt weniger als acht Arbeitsstunden pro Woche bei einem Arbeitgeber beschäftigt sind.
58
Art. 38
Kurzfristig beschäftigte Personen
Von der Versicherungspflicht für Krankengeld gemäss Art. 7 Abs. 1 Bst. b des Gesetzes ausgenommen sind Personen, die in einem auf maximal drei Monate befristeten Arbeitsverhältnis stehen (z.B. Praktikanten, Aushilfen, Gelegenheitsarbeiter).
Art. 39
Heimarbeit
1) Heimarbeiter sind obligatorisch für Krankengeld versichert, wenn sie in Liechtenstein für einen Arbeitgeber mit Sitz oder Niederlassung in Liechtenstein tätig sind.
Art. 40
Wöchnerinnen, Aufgabe der Erwerbstätigkeit
1) Erwerbstätige Versicherte haben dann Anspruch auf Krankengeldleistungen gemäss Art. 15 Abs. 2 des Gesetzes, wenn sie ihre Erwerbstätigkeit nicht früher als 20 Wochen vor ihrer Niederkunft aufgeben, sofern nicht eine dieser Frist vorausgehende mindestens hälftige Arbeitsunfähigkeit ärztlich bescheinigt ist.
2) Die Ansprüche nicht erwerbstätiger Versicherter auf Krankengeldleistungen gemäss Art. 15 Abs. 2 des Gesetzes werden hiervon nicht berührt.
3) Der Anspruch auf das Taggeld nach Art. 15 Abs. 2 des Gesetzes besteht unabhängig von einer Arbeitsunfähigkeit der Versicherten. Ist die Versicherte vor Beginn oder nach Ablauf der Leistungsdauer von Art. 15 Abs. 2 des Gesetzes arbeitsunfähig, richtet sich die Leistungspflicht der Kasse nach Art. 14 des Gesetzes.
60
Art. 41
Rentner der Invalidenversicherung und der obligatorischen Unfallversicherung
1) Bezüger von Renten der Invalidenversicherung und der obligatorischen Unfallversicherung sind für Krankengeld obligatorisch nur für die Leistungen im Sinne von Art. 14 Abs. 4 des Gesetzes zu versichern.
2) Meldet der Versicherte seine Rentenansprüche bei der Invalidenversicherung und bei der obligatorischen Unfallversicherung trotz schriftlicher Mahnung der Kasse nicht rechtzeitig an, kann diese die Auszahlung des Krankengeldes aufschieben, bis die Meldung erfolgt ist. Nach erfolgter Meldung hat die Kasse das Krankengeld während der Zeit des Aufschubs zu übernehmen.
61
Art. 42
62
Freiwillige Krankengeldversicherung bei Bezügern von Entschädigungen aus der Arbeitslosenversicherung
Die Kassen können bei Bezügern von Entschädigungen aus der Arbeitslosenversicherung für die freiwillige Krankengeldversicherung nach Art. 14 Abs. 8 und 8a des Gesetzes eine Bestätigung der Arbeitslosenversicherung über den Anspruch auf Arbeitslosenentschädigung verlangen.
Art. 43
Leistungspflicht für Versicherte im Ausland
1) Bei Auslandsaufenthalt besteht Anspruch auf das Krankengeld nur bei stationärer Behandlung des Versicherten in einer Heilanstalt oder in einer ärztlich geleiteten Kuranstalt.
2) Bei Grenzgängern fällt dieser Vorbehalt dahin, solange sie sich an ihrem Wohnort aufhalten.
Art. 44
Beginn und Ende der Versicherung
1) Der Arbeitgeber muss für seine der Versicherungspflicht unterstehenden Arbeitnehmer eine Krankengeldversicherung abschliessen, welche mindestens die Leistungen nach Art. 14 Abs. 3 des Gesetzes umfasst.
2) Die obligatorische Versicherung dauert bis zur Beendigung des Arbeitsverhältnisses. Dauert die Auszahlung eines Krankengeldes nach Beendigung des Arbeitsverhältnisses gestützt auf Art. 14 Abs. 5 des Gesetzes an, kann die Kasse die Auszahlung nicht vom Abschluss einer freiwilligen Versicherung abhängig machen.
633) Ist die Leistungsdauer nach Art. 14 Abs. 1 Bst. b oder d des Gesetzes ausgeschöpft, bleibt ein Arbeitnehmer für eine noch vorhandene Arbeitsfähigkeit weiterhin versichert. Selbständig Erwerbstätige können eine noch vorhandene Arbeitsfähigkeit weiterhin freiwillig versichern.
64
Art. 44a
65
Anrechenbarer Lohn
1) Der Höchstbetrag des anrechenbaren Lohnes beläuft sich auf 148 200 Franken im Jahr und 406 Franken im Tag.
662) Unterliegt der Lohn starken Schwankungen, so wird auf einen angemessenen Durchschnittslohn pro Tag abgestellt.
Art. 45
Voraussetzungen
1) Die Leistungen der obligatorischen Krankenpflegeversicherung müssen wirksam, zweckmässig und wirtschaftlich sein.
2) Die Kassen dürfen im Rahmen der obligatorischen Krankenpflegeversicherung keine anderen als die im Gesetz und in der Verordnung umschriebenen Leistungen übernehmen.
3) Soweit in einem Versicherungsfall Leistungen der Krankenversicherung mit gleichartigen Leistungen der Unfallversicherung, der Invalidenversicherung oder der Alters- und Hinterlassenenversicherung zusammentreffen, gehen die Leistungen dieser anderen Sozialversicherungen vor. Art. 87 der Verordnung vom 4. September 1990 über die obligatorische Unfallversicherung bleibt vorbehalten.
Art. 45a
67
Rückvergütung von Leistungen
1) Hat eine Kasse anstelle einer anderen Sozialversicherung zu Unrecht Leistungen ausgerichtet oder hat dies eine andere Sozialversicherung anstelle der Kasse getan, so muss die entlastete Versicherung den Betrag, um den sie entlastet wurde, der anderen Versicherung rückvergüten, höchstens jedoch bis zur jeweiligen gesetzlichen Leistungspflicht.
2) Sind mehrere Kassen rückvergütungsberechtigt oder rückvergütungspflichtig, so bemisst sich ihr Anteil nach den Leistungen, die sie erbracht haben oder hätten erbringen sollen.
3) Der Rückvergütungsanspruch erlischt fünf Jahre nach der Ausrichtung der Leistung.
4) Für die Leistungen des Staates nach Art. 24 Abs. 1 Bst. c des Gesetzes gilt Abs. 1 sinngemäss; der Rückvergütungsanspruch erlischt fünf Jahre ab Kenntnis der zu Unrecht ausgerichteten Leistung.
Art. 46
Leistungskommission
1) Eine von der Regierung eingesetzte Kommission aus Vertretern der Behörden, der Ärzte und des Krankenkassenverbandes beurteilt nach Massgabe dieser Verordnung die Wirksamkeit, die Zweckmässigkeit und die Wirtschaftlichkeit von Leistungen (Leistungskommission). Die Kommission wird vom Amt für Gesundheit geleitet. Der Amtsarzt nimmt mit beratender Stimme Einsitz.
682) Sind Leistungen von Personen, die einen in Abs. 1 nicht genannten Gesundheitsberuf ausüben, von Laboratorien, von Krankentransportunternehmungen oder von Einrichtungen des Gesundheitswesens zu beurteilen, nehmen die von der Regierung gewählten Vertreter dieser Berufsgruppe mit Stimmrecht Einsitz in die Kommission. Die Kommission kann Fachexperten mit beratender Stimme beiziehen.
693) Die Kommission empfiehlt der Regierung, dass bestimmte Leistungen in der obligatorischen Krankenpflegeversicherung zu übernehmen sind oder nicht zu übernehmen sind. Die Regierung ist an die Empfehlungen der Leistungskommission nicht gebunden und sie kann ihre Verordnungskompetenz auch ohne eine Empfehlung der Leistungskommission wahrnehmen.
70
Art. 47
Leistungen von Ärzten und von Chiropraktoren
711) Die von Ärzten oder von Chiropraktoren erbrachten diagnostischen und therapeutischen Leistungen sind von der obligatorischen Krankenpflegeversicherung zu übernehmen, wenn nicht festgestellt ist, dass die Wirksamkeit, die Zweckmässigkeit oder die Wirtschaftlichkeit nicht gegeben oder umstritten ist.
722) In Anhang 1 sind diejenigen ärztlichen Leistungen aufgeführt, die von der obligatorischen Krankenpflegeversicherung nach Prüfung durch die Leistungskommission:
73
a) übernommen werden;
b) nur unter bestimmten Voraussetzungen übernommen werden;
c) nicht übernommen werden.
3) Die obligatorische Krankenpflegeversicherung übernimmt die in Anhang 1a aufgeführten Leistungen von Chiropraktoren.
74
Art. 48
Ärztliche Psychotherapie
1) Die obligatorische Krankenpflegeversicherung übernimmt die Leistungen der ärztlichen Psychotherapie nach Methoden, welche mit Erfolg an anerkannten psychiatrischen Institutionen angewendet werden.
2) Nicht übernommen werden die Kosten für Psychotherapie, die zum Zweck der Selbsterfahrung, der Selbstverwirklichung oder der Persönlichkeitsreifung oder zu anderen nicht auf die Behandlung einer Krankheit gerichteten Zwecken durchgeführt wird.
3) Unter Vorbehalt begründeter Ausnahmen werden höchstens die Kosten für eine Behandlung übernommen, die entspricht:
a) in den ersten drei Jahren zwei einstündigen Sitzungen pro Woche;
b) in den folgenden drei Jahren einer einstündigen Sitzung pro Woche;
c) danach einer einstündigen Sitzung alle zwei Wochen.
4) Soll die Psychotherapie nach einer Behandlung, die 40 einstündigen Sitzungen entspricht, zu Lasten der Versicherung fortgesetzt werden, so hat der behandelnde Arzt dem Vertrauensarzt der Kasse zu berichten und einen begründeten Vorschlag über die Fortsetzung der Therapie zu unterbreiten.
755) Der Vertrauensarzt schlägt der Kasse vor, ob und in welchem Umfang die Psychotherapie auf Kosten der Versicherung fortgesetzt werden soll. Bei Fortsetzung der Therapie hat der behandelnde Arzt dem Vertrauensarzt wenigstens einmal jährlich über den Verlauf und die weitere Indikation der Therapie zu berichten.
6) Die Berichte an den Vertrauensarzt nach den Abs. 4 und 5 dürfen nur Angaben enthalten, welche zur Beurteilung der Leistungspflicht des Versicherers nötig sind.
Art. 49
Zahnärztliche Leistungen
1) Die obligatorische Krankenpflegeversicherung übernimmt Behandlungen von Schäden des Kausystems, die durch einen Unfall im Sinne von Art. 15 Abs. 1 der Verordnung vom 4. September 1990 über die obligatorische Unfallversicherung verursacht worden sind, sowie die in Anhang 1 aufgeführten zahnärztlichen Behandlungen.
Art. 50
Präventivmedizinische Massnahmen
Die obligatorische Krankenpflegeversicherung übernimmt die im Anhang 2 zu dieser Verordnung aufgeführten präventivmedizinischen Massnahmen unter den dort angeführten Voraussetzungen.
Art. 51
Leistungen bei Mutterschaft
Die obligatorische Krankenpflegeversicherung übernimmt neben den Leistungen wie bei Krankheit folgende Leistungen:
a) die von Ärzten oder Hebammen durchgeführten oder ärztlich angeordneten Kontrolluntersuchungen während und nach der Schwangerschaft sowie die dabei von einem Arzt abgegebenen Arzneimittel nach Anhang 2;
77b) die Entbindung zu Hause oder in einer Heilanstalt sowie die Geburtshilfe durch Ärzte und Hebammen;
c) die von Hebammen durchgeführte Betreuung im Wochenbett nach Art. 56 Abs. 1 Bst. d.
78
Art. 52
Arzneimittel; Grundsatz
791) Auf die Leistungen sowie die Tarife und Preise der obligatorischen Krankenpflegeversicherung für Arzneimittel finden unter Vorbehalt von Abs. 2 und 3 die vom Schweizerischen Bundesamt für Gesundheit (BAG) erlassenen Arzneimittel- und Spezialitätenlisten
80 Anwendung. Die Vorschriften über die Zulassung und die Einfuhr von Heilmitteln bleiben vorbehalten.
812) Für den Kassenersatz von Arzneimitteln und Spezialitäten, die nach dem Gesetz vom 18. Dezember 1997 über den Verkehr mit Arzneimitteln im Europäischen Wirtschaftsraum zugelassen werden, finden Art. 53 und 54 Anwendung.
3) Die Leistungskommission kann der Regierung empfehlen, von den in der Schweiz anwendbaren Listen, Bestimmungen, Tarifen und Preisen abzuweichen. Abweichungen werden in Anhang 2a festgehalten.
834) Die obligatorische Krankenpflegeversicherung übernimmt Arzneimittel, die von Ärzten oder Spitälern im Ausland abgegeben oder verschrieben werden, wenn die Behandlung im Ausland von der liechtensteinischen obligatorischen Krankenpflegeversicherung vergütet wird und das Arzneimittel für die Sozialversicherung am Ort der Behandlung vergütungspflichtig ist.
84
Art. 52a
Leistungen der Apotheker
851) Die obligatorische Krankenpflegeversicherung übernimmt neben den mit dem Preis in der Spezialitätenliste bereits abgegoltenen Leistungen die folgenden Leistungen der Apotheker:
86
a) Beratung bei der Ausführung einer ärztlichen oder chiropraktorischen Verordnung, die mindestens ein Arzneimittel der Spezialitätenliste enthält;
87b) Ausführung einer ärztlichen oder chiropraktorischen Verordnung ausserhalb der ortsüblichen Geschäftszeiten, wenn ein Notfall vorliegt;
88c) ärztlich angeordnete Betreuung bei der Einnahme eines Arzneimittels.
892) Apotheker können Originalpräparate der Spezialitätenliste durch die billigeren Generika dieser Liste ersetzen, wenn nicht der Arzt ausdrücklich die Abgabe des Originalpräparates verlangt. Im Falle einer Substitution informieren sie die verschreibende Person über das abgegebene Präparat.
90
Art. 52b
91
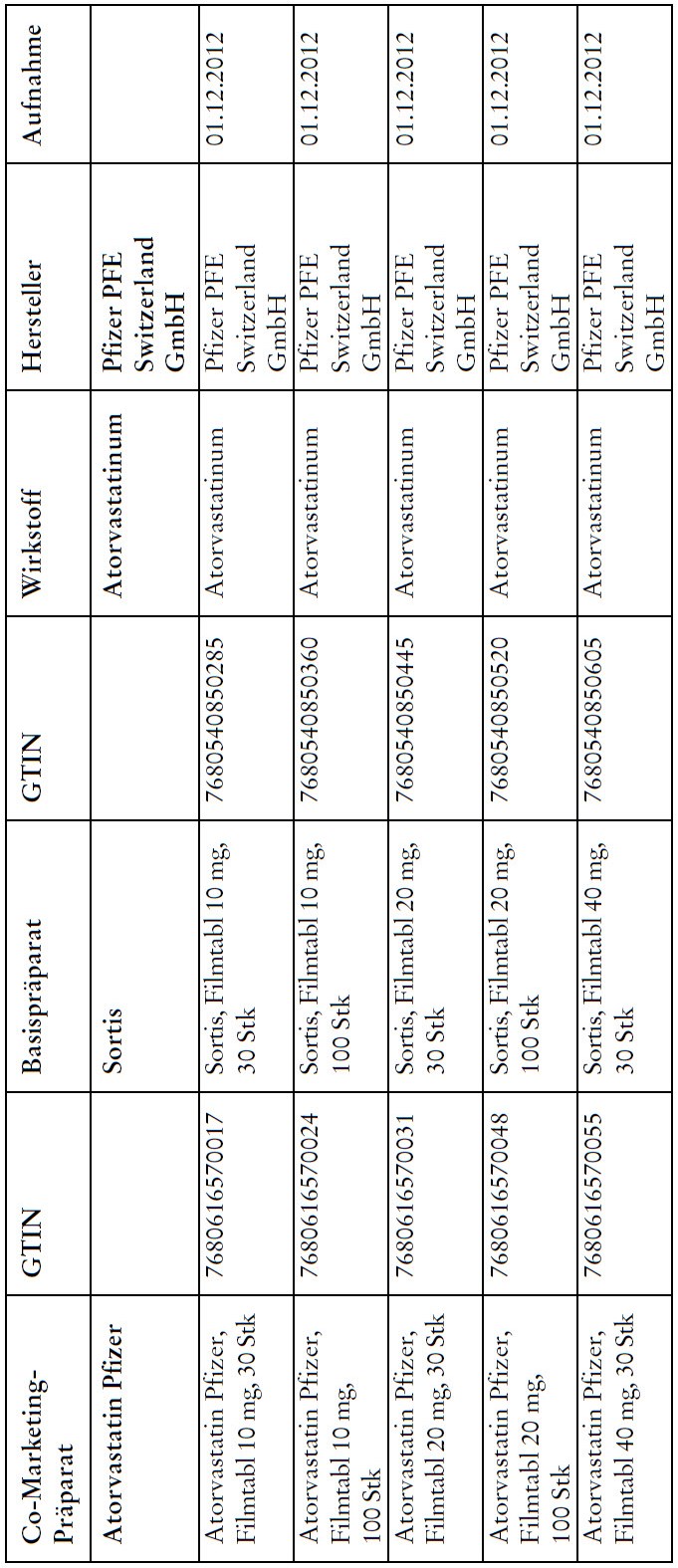
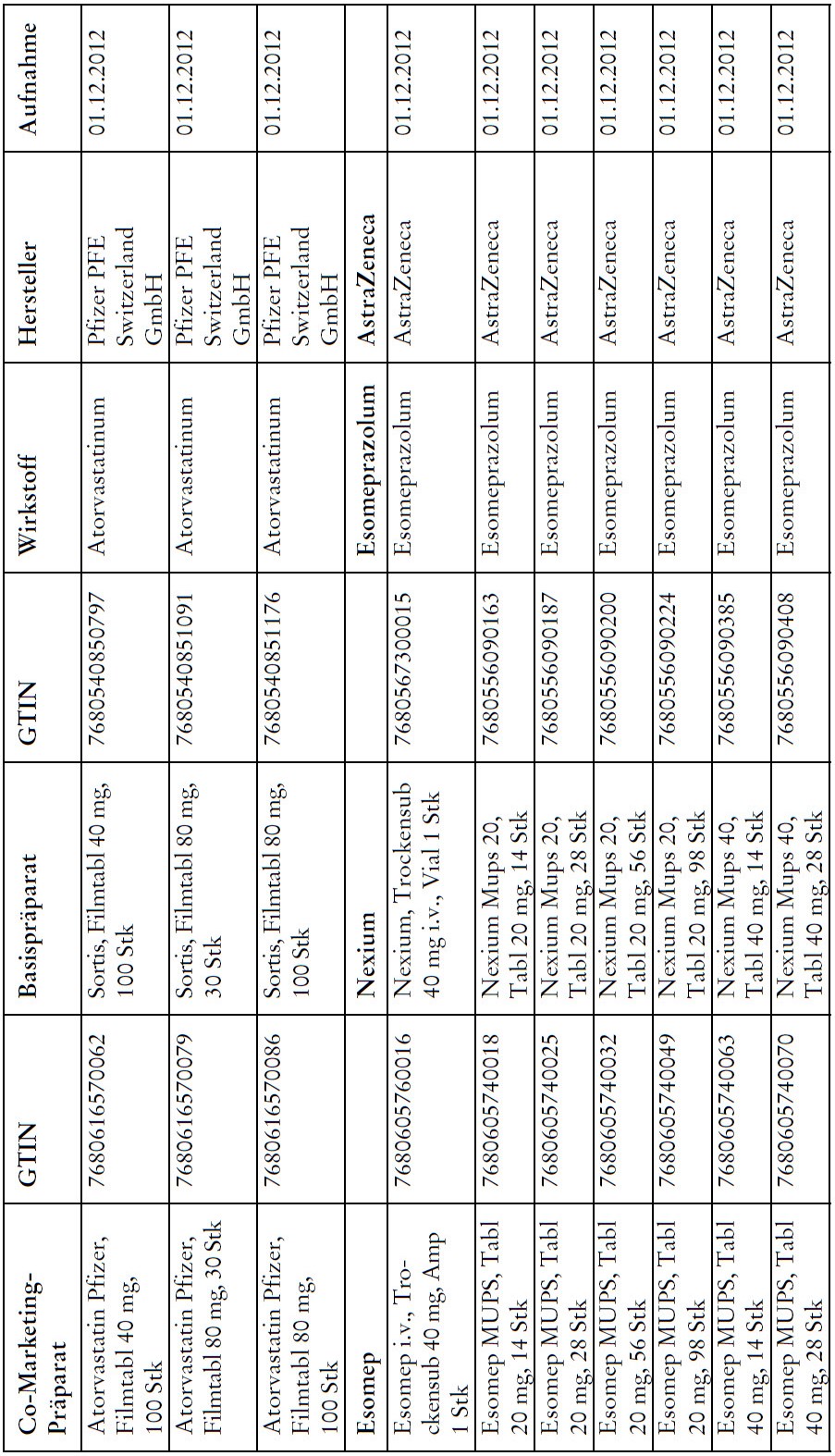
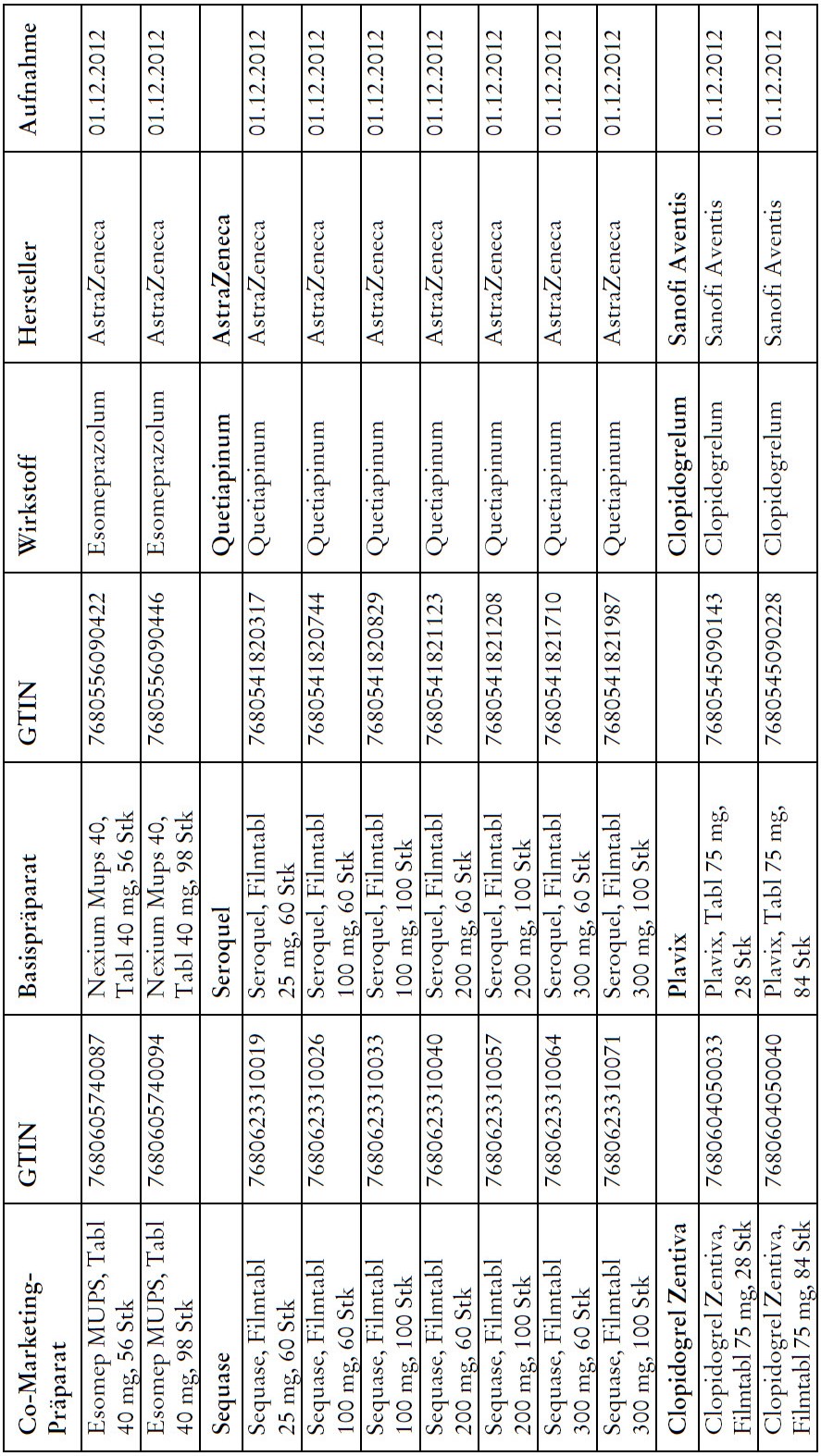
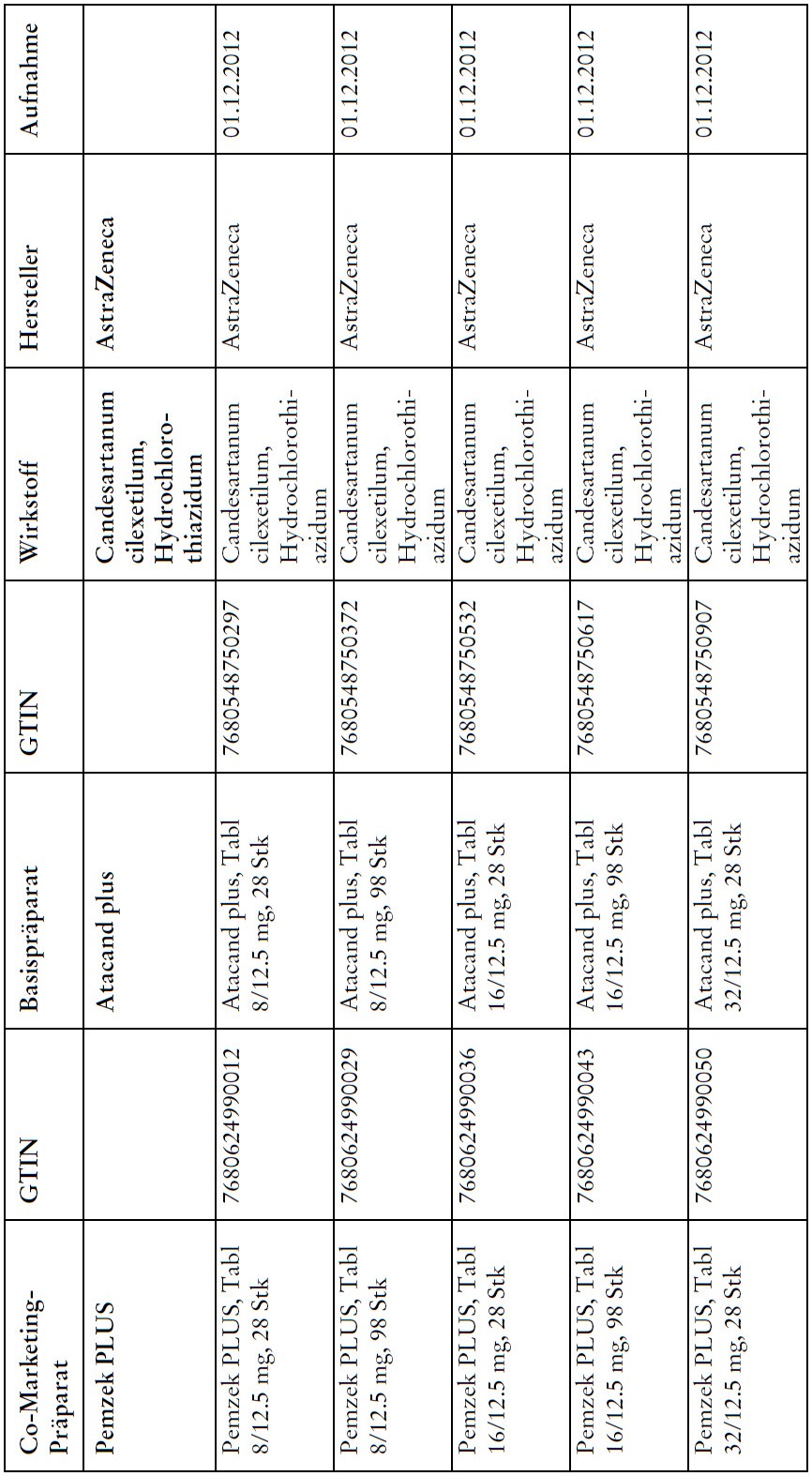
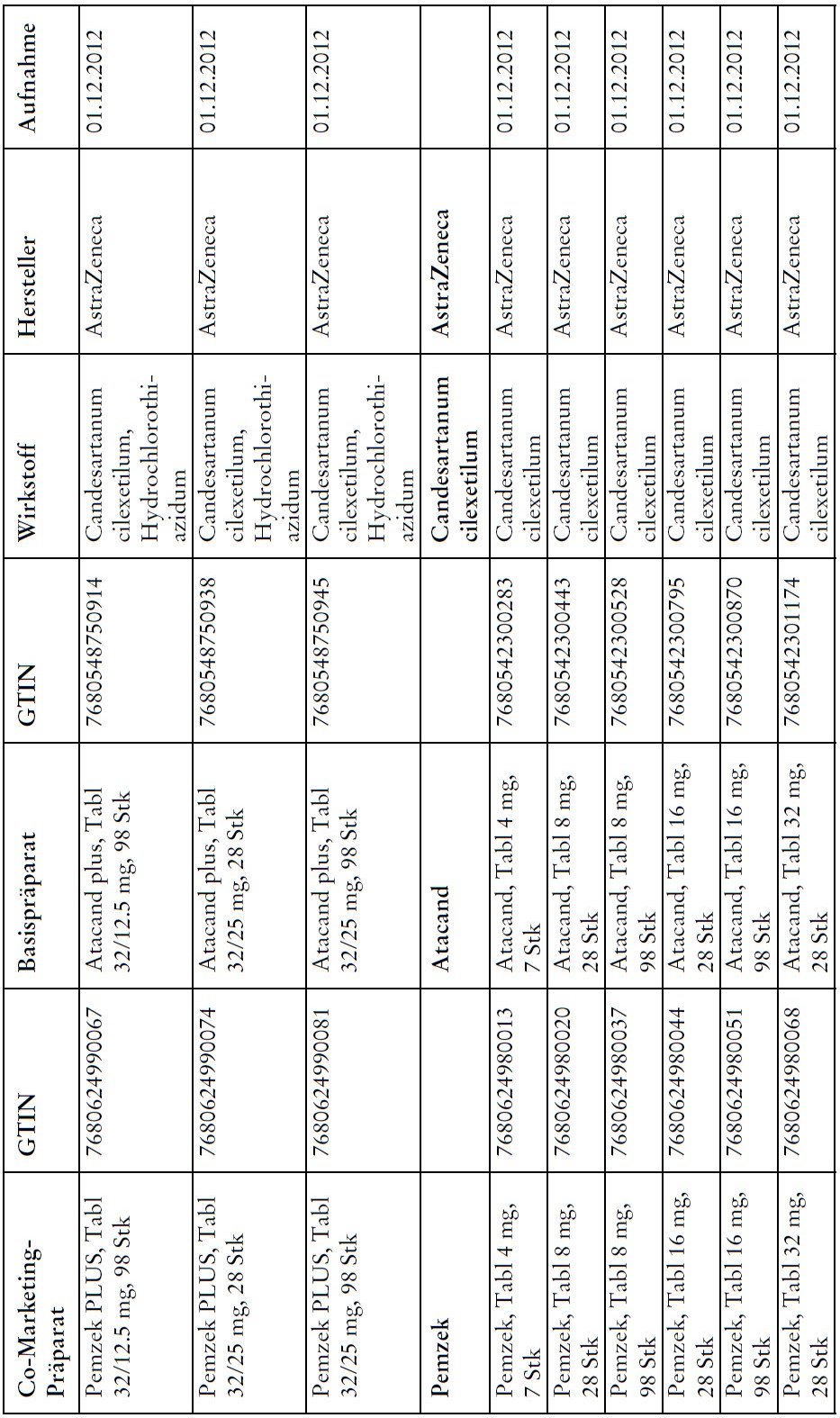
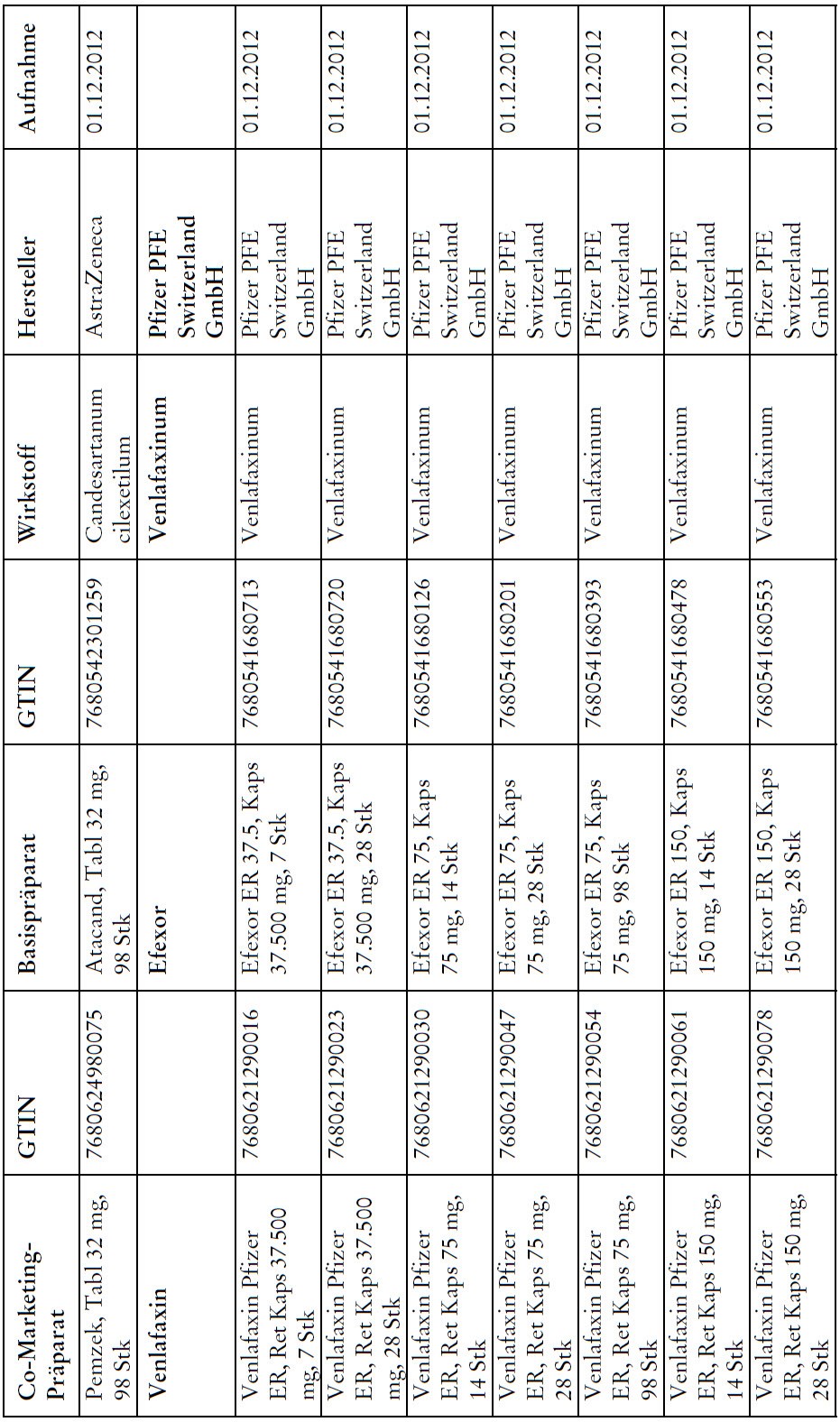
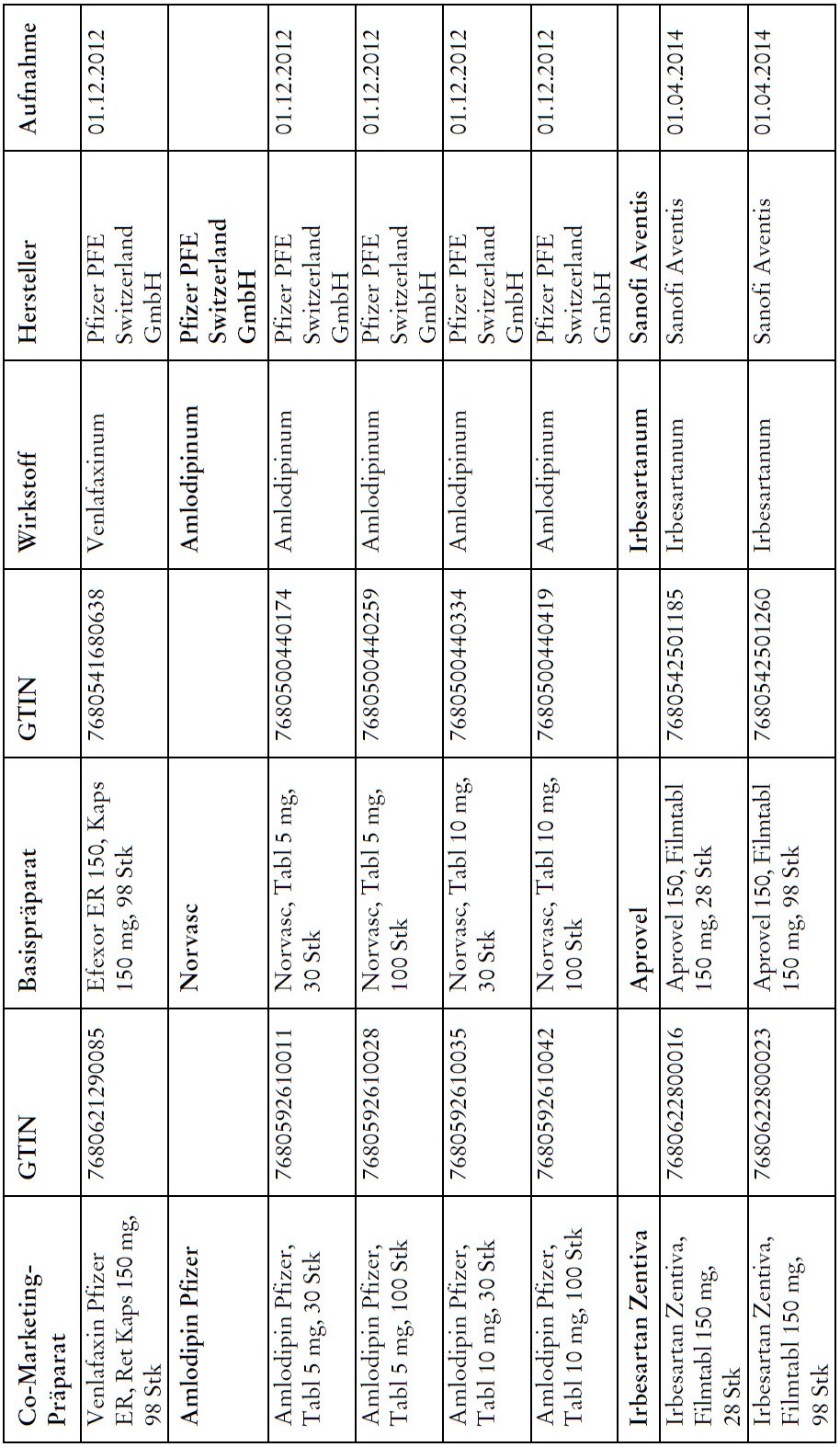
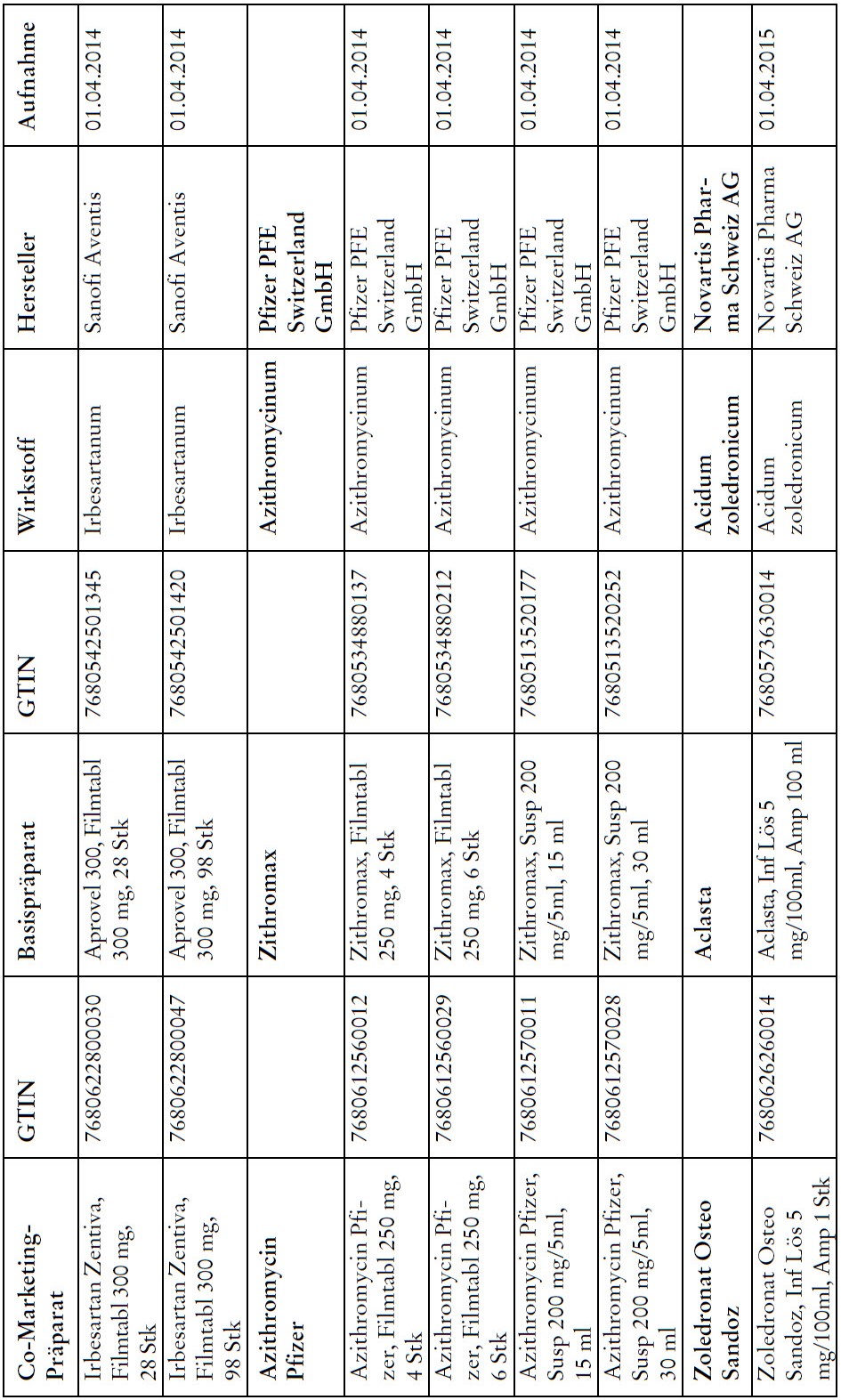
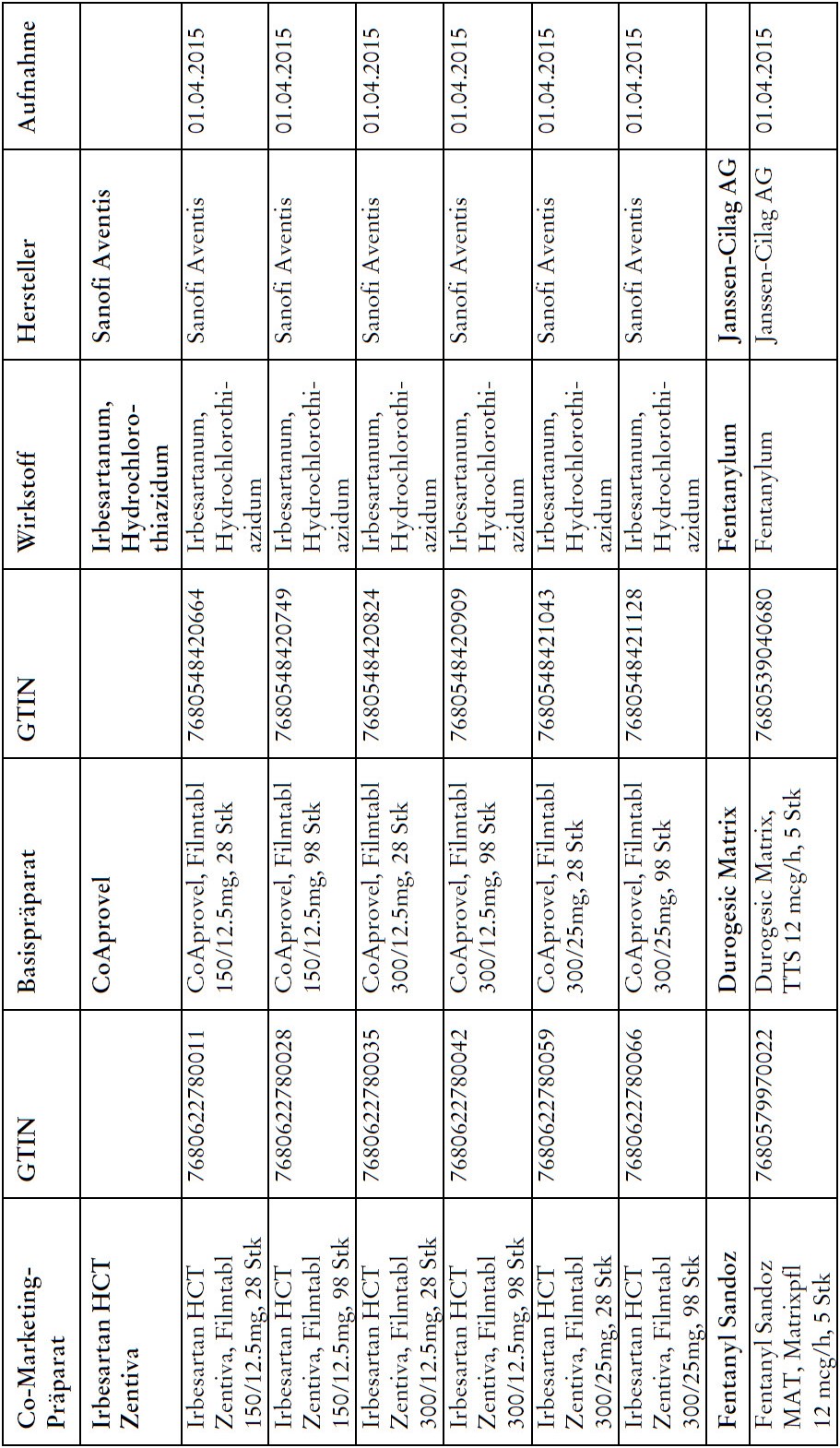
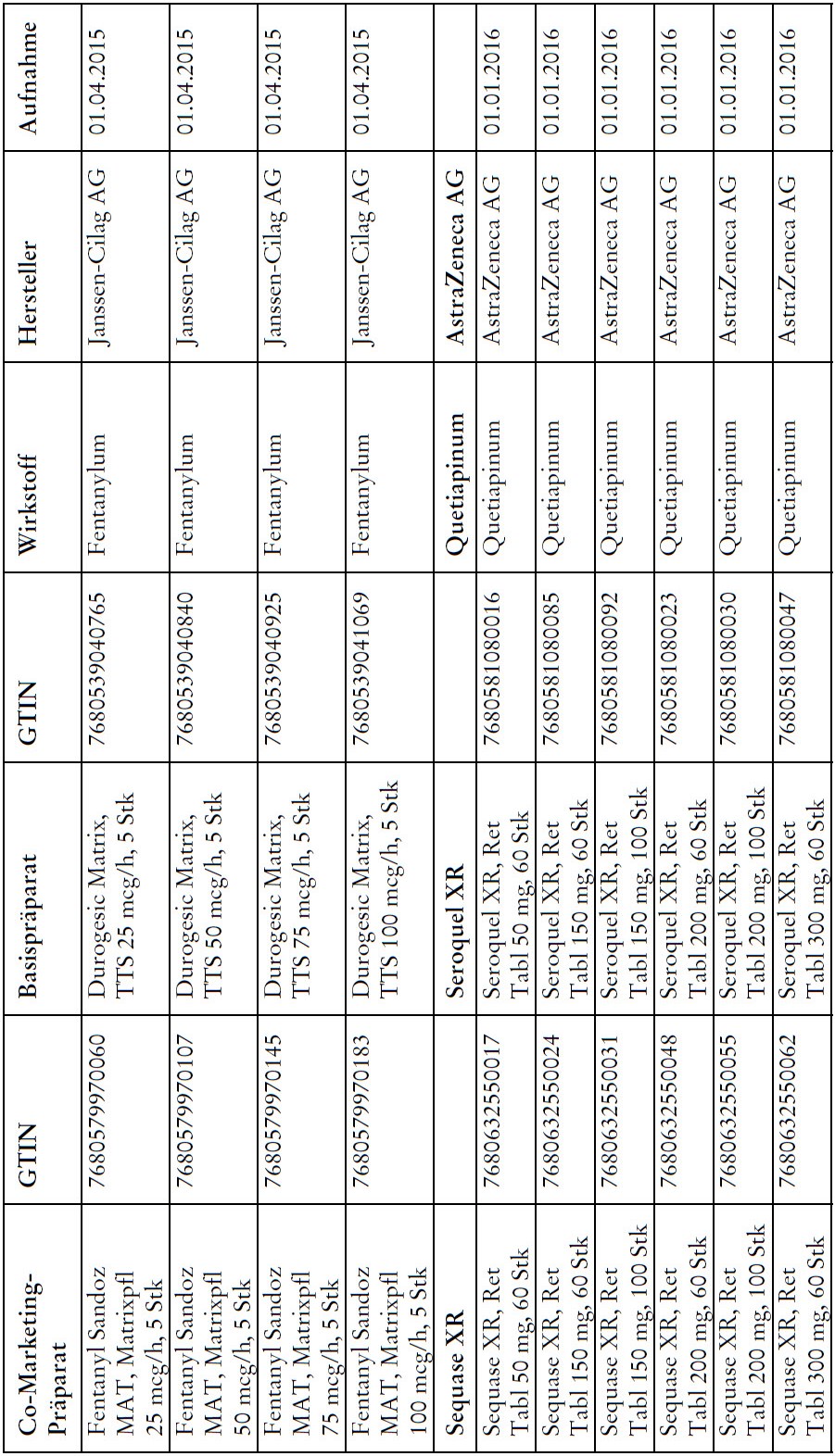
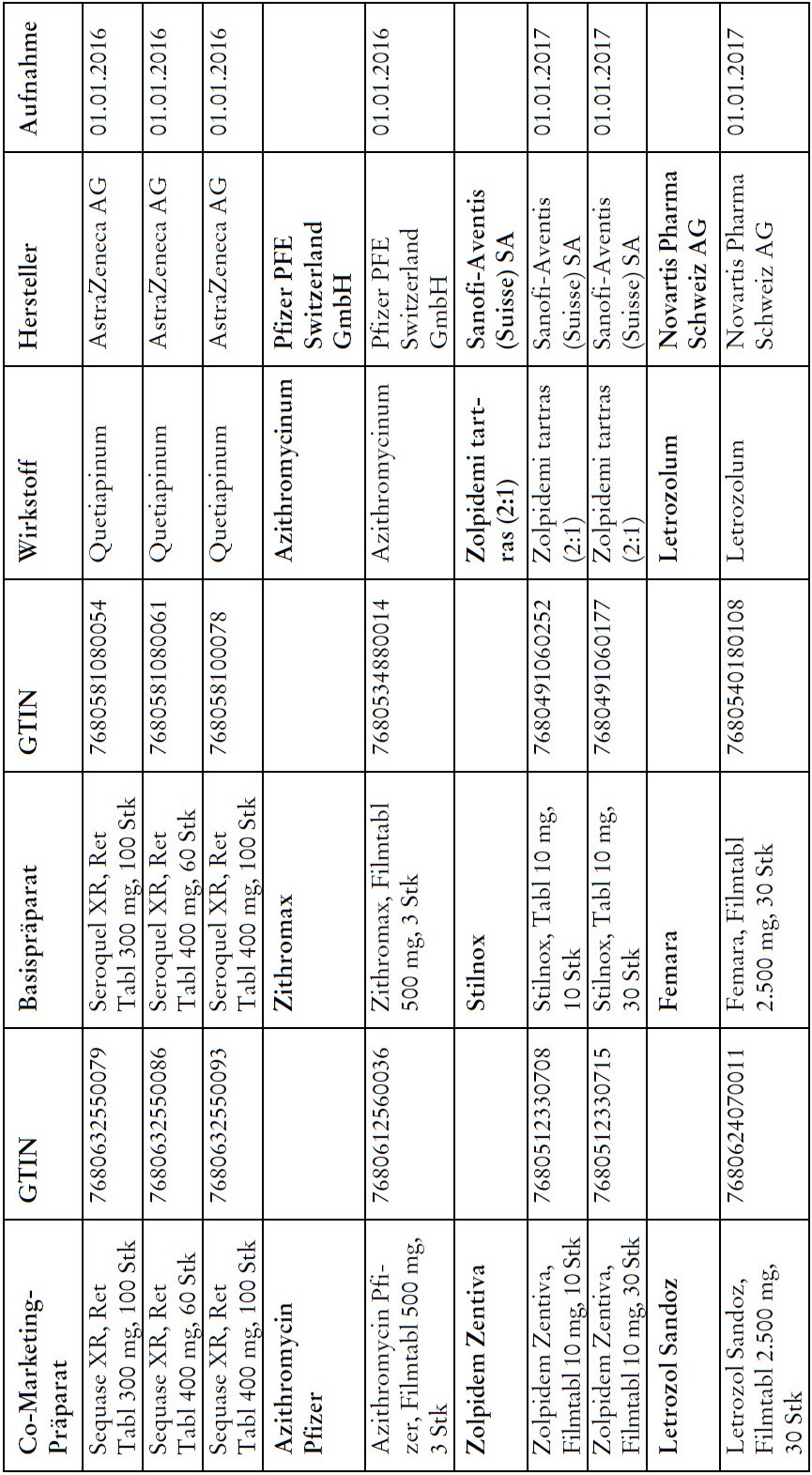
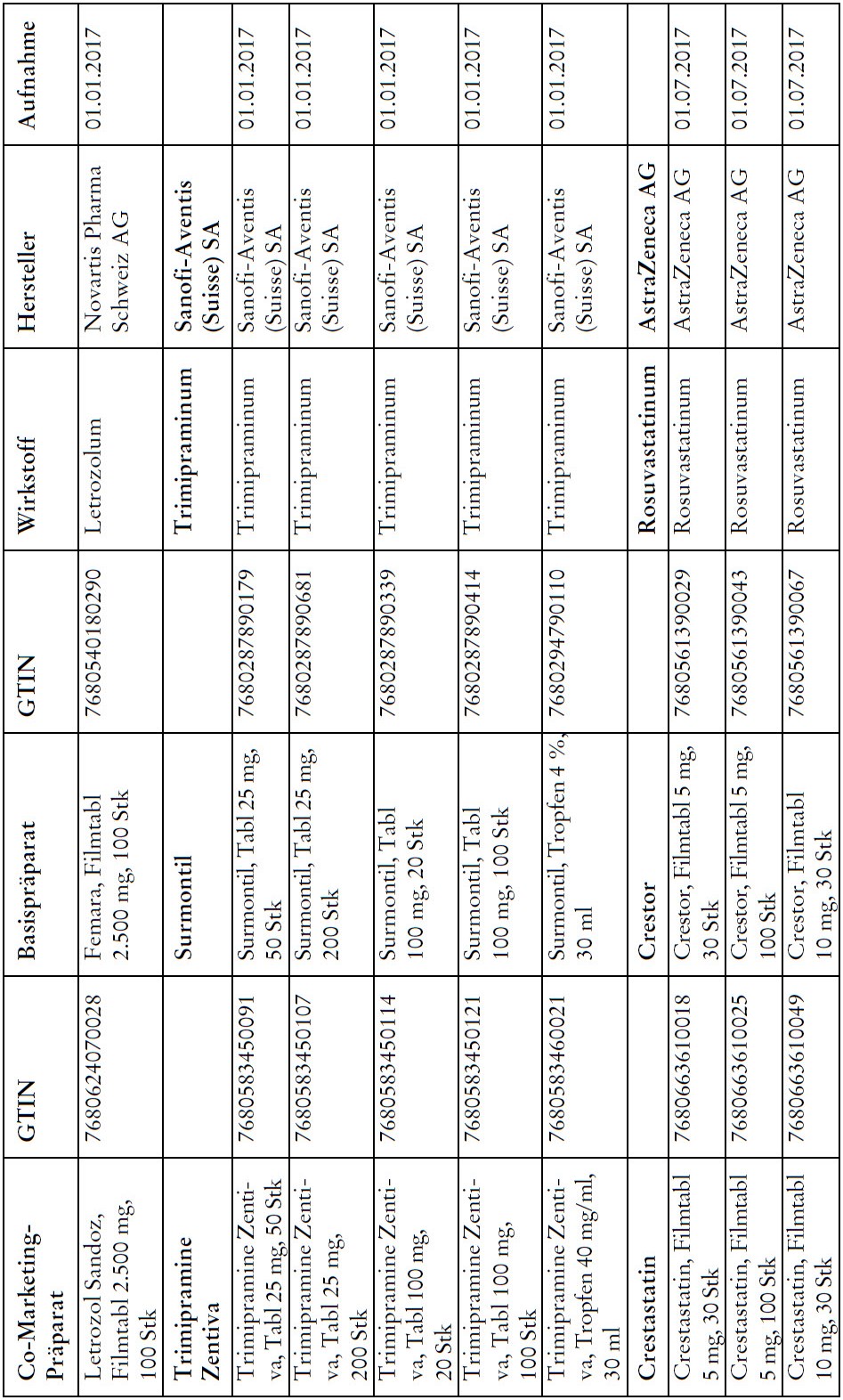
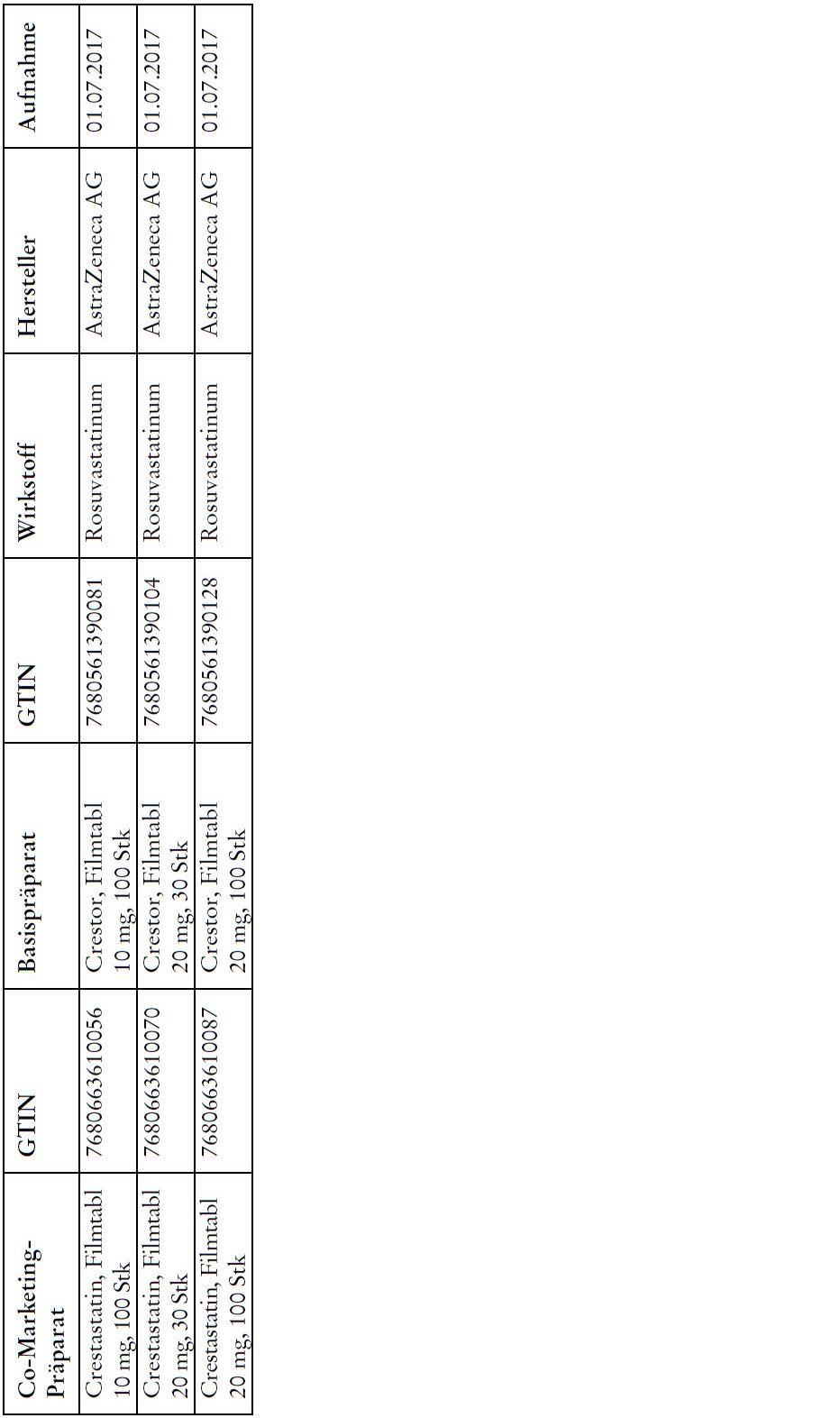
Co-Marketing Präparate
1) Bei Co-Marketing-Präparaten nach Anhang 2abis wird von der obligatorischen Krankenversicherung lediglich der im Verhältnis zum Basis-Präparat günstigere Publikumspreis vergütet.
2) Wird ein Co-Marketing-Präparat neu in den Anhang 2abis aufgenommen, so werden die Kosten des Basis-Präparats während den ersten drei Monaten nach Aktualisierung des Anhangs weiterhin im vollen Umfang vergütet.
3) Als Co-Marketing-Präparate gelten Arzneimittel, die sich von einem anderen zugelassenen Arzneimittel (Basis-Präparat) mit Ausnahme der Bezeichnung und der Packung nicht unterscheiden.
Art. 52c
92
Übernahme der Kosten eines Arzneimittels der Spezialitätenliste ausserhalb der genehmigten Fachinformation oder Limitierung
1) Die obligatorische Krankenpflegeversicherung übernimmt die Kosten eines in die Spezialitätenliste (Art. 52) aufgenommenen Arzneimittels für eine Anwendung ausserhalb der vom Schweizerischen Heilmittelinstitut Swissmedic (Institut) genehmigten Fachinformation oder ausserhalb der in der Spezialitätenliste festgelegten Limitierung, wenn:
a) der Einsatz des Arzneimittels eine unerlässliche Voraussetzung für die Durchführung einer anderen von der obligatorischen Krankenpflegeversicherung übernommenen Leistung bildet und diese eindeutig im Vordergrund steht; oder
b) vom Einsatz des Arzneimittels ein grosser therapeutischer Nutzen gegen eine Krankheit erwartet wird, die für die versicherte Person tödlich verlaufen oder schwere und chronische gesundheitliche Beeinträchtigungen nach sich ziehen kann, und wegen fehlender therapeutischer Alternativen keine andere wirksame und zugelassene Behandlungsmethode verfügbar ist.
2) Sie übernimmt die Kosten des Arzneimittels nur auf besondere Gutsprache der Kasse nach vorgängiger Konsultation des Vertrauensarztes.
3) Die zu übernehmenden Kosten müssen in einem angemessenen Verhältnis zum therapeutischen Nutzen stehen.
4) Die Kasse bestimmt die Höhe der Vergütung. Der in der Spezialitätenliste aufgeführte Preis gilt als Höchstpreis.
Art. 52d
93
Übernahme der Kosten eines nicht in die Spezialitätenliste aufgenommenen Arzneimittels
1) Die obligatorische Krankenpflegeversicherung übernimmt die Kosten eines vom Institut zugelassenen verwendungsfertigen Arzneimittels, das nicht in die Spezialitätenliste aufgenommen ist, für eine Anwendung innerhalb oder ausserhalb der Fachinformation, wenn die Voraussetzungen nach Art. 52c Abs. 1 Bst. a oder b erfüllt sind.
2) Sie übernimmt die Kosten eines vom Institut nicht zugelassenen Arzneimittels, das nach dem Heilmittelgesetz eingeführt werden darf, wenn die Voraussetzungen nach Art. 52c Abs. 1 Bst. a oder b erfüllt sind und das Arzneimittel von einem Land mit einem vom Institut als gleichwertig anerkannten Zulassungssystem für die entsprechende Indikation zugelassen ist.
3) Sie übernimmt die Kosten des Arzneimittels nur auf besondere Gutsprache der Kasse nach vorgängiger Konsultation des Vertrauensarztes.
4) Die zu übernehmenden Kosten müssen in einem angemessenen Verhältnis zum therapeutischen Nutzen stehen. Die Kasse bestimmt die Höhe der Vergütung.
Art. 53
EWR-Arzneimittel
1) Für Arzneimittel aus dem Europäischen Wirtschaftraum (EWR-Arzneimittel), die einem Arzneimittel in der Spezialitätenliste des schweizerischen Bundesamtes für Gesundheit (SL-Arzneimittel) bezüglich des Herstellers sowie bezüglich des Wirkstoffes oder der Wirkstoffkombination entsprechen und bezüglich der Wirkstoffkonzentration, der Darreichungsform sowie der Packungsgrösse mit dem entsprechenden SL-Arzneimittel therapeutisch gleichwertig sind, besteht eine Leistungspflicht der Krankenkassen.
942) Das Vorliegen dieser Voraussetzungen wird vom Amt für Gesundheit nach der Feststellung geprüft, dass die zur Genehmigung beantragten EWR-Arzneimittel den sonstigen Anforderungen entsprechen. Sind die Voraussetzungen nach Abs. 1 erfüllt, teilt dies das Amt für Gesundheit dem Liechtensteinischen Krankenkassenverband (Kassenverband) mit.
953) Der Kassenverband hat binnen 60 Tagen seit der Mitteilung zu prüfen, ob gemäss der Formel nach Abs. 4 für das EWR-Arzneimittel eine Ersatzleistung resultiert, die unter dem Preis für das entsprechende SL-Arzneimittel liegt.
964) Für die Berechnung der Ersatzleistung gilt folgende Formel: Apothekeneinstandspreis im EWR-Referenzland zuzüglich einem prozentualen Zuschlag gemäss dem relativen Margensatz des entsprechenden SL-Arzneimittels.
5) Liegt die gemäss der Formel nach Abs. 4 errechnete Ersatzleistung unter dem Preis für das entsprechende SL-Arzneimittel, haben die Krankenkassen sowohl für das EWR-Arzneimittel wie für das entsprechende SL-Arzneimittel nur diese Ersatzleistung zu vergüten.
6) Entspricht das EWR-Arzneimittel bezüglich Wirkstoffkonzentration oder Packungsgrösse nicht vollständig dem entsprechenden SL-Arzneimittel, ermittelt der Kassenverband im Bedarfsfall unter Berücksichtigung der Ersatzleistung für das EWR-Arzneimittel die Ersatzleistung für das SL-Arzneimittel.
977) Der Kassenverband orientiert das Amt für Gesundheit über seinen Entscheid betreffend die Ersatzleistung nach Abs. 4 bis 6, worauf das Amt für Gesundheit das Arzneimittel genehmigt. Es macht den Entscheid der Genehmigung in den amtlichen Publikationsorganen kund und aktualisiert das EWR-Arzneimittelregister.
988) Der Kassenverbandpubliziert parallel dazu die Liste der für die Krankenversicherung zugelassenen EWR-Arzneimittel mit den entsprechenden Ersatzleistungen und bringt diese (EWR-Spezialitätenliste, ESL) den Leistungserbringern, den Krankenkassen und Amtsstellen zur Kenntnis. Er aktualisiert die ESL zweimal jährlich per 1. April und per 1. Oktober. Für zwischenzeitlich genehmigte EWR-Arzneimittel gibt der Kassenverband die erforderlichen Angaben durch entsprechende Nachträge bekannt. Die Leistungspflicht der Krankenkassen wird mit der Publikation wirksam.
999) Für ersetzte SL-Arzneimittel gilt die Erstattungsregelung nach Art. 52 Abs. 1 jeweils noch drei Monate nach Bekanntgabe der erforderlichen Angaben im Nachtrag zur ESL.
10) Auf begründeten Einwand der Ärztekammer oder des Apothekervereins des Fürstentums Liechtenstein gegen die Gleichwertigkeit der die SL-Arzneimittel ersetzenden EWR-Arzneimittel oder gegen die festgelegte Ersatzleistung erfolgt deren Erörterung in einer eigens einzuberufenden Kommission. Im Genehmigungsverfahren ist der Einwand längstens binnen 30 Tagen nach Bekanntgabe gemäss Abs. 8 beim Amt für Gesundheit einzureichen. Bei Uneinigkeit gelangt das Verfahren gemäss Art. 28 des Gesetzes zur Anwendung.
100
Art. 54
Statistik zu den EWR-Arzneimitteln
1) Der Kassenverband erfasst den inländischen kassenpflichtigen Arzneimittelumsatz und veröffentlicht jährlich per 1. April eine Statistik, die insbesondere folgende Angaben zu den Arzneimitteln samt Kostenfolge enthält:
101
a) Häufigkeit der Verordnungen, gegliedert nach Facharztdisziplinen;
b) Zuordnung nach Indikationsgebieten;
c) Zuordnung nach Distributionsweg;
d) Zuordnung zur SL bzw. ESL;
e) Zuordnung nach ambulanter und stationärer Verordnung;
f) Zuordnung nach in- und ausländischer Verordnung.
2) Die in Liechtenstein anerkannten Krankenkassen sind zur Einhaltung und damit zur Kontrolle der Ersatzregelung gemäss Art. 52 und 53 sowie zur Bereitstellung der erforderlichen statistischen Daten des Vorjahrs jeweils bis zum 31. Januar des Folgejahres zu Handen des Kassenverbandes verpflichtet. Die Ärzte und die Apotheker haben den Krankenkassen mit der Rechnungsstellung die nötigen Angaben nach Abs. 1, insbesondere die Zuordnung des abgegebenen Arzneimittels zur SL bzw. zur ESL, zu liefern.
102
Art. 54a
1) Auf die Leistungen und die Tarife der obligatorischen Krankenpflegeversicherung für Analysen findet die für die schweizerische Krankenpflegeversicherung vom Eidgenössischen Departement des Inneren (EDI) erlassene Analysenliste
104, einschliesslich ihrer Anhänge und Erläuterungen dazu, Anwendung.
1052) Die Regierung kann auf Empfehlung der Leistungskommission von den in der Schweiz geltenden Listen, Bestimmungen, Tarifen und Preisen abweichende Bestimmungen erlassen. Diese sind in Anhang 2b festgehalten.
1063) Die Regierung kann zur Abgeltung der ausgewiesenen Mehraufwendungen für einen Bereitschafts- und Notfalldienst von Laboratorien im Sinne von Art. 69 Abs. 1 Bst. a für die Patienten in Liechtenstein eine von der Analysenliste in der Schweiz abweichende Regelung treffen und diese mit bestimmten Auflagen verbinden. Diese Abgeltung ist in Anhang 2b festgehalten. Auflagen an einzelne Laboratorien legt die Regierung in Form einer Verfügung fest.
107
Art. 55
Medizinprodukte
1) Auf die Leistungen und die Vergütung der obligatorischen Krankenpflegeversicherung für Medizinprodukte findet die für die Schweizerische Krankenpflegeversicherung vom Eidgenössischen Departement des Innern erlassene Mittel- und Gegenstände-Liste (MiGeL)
108 Anwendung. Die einzelnen Produkte müssen nach dem Heilmittelgesetz für die Abgabe an die Versicherten zugelassen und ärztlich verordnet sein.
1092) Die Regierung kann auf Empfehlung der Leistungskommission von der in der Schweiz geltenden Liste und von den dort festgelegten Vergütungen abweichende Bestimmungen erlassen. Diese sind in Anhang 3 festgehalten.
3) Die Kosten für Betrieb und Unterhalt der Produkte werden nur übernommen, wenn die Bestimmungen dieser Verordnung dies ausdrücklich vorsehen.
Art. 56
110
Leistungen von Hebammen
1) Die Hebammen können zu Lasten der obligatorischen Krankenpflegeversicherung folgende Leistungen erbringen:
a) Die im Anhang 2 Ziff. 2.3 Bst. a aufgeführten besonderen Kontrolluntersuchungen bei Mutterschaft unter den folgenden Voraussetzungen:
111
1. In der normalen Schwangerschaft kann die Hebamme sieben Kontrolluntersuchungen durchführen. Sie weist die Versicherte darauf hin, dass im ersten Trimenon eine ärztliche Untersuchung angezeigt ist.
2. Bei einer Risikoschwangerschaft ohne manifeste Pathologie arbeitet die Hebamme mit dem Arzt zusammen. Bei einer Risikoschwangerschaft mit manifester Pathologie erbringt sie ihre Leistungen auf ärztliche Anordnung.
b) Die Hebamme kann während den Kontrolluntersuchungen Ultraschallkontrollen im Sinne von Anhang 2 Ziff. 2.3 Bst. b anordnen.
c) Die Leistungen nach Anhang 2 Ziff. 2.3 Bst. c, e, f und g.
d) Betreuung im Wochenbett im Rahmen von Hausbesuchen zur Pflege und zur Überwachung des Gesundheitszustandes von Mutter und Kind sowie zur Unterstützung, Anleitung und Beratung der Mutter in der Pflege und Ernährung des Kindes:
112
1. In den 56 Tagen nach der Geburt kann die Hebamme nach Frühgeburt, Mehrlingsgeburt, bei Erstgebärenden und nach einer Sectio höchstens 16 Hausbesuche durchführen; in allen übrigen Situationen kann die Hebamme höchstens 10 Hausbesuche durchführen.
2. In den ersten 10 Tagen nach der Geburt kann die Hebamme zusätzlich zu den Hausbesuchen nach Ziff. 1 höchstens 5 weitere Zweitbesuche am gleichen Tag durchführen.
3. Für Hausbesuche, die in den 56 Tagen nach der Geburt zusätzlich zu den Hausbesuchen nach den Ziff. 1 und 2 oder die nach den 56 Tagen nach der Geburt durchgeführt werden sollen, ist eine ärztliche Anordnung erforderlich.
2) Die Hebammen können gemäss separater Bezeichnung in der Analysenliste für Leistungen nach Anhang 2 Ziff. 2.3 Bst. a und e in Absprache mit dem behandelnden Arzt die notwendigen Laboranalysen veranlassen.
Art. 57
Leistungen von Physiotherapeuten
1131) Die obligatorische Krankenpflegeversicherung übernimmt die in Anhang 4 aufgeführten Leistungen von Physiotherapeuten, wenn diese auf ärztliche Anordnung hin und im Rahmen der Behandlung von Krankheiten des muskuloskelettalen oder neurologischen Systems oder der Systeme der inneren Organe und Gefässe, soweit diese der Physiotherapie zugänglich sind, erbracht werden.
1142) Die ärztliche Anordnung kann höchstens neun Sitzungen umfassen. Für die Übernahme von weiteren Sitzungen ist eine neue ärztliche Anordnung erforderlich. Die Behandlung hat innert einem Monat seit Ausstellung der ärztlichen Anordnung zu beginnen.
1152a) Soll die Physiotherapie nach einer Behandlung, die 36 Sitzungen entspricht, zu Lasten der Versicherung fortgesetzt werden, so hat der behandelnde Arzt dem Vertrauensarzt zu berichten und einen begründeten Vorschlag über die Fortsetzung der Therapie zu unterbreiten. Der Vertrauensarzt prüft den Vorschlag und beantragt, ob, in welchem Umfang und für welche Zeitdauer bis zum nächsten Bericht die Physiotherapie zu Lasten der obligatorischen Krankenpflegeversicherung fortgesetzt werden kann.
1163) Die obligatorische Krankenpflegeversicherung übernimmt unter den gleichen Voraussetzungen und Einschränkungen wie bei den Physiotherapeuten die in Anhang 4 aufgeführten Leistungen für Einrichtungen des Gesundheitswesens im Sinne von Art. 68, welche Physiotherapeuten beschäftigen.
1174) Bei Versicherten, welche bis zum vollendeten 20. Altersjahr Anspruch auf Leistungen nach Art. 3
quater des Gesetzes über Ergänzungsleistungen zur Alters-, Hinterlassenen- und Invalidenversicherung haben, richtet sich die Kostenübernahme für die Fortsetzung einer bereits begonnenen Physiotherapie nach dem vollendeten 20. Altersjahr nach Abs. 2a.
118
Art. 57a
Leistungen von medizinischen Masseuren
1191) Die obligatorische Krankenpflegeversicherung übernimmt die in Anhang 4 aufgeführten Leistungen von medizinischen Masseuren, wenn diese auf ärztliche Anordnung hin erbracht werden.
1202) Die ärztliche Anordnung kann höchstens neun Sitzungen umfassen. Für die Übernahme von weiteren Sitzungen ist eine neue ärztliche Anordnung erforderlich. Die Behandlung hat innert einem Monat seit Ausstellung der ärztlichen Anordnung zu beginnen.
1213) Soll die medizinische Massage nach einer Behandlung, die 36 Sitzungen entspricht, zu Lasten der Versicherung fortgesetzt werden, so hat der behandelnde Arzt dem Vertrauensarzt zu berichten und einen begründeten Vorschlag über die Fortsetzung der Therapie zu unterbreiten. Der Vertrauensarzt prüft den Vorschlag und beantragt, ob und in welchem Umfang die medizinische Massage zu Lasten der obligatorischen Krankenpflegeversicherung fortgesetzt werden kann.
1224) Die obligatorische Krankenpflegeversicherung übernimmt unter den gleichen Voraussetzungen und Einschränkungen wie bei den medizinischen Masseuren die in Anhang 4 aufgeführten Leistungen für Einrichtungen des Gesundheitswesens im Sinne von Art. 68, welche medizinische Masseure beschäftigen.
123
Art. 58
Leistungen von Ernährungsberatern
1241) Die obligatorische Krankenpflegeversicherung übernimmt die in Anhang 4 aufgeführten Leistungen von Ernährungsberatern, wenn diese auf ärztliche Anordnung hin erbracht werden.
1252) Die ärztliche Anordnung kann höchstens sechs Sitzungen, bei einer Behandlung von Übergewicht mit Folgeerkrankungen und Adipositas gemäss Anhang 4 zwölf Sitzungen umfassen. Die Behandlung hat innert einem Monat seit Ausstellung der ärztlichen Anordnung zu beginnen.
1263) Soll die Ernährungsberatung nach einer Behandlung, die sechs oder zwölf Sitzungen umfasst hat, zu Lasten der Versicherung fortgesetzt werden, so hat der behandelnde Arzt dem Vertrauensarzt zu berichten und einen begründeten Vorschlag über die Fortsetzung der Therapie zu unterbreiten. Der Vertrauensarzt prüft den Vorschlag und beantragt, ob und in welchem Umfang die Ernährungsberatung zu Lasten der obligatorischen Krankenpflegeversicherung fortgesetzt werden kann.
127
Art. 59
128
Leistungen von Psychotherapeuten
Die obligatorische Krankenpflegeversicherung übernimmt die in Art. 48 aufgeführten Leistungen der ärztlichen Psychotherapie, wenn diese auf ärztliche Anordnung hin von Psychotherapeuten erbracht werden.
Art. 59a
Leistungen von Ergotherapeuten
1291) Die obligatorische Krankenpflegeversicherung übernimmt Leistungen der Ergotherapie, wenn diese auf ärztliche Anordnung hin von Ergotherapeuten erbracht werden, soweit sie:
a) der versicherten Person bei somatischen Erkrankungen durch Verbesserung der körperlichen Funktionen zur Selbständigkeit in den alltäglichen Lebensverrichtungen verhelfen; oder
b) im Rahmen einer psychiatrischen Behandlung durchgeführt werden.
1302) Die ärztliche Anordnung kann höchstens neun Sitzungen umfassen. Für die Übernahme von weiteren Sitzungen ist eine neue ärztliche Anordnung erforderlich. Die Behandlung hat innert einem Monat seit Ausstellung der ärztlichen Anordnung zu beginnen.
1313) Soll die Ergotherapie nach einer Behandlung, die 36 Sitzungen umfasst hat, zu Lasten der Versicherung fortgesetzt werden, so hat der behandelnde Arzt dem Vertrauensarzt zu berichten und einen begründeten Vorschlag über die Fortsetzung der Therapie zu unterbreiten. Der Vertrauensarzt prüft den Vorschlag und beantragt, ob, in welchem Umfang und für welche Zeitdauer bis zum nächsten Bericht die Ergotherapie zu Lasten der obligatorischen Krankenpflegeversicherung fortgesetzt werden kann.
1324) Bei Versicherten, welche bis zum vollendeten 20. Altersjahr Anspruch auf Leistungen nach Art. 3
quater des Gesetzes über Ergänzungsleistungen zur Alters-, Hinterlassenen- und Invalidenversicherung haben, richtet sich die Kostenübernahme für die Fortsetzung einer bereits begonnenen Ergotherapie nach dem vollendeten 20. Altersjahr nach Abs. 3.
133
Art. 59b
134
Leistungen von Logopäden
1) Die obligatorische Krankenpflegeversicherung übernimmt Leistungen der Logopädie, wenn diese auf ärztliche Anordnung hin von Logopäden aufgrund von Störungen der Sprache, der Artikulation, der Stimme, des Redeflusses oder des Schluckens erbracht werden, soweit die Störungen zurückzuführen sind auf:
a) organische Hirnschädigungen mit infektiöser, traumatischer, chirurgisch-postoperativer, toxischer, tumoraler oder vaskulärer Ursache;
b) phoniatrische Leiden (z.B. partielle oder totale Missbildung der Lippen, des Gaumens und des Kiefers; Störungen der Beweglichkeit der Zunge und der Mundmuskulatur oder des Gaumensegels mit infektiöser, traumatischer oder chirurgisch-postoperativer Ursache; hypokinetische oder hyperkinetische funktionelle Dysphonie; Störungen der Larynxfunktion, des Redeflusses oder des Schluckens mit infektiöser, traumatischer, neurogener, funktioneller oder chirurgisch-postoperativer Ursache).
2) Die ärztliche Anordnung kann höchstens zwölf Sitzungen umfassen. Für die Übernahme von weiteren Sitzungen ist eine neue ärztliche Anordnung erforderlich. Die Behandlung hat innert einem Monat seit Ausstellung der ärztlichen Anordnung zu beginnen.
1353) Soll die logopädische Therapie - ausgenommen bei einer schweren Aphasie - nach einer Behandlung, die 36 Sitzungen umfasst hat, zu Lasten der Versicherung fortgesetzt werden, so hat der behandelnde Arzt dem Vertrauensarzt zu berichten und einen begründeten Vorschlag über die Fortsetzung der Therapie zu unterbreiten. Der Vertrauensarzt prüft den Vorschlag und beantragt, ob und in welchem Umfang die logopädische Therapie zu Lasten der obligatorischen Krankenpflegeversicherung fortgesetzt werden kann.
Art. 59c
136
Leistungen von Naturheilpraktikern
1) Die obligatorische Krankenpflegeversicherung übernimmt die in Anhang 4 aufgeführten Leistungen von Naturheilpraktikern, wenn diese auf ärztliche Anordnung hin erbracht werden.
2) Die ärztliche Anordnung kann höchstens neun Sitzungen umfassen. Für die Übernahme von weiteren Sitzungen ist eine neue ärztliche Anordnung erforderlich. Die Behandlung hat innert einem Monat seit Ausstellung der ärztlichen Anordnung zu beginnen.
1373) Soll die Naturheilpraktik nach einer Behandlung, die neun Sitzungen entspricht, zu Lasten der Versicherung fortgesetzt werden, so hat der behandelnde Arzt dem Vertrauensarzt zu berichten und einen begründeten Vorschlag über die Fortsetzung der Therapie zu unterbreiten. Der Vertrauensarzt prüft den Vorschlag und beantragt, ob und in welchem Umfang die Naturheilpraktik zu Lasten der obligatorischen Krankenpflegeversicherung fortgesetzt werden kann.
1384) Die obligatorische Krankenpflegeversicherung übernimmt unter den gleichen Voraussetzungen und Einschränkungen wie bei der Naturheilpraktik die in Anhang 4 aufgeführten Leistungen für Einrichtungen des Gesundheitswesens im Sinne von Art. 68, welche Naturheilpraktiker beschäftigen.
Art. 60
Leistungen bei Aufenthalt in einer Einrichtung des Gesundheitswesens
1391) Die Leistungen im Sinne von Art. 13 Abs. 1 Bst. b des Gesetzes bei Aufenthalt in einer Einrichtung des Gesundheitswesens nach Art. 37 Abs. 1 Bst. a des Gesundheitsgesetzes richten sich nach den von der Regierung abgeschlossenen Tarifvereinbarungen.
1402) Untersuchungen, Behandlungen und Pflegemassnahmen in Einrichtungen des Gesundheitswesens nach Art. 37 Abs. 1 Bst. b des Gesundheitsgesetzes und Art. 68 dieser Verordnung, mit Ausnahme der Kosten für Verpflegung und Unterkunft, sind von den Kassen zu übernehmen, wenn diese Leistungen nach den Bestimmungen dieser Verordnung auch bei einer ambulanten Behandlung zu übernehmen sind.
1413) Bei Berechnung der Kassenleistungen im Sinne von Art. 17 Abs. 3 des Gesetzes muss von der Rente der Alters- und Hinterlassenenversicherung, der Invalidenversicherung oder der Unfallversicherung dem Versicherten für seine persönlichen Bedürfnisse neben der Prämie für die obligatorische Krankenpflegeversicherung ein Mindestbetrag von 300 Franken monatlich verbleiben.
4) Die Leistungen werden unter der Voraussetzung erbracht, dass der Versicherte in einer Einrichtung des Gesundheitswesens untersucht, behandelt und gepflegt wird, welche nach medizinischer Indikation seinen Bedürfnissen entspricht. Ist diese Voraussetzung nicht oder nicht mehr erfüllt, sind die Tarife und der Leistungsumfang jenes Leistungserbringers anzuwenden, welcher nach medizinischer Indikation den Bedürfnissen des Patienten entspricht.
1425) Die Kassen leisten auf Verlangen der Einrichtung des Gesundheitswesens die entsprechenden Kostengutsprachen. Diese können von den Kassen zeitlich befristet werden.
143
Art. 61
144
Leistungen bei Hauskrankenpflege
Bei ärztlich angeordneter Hauskrankenpflege gemäss Art. 13 Abs. 1 a des Gesetzes übernimmt die obligatorische Krankenpflegeversicherung die in Anhang 4 aufgeführten Leistungen für Grundpflege und Behandlungspflege einschliesslich der notwendigen Abklärung und Beratung, wenn diese von Pflegefachfrauen oder von Einrichtungen des Gesundheitswesens nach Art. 82 Abs. 1 Bst. a der Gesundheitsverordnung erbracht werden.
Art. 64
Krankentransporte
1) Die Leistungspflicht der Kassen zur Übernahme der Kosten für Krankentransporte ist beschränkt auf Transporte von Liechtenstein in Einrichtungen des Gesundheitswesens, mit welchen das Land Verträge abgeschlossen hat, auf Rücktransporte aus derartigen Einrichtungen, auf Transporte in die Praxis eines liechtensteinischen Arztes oder Zahnarztes und auf Rücktransporte aus derartigen Arztpraxen, vorausgesetzt, dass der Transport oder Rücktransport im zuletzt erwähnten Fall medizinisch notwendig ist und auf ärztliche Anordnung hin erfolgt. Vorbehalten bleiben die Abs. 2 und 3.
1472) Krankentransporte von Liechtenstein oder von einem Vertragsspital in andere als die in Abs. 1 genannten Einrichtungen sowie von einem Vertragsspital in ein anderes Vertragsspital sind nur dann versichert, wenn die Behandlung des Versicherten in einer derartigen Einrichtung aus medizinischen Gründen erforderlich ist. Die Kassen haben das Recht, sich die Notwendigkeit der Behandlung in einer anderen als den in Abs. 1 genannten Einrichtungen ärztlich bestätigen zu lassen.
1483) Bei Krankentransporten vom Ausland in die in den Abs. 1 und 2 genannten Einrichtungen sowie in die in Abs. 1 genannten Arzt- und Zahnarztpraxen sowie bei entsprechenden Rücktransporten haben die Kassen Krankentransportkosten bis zu höchstens 500 Franken pro Fall zu übernehmen.
1494) Bei Krankentransporten im Ausland haben die Kassen Krankentransportkosten für medizinisch notwendige Transporte in die nächstliegend geeignete Einrichtung des Gesundheitswesens bis zu höchstens 500 Franken pro Fall zu übernehmen.
1505) Ist ein unter den Abs. 1, 2 oder 3 genannter Krankentransport aus medizinischen Gründen mit dem Helikopter notwendig, so übernehmen die Kassen diese Transportkosten, bei Krankentransporten aus dem Ausland jedoch höchstens 1 000 Franken pro Fall.
6) Voraussetzung für die Übernahme der Krankentransportkosten durch die Kassen ist ferner, dass Krankentransporte durch dafür behördlich anerkannte Krankentransportunternehmen durchgeführt werden. Der Transport hat in einem den medizinischen Anforderungen des Falles entsprechenden Transportmittel zu erfolgen.
151
Art. 64a
152
Bescheide über die Zuerkennung von Leistungen
Die Kasse hat Bescheide über Anträge auf Zuerkennung von Leistungen binnen vier Wochen den betroffenen Versicherten mitzuteilen; der Erlass einer Verfügung nach Art. 27 Abs. 1 des Gesetzes bleibt vorbehalten.
Art. 65
a) Zulassung zur obligatorischen Krankenpflegeversicherung
1541) Ärzte sind zur Tätigkeit für die obligatorische Krankenpflegeversicherung zugelassen, wenn:
155
a) ihnen das Amt für Gesundheit eine Bewilligung zur eigenverantwortlichen Ausübung des Berufes nach dem Ärztegesetz erteilt hat;
156b) sie unter Berücksichtigung der Bedarfsplanung durch die Ärztekammer und den Kassenverband zugelassen sind; und
157c) sie mit dem Kassenverband einen Vertrag im Sinne von Art. 16d Abs. 1 des Gesetzes abgeschlossen haben.
1582) Leistungen von Personen, welche den ärztlichen Beruf nicht eigenverantwortlich in einem Anstellungsverhältnis zu Ausbildungszwecken nach dem Ärztegesetz ausüben, sind von den Kassen zu übernehmen, wenn die betreffende Person unter der Aufsicht und Anleitung eines nach Abs. 1 zugelassenen Arztes tätig ist.
159
Art. 65a
160
b) Bedarfsplanung
1) Die Ärztekammer und der Kassenverband sind im Rahmen der Bedarfsplanung (Art. 16b Abs. 1 des Gesetzes) verpflichtet:
a) die Zahl der zur obligatorischen Krankenpflegeversicherung zugelassenen Leistungserbringer sowie die Aufteilung in Grundversorger und Spezialärzte in einem Stellenplan zu erfassen;
b) die Art der Leistungserbringung in Stellenbeschreibungen festzuhalten; und
c) Mindestarbeitszeiten für die Erbringung von Leistungen in Teilzeit festzulegen.
1612) Die konkrete Zuordnung einer Stelle zu einem Leistungserbringer erfolgt gemeinsam durch die Ärztekammer und den Kassenverband nach Art. 16b Abs. 6 des Gesetzes. Der Kassenverband hat der Regierung jährlich spätestens im März des Folgejahres einen Bericht über die Besetzung der genehmigten Stellen im vorangegangenen Kalenderjahr vorzulegen. Veränderungen im Berichtsjahr sind zu dokumentieren.
Art. 65b
162
c) Verträge mit Leistungserbringern
1631) In den schriftlichen Vertrag nach Art. 16d Abs. 1 des Gesetzes sind die Stellenbeschreibung sowie der Leistungsumfang des Stelleninhabers aufzunehmen.
2) Ungeachtet von Abs. 1 darf ein Leistungserbringer zulasten der obligatorischen Krankenpflegeversicherung alle Leistungen erbringen, die seiner Fachkompetenz bzw. Dignität (Art. 73 Abs. 2a) entsprechen.
1643) Der Kassenverband hat den Bericht nach Art. 16d Abs. 6 des Gesetzes dem Amt für Gesundheit alle zwei Jahre jeweils spätestens im Mai vorzulegen. Für jeden Stelleninhaber ist darin anzugeben, ob die mit seiner Stelle konkret verbundenen Aufgaben und Pflichten im Berichtszeitraum ohne Beanstandung erfüllt, mit Beanstandungen erfüllt oder nicht erfüllt wurden. Werden Beanstandungen oder eine Nichterfüllung angegeben, ist dies zu erläutern sowie über die getroffenen Massnahmen zu berichten; das Amt für Gesundheit fordert die betroffenen Leistungserbringer zur Stellungnahme auf.
165
Weitere Gesundheitsberufe
166
Art. 66
167
a) Zulassung zur obligatorischen Krankenpflegeversicherung
1) Zur Tätigkeit für die obligatorische Krankenpflegeversicherung sind vorbehaltlich Abs. 2 folgende weitere Gesundheitsberufe im Sinne des Gesundheitsgesetzes zugelassen:
a) Apotheker;
b) Chiropraktor;
c) Ergotherapeut;
d) Ernährungsberater;
e) Hebamme;
f) Logopäde;
g) medizinischer Masseur;
h) Naturheilpraktiker;
i) Pflegefachfrau;
k) Physiotherapeut;
l) Psychotherapeut;
m) Zahnarzt.
2) Die Zulassung wird erteilt, wenn:
a) der betreffenden Person eine Bewilligung zur eigenverantwortlichen Ausübung des Berufes nach dem Gesundheitsgesetz erteilt worden ist;
b) sofern erforderlich, die weiteren Voraussetzungen für die Bewilligung aufgrund einer Bedarfsplanung erfüllt sind; und
c) die betreffende Person mit dem Kassenverband einen Vertrag im Sinne von Art. 16d Abs. 1 des Gesetzes abgeschlossen hat.
3) Leistungen von Personen, welche die Voraussetzungen zur Erteilung einer Bewilligung zur eigenverantwortlichen Berufsausübung nach dem Gesundheitsgesetz nicht vollständig erfüllen und die sich in einem in Anstellungsverhältnis im Rahmen der Absolvierung einer einschlägigen Ausbildung zur Erlangung der erforderlichen Weiterbildungserfordernisse befinden, sind von den Kassen zu übernehmen, wenn die betreffende Person unter der Aufsicht und Anleitung eines nach Abs. 2 zugelassenen Leistungserbringers tätig ist.
Art. 66a
168
b) Bedarfsplanung für Psychotherapeuten
169Für die Versorgung mit den Leistungen der obligatorischen Krankenpflegeversicherung durch Psychotherapeuten erstellen die entsprechenden Berufsverbände und der Kassenverband unter Berücksichtigung von Art. 16b des Gesetzes eine Bedarfsplanung.
Art. 67
170
c) Bedarfsplanung für Chiropraktoren
Für die Versorgung mit den Leistungen der obligatorischen Krankenpflegeversicherung durch Chiropraktoren erstellen der Verband der Liechtensteinischen Chiropraktoren und der Kassenverband unter Berücksichtigung von Art. 16b des Gesetzes eine Bedarfsplanung.
Art. 68
171
Einrichtungen des Gesundheitswesens
Einrichtungen des Gesundheitswesens nach Art. 37 Abs. 1 Bst. a und b des Gesundheitsgesetzes und Art. 82 Abs. 1 Bst. a der Gesundheitsverordnung sind zur Tätigkeit für die obligatorische Krankenpflegeversicherung zugelassen, wenn sie:
a) durch das Land errichtet oder betrieben werden; oder
b) mit dem Land oder dem Kassenverband einen Vertrag gemäss Art. 16c Abs. 7 des Gesetzes abgeschlossen haben.
Art. 69
Laboratorien
1) Als Laboratorien werden zur Tätigkeit für die obligatorische Krankenpflegeversicherung zugelassen:
172
a) Laboratorien unter der Leitung eines nach dem Gesundheitsgesetz zugelassenen labormedizinischen Diagnostikers mit einer Weiterbildung nach Abs. 2;
173b) das Praxislaboratorium eines Arztes für Analysen, die nach den Anhängen zur Analysenliste im Rahmen der Grundversorgung für den Eigenbedarf durchgeführt werden dürfen;
174c) das Laboratorium des Landesspitals für Analysen, die für den Eigenbedarf des Spitals durchgeführt werden.
1752) Als Weiterbildung für labormedizinische Diagnostiker gilt die vom Verband "Die medizinischen Laboratorien der Schweiz (FAMH)" anerkannte Weiterbildung in Hämatologie, klinischer Chemie, klinischer Immunologie, medizinischer Mikrobiologie oder medizinischer Genetik. Die Regierung entscheidet über die Gleichwertigkeit einer Weiterbildung, die den Regelungen der FAMH nicht entspricht.
1763) Die Laboratorien im Sinne von Abs. 1 müssen mit dem Kassenverband Qualitätssicherungsverträge abschliessen, in welchen mindestens die für die Schweizerische Krankenpflegeversicherung geltenden Massnahmen der Qualitätssicherung übernommen werden.
Art. 70
177
Krankentransport
Wer nach liechtensteinischem Recht zugelassen ist und mit dem Kassenverband der Krankenkenkassen einen Vertrag über die Durchführung von Transporten und Rettungen abschliesst, darf zu Lasten dieses Versicherers tätig sein.
Art. 71
178
Leistungserbringer im Ausland
Gesundheitsberufe mit einer gleichwertigen Ausbildung sowie Einrichtungen des Gesundheitswesens, Laboratorien und Unternehmungen für Krankentransporte im Ausland, die nach der Gesundheitsgesetzgebung des Staates, in welchem sie ihre Leistungen erbringen, zugelassen sind, können zu Lasten der obligatorischen Krankenpflegeversicherung Leistungen erbringen, wenn sie:
a) über einen Vertrag nach Art. 16d Abs. 4 des Gesetzes verfügen; oder
b) nach Art. 18 des Gesetzes und nach Art. 74 dieser Verordnung von den Versicherten aufgesucht werden dürfen.
Art. 72a
180
Zahlstellennummer
Die Kassen stellen mittels Zahlstellennummer die Zuordenbarkeit zu vergütender Leistungen zum Leistungserbringer sicher, wobei angestellten Leistungserbringern unter der Zahlstellennummer des freiberuflich tätigen Arbeitgebers eigene Kontrollnummern zuzuteilen sind. Aus der Zuteilung der Zahlstellen- und der Kontrollnummer resultierende Kosten können dem entsprechenden Leistungserbringer verrechnet werden.
Art. 73
181
Tarifstruktur (TARMED) und Taxpunktwert für ärztliche Leistungen
1) Ärztliche Leistungen der obligatorischen Krankenpflegeversicherung sind nach Massgabe der gesamtschweizerischen Tarifstruktur TARMED, Version 1.08, sowie der schweizerischen Verordnung vom 20. Juni 2014 über die Anpassung von Tarifstrukturen in der Krankenversicherung (SR 832.102.5) zu berechnen.
2) Abweichungen von der gesamtschweizerischen Tarifstruktur TARMED ergeben sich aus Anhang 2 Ziff. 2.1 und 2.2.
2a) Die zulasten der obligatorischen Krankenpflegeversicherung abrechenbaren ärztlichen Leistungen werden nach Massgabe des geltenden Tarifvertrags (Art. 16c Abs. 1 des Gesetzes) durch die von der Ärztekammer zugeteilten Fachkompetenzen (Dignitäten) bestimmt.
1823) Der Taxpunktwert für die Abgeltung von ärztlichen Leistungen beträgt 0.83 Franken.
4) Die jeweils aktuelle Fassung der gesamtschweizerischen Tarifstruktur für ärztliche Leistungen ist einsehbar unter
www.llv.li/#/11601/tarife.
Art. 73a
183
Tarifvereinbarungen mit Pflegeheimen
Der Kassenverband schliesst mit den nach dem Gesundheitsgesetz zugelassenen Einrichtungen des Gesundheitswesens, die der Pflege und der medizinischen Betreuung oder Rehabilitation von Langzeitpatienten dienen (Pflegeheime), die Tarifvereinbarungen ab. Die Vereinbarungen bedürfen der Genehmigung der Regierung. Kommt keine Vereinbarung zustande, erlässt die Regierung nach Anhören des Kassenverbandes und der Pflegeheime den Tarif.
Tarife für nicht zugelassene Leistungserbringer im In- und Ausland
184
Art. 73b
185
a) Vergütung von stationären Wahlbehandlungen
1) Wählt ein Versicherter für eine stationäre Behandlung im Sinne von Art. 18 Abs. 3 des Gesetzes ein Spital, mit welchem kein Tarifvertrag besteht, so haben die Kassen höchstens den vom Amt für Gesundheit festgelegten Referenztarif zu vergüten. Das Amt für Gesundheit bestimmt jeweils im Dezember den per 1. Januar des folgenden Jahres geltenden Referenztarif.
2) Für die Ermittlung des Referenztarifs ist der Durchschnitt aus den Tarifen der Vertragsspitäler der stationären Grundversorgung, die nach dem Vergütungsmodell vom Typus DRG (Diagnosis Related Groups) abrechnen und einen Beitrag des Staates im Sinne von Art. 24 Abs. 1 Bst. c des Gesetzes erhalten, massgebend. Bei Behandlungen, die in solchen Vertragsspitälern nicht erbracht werden können (Spezialbehandlungen), ist für die Ermittlung des Referenztarifs der Durchschnitt aus den Tarifen jener Vertragsspitäler, die diese Behandlungen anbieten, massgebend.
3) Die Gewichtung der Tarife der einzelnen Spitäler erfolgt nach Massgabe der Anzahl der Austritte von obligatorisch Versicherten im Sinne von Art. 7 Abs. 1 Bst. a des Gesetzes.
Art. 74
b) Vergütung von Leistungen aus medizinischen Gründen
1861) Müssen Leistungen aus medizinischen Gründen im Sinne von Art. 18 Abs. 4 des Gesetzes im In- oder Ausland von einem Leistungserbringer erbracht werden, mit welchem kein Tarifvertrag besteht, haben die Kassen:
a) im Inland die Leistungen nach dem für die obligatorische Krankenpflegeversicherung geltenden Tarif zu vergüten;
b) im Ausland die Leistungen nach der am Ort der Behandlung anwendbaren Regelung zu vergüten, höchstens aber den doppelten Betrag der nach dem für die obligatorische Krankenpflegeversicherung geltenden Tarif übernommenen Kosten.
1872) Besteht für die obligatorische Krankenpflegeversicherung kein Tarif und ist die Leistungspflicht der obligatorischen Krankenpflegeversicherung dennoch gegeben, legt das Amt für Gesundheit auf Antrag des Krankenkassenverbandes und nach Anhören des Amtsarztes die Vergütung fest.
1883) Weist ein zugelassener Arzt (Art. 16d Abs. 1 des Gesetzes) einen Versicherten aus medizinischen Gründen im Sinne von Art. 18 Abs. 4 des Gesetzes einem nicht zugelassenen Leistungserbringer zu, so ist das Vorliegen des medizinischen Grundes der zuständigen Krankenkasse mit dem Formular nach Anhang 4a bekannt zu geben.
189
Art. 75
Tarifvereinbarungen für freiwillige Versicherungen
1) Die Regierung kann mit Spitälern, mit welchen sie eine Tarifvereinbarung über die Leistungen der obligatorischen Versicherung abschliesst (Vertragsspitäler), auch eine Tarifvereinbarung für Leistungen der freiwilligen Versicherungen abschliessen. Sie zieht die Kassen zu den Vertragsverhandlungen bei.
2) Tarifvereinbarungen für Leistungen der freiwilligen Versicherungen mit Spitälern, die nicht Vertragsspitäler sind, können von den einzelnen Kassen selbständig abgeschlossen werden. Schliesst der Kassenverband solche Vereinbarungen ab, entscheiden die einzelnen Kassen, ob sie dieser Vereinbarung beitreten wollen. Die Kassen regeln in ihren Statuten oder Reglementen die Leistungspflicht der freiwilligen Versicherungen bei Fehlen einer Vereinbarung.
190
Art. 75a
191
Informationen und Daten
Die Ärztekammer und der Kassenverband müssen dem Amt für Gesundheit auf Verlangen kostenlos alle Daten und sonstigen Informationen übermitteln, die notwendig sind, um die Auswirkungen der Einführung der gesamtschweizerischen Tarifstruktur nach Art. 16c Abs. 3 des Gesetzes zu evaluieren.
VI. Wirtschaftlichkeit der Behandlung
Art. 76
Rechnungsstellung im Allgemeinen
1921) Die Leistungserbringer haben in ihren Rechnungen folgende Angaben zu machen:
a) Kalendarium der Behandlungen;
b) erbrachte Leistungen im Detaillierungsgrad, den der massgebliche Tarif vorsieht;
c) Diagnosen und Prozeduren, die zur Berechnung des anwendbaren Tarifs notwendig sind, für:
1. ambulante Behandlungen unter Angabe des in Anhang 4b festgelegten Diagnosecodes; Ärzte mit anerkanntem Praxis-OP wenden den ICD-10-Code bzw. die aktuelle Version CHOP an;
1932. stationäre Behandlungen bei einem Vergütungsmodell vom Typus DRG (Diagnosis Related Groups) nach den Bestimmungen des Art. 76b;
3. andere stationäre Behandlungen unter Angabe des in der Tarifvereinbarung oder, bei Fehlen einer Vereinbarung, von der Regierung festgelegten Diagnosecodes.
1942) Für die von der obligatorischen Krankenpflegeversicherung nicht übernommenen Leistungen ist eine gesonderte Rechnung zu stellen. Diese ist dem Versicherten direkt zuzustellen. Bei Behandlungen, die über das Ende eines Kalenderjahres fortdauern, ist jeweils für Behandlungen bis zum 31. Dezember eine gesonderte Abrechnung zu erstellen.
195
Art. 76a
196
Rechnungsprüfung und Dokumentation im Allgemeinen
1) Die Kassen überprüfen sämtliche Rechnungen der Leistungserbringer auf deren sachlich-rechnerische Richtigkeit.
2) Verlangt die Kasse vom Leistungserbringer im Laufe der Prüfung zusätzliche Auskünfte medizinischer Natur, so hat sie den Versicherten über seine Wahlmöglichkeit nach Art. 20a des Gesetzes zu informieren.
3) Die Kassen führen bei Leistungserbringern regelmässig Stichproben zur Überprüfung der Plausibilität ihrer Abrechnungen durch. Über dabei festgestellte oder durch Versicherte gemeldete Abrechnungsauffälligkeiten wird der Kassenverband informiert.
4) Die Kassen treffen die notwendigen organisatorischen Massnahmen zur Umsetzung der Verpflichtungen aus dem Gesetz und dieser Verordnung. Sie erlassen insbesondere interne Weisungen und sorgen für die Aus- und Weiterbildung ihres Personals.
5) Die Kassen haben ausreichend zu dokumentieren:
a) das System der Rechnungsprüfung, insbesondere:
1. die internen Weisungen;
2. die Zuständigkeiten und Kompetenzen (Aufbauorganisation); und
3. die organisatorischen Abläufe;
b) die durchgeführten Stichproben zur Plausibilitätsprüfung und dabei festgestellte Auffälligkeiten; und
c) Mitteilungen durch Versicherte über Abrechnungsauffälligkeiten.
Art. 76b
197
Rechnungsstellung und -prüfung bei einem Vergütungsmodell vom Typus DRG
1) Im Falle eines Vergütungsmodells vom Typus DRG muss der Leistungserbringer die Datensätze mit den administrativen und medizinischen Angaben nach Art. 76 Abs. 1 mit einer einmaligen Identifikationsnummer versehen. Die Struktur der Datensätze entspricht dem in der Verordnung des EDI über die Datensätze für die Datenweitergabe zwischen Leistungserbringern und Versicherern (SR 832.102.14) festgelegten einheitlichen Standard.
2) Die Diagnosen und verwandten Gesundheitsprobleme sind mit dem Code der internationalen Klassifikation der Krankheiten (ICD), die operativen Eingriffe nach dem Code der schweizerischen Operationsklassifikation (CHOP), der adaptierten schweizerischen Ausgabe der amerikanischen Operationsklassifikation, zu schlüsseln.
3) Der Leistungserbringer leitet die Datensätze mit den administrativen und den medizinischen Angaben nach Art. 76 Abs. 1 gleichzeitig mit der Rechnung an die Datenannahmestelle der Kasse weiter. Es muss sichergestellt werden, dass ausschliesslich diese Datenannahmestelle Zugang zu den medizinischen Angaben erhält.
4) Die Datenannahmestelle bestimmt, für welche Rechnungen eine weitere Prüfung benötigt wird, und leitet die dazu notwendigen Angaben an die Kasse weiter. Die Kasse darf der Datenannahmestelle keine Weisungen bezüglich der Datenweitergabe in Bezug auf einzelne Rechnungen erteilen.
5) Jede Kasse muss über eine Datenannahmestelle verfügen. Diese muss nach Art. 14a des Datenschutzgesetzes zertifiziert sein oder ein vom Amt für Gesundheit als gleichwertig anerkanntes Zertifikat vorweisen können.
1986) Die Kasse informiert die Datenschutzstelle nach Art. 28 des Datenschutzgesetzes unaufgefordert über die Zertifizierung oder Rezertifizierung ihrer Datenannahmestelle. Die Datenschutzstelle kann von der Datenannahmestelle oder von der Zertifizierungsstelle jederzeit die für die Zertifizierung oder Rezertifizierung relevanten Dokumente einfordern. Die Datenschutzstelle veröffentlicht eine Liste der zertifizierten Datenannahmestellen.
Art. 76c
199
Datensichernde Massnahmen und Aufbewahrung
1) Für die Bearbeitung der medizinischen Angaben nach Art. 76 Abs. 1 treffen die Kassen die erforderlichen technischen und organisatorischen datensichernden Massnahmen, insbesondere diejenigen nach den Art. 21 und 22 der Datenschutzverordnung.
2) Sofern die medizinischen Angaben nach Art. 76 Abs. 1 beim Vergütungsmodell des Typus DRG nicht verschlüsselt aufbewahrt werden, werden die Personalien der Versicherten zur Aufbewahrung dieser Angaben pseudonymisiert. Die Aufhebung der Pseudonymisierung oder Verschlüsselung darf nur durch den Vertrauensarzt erfolgen.
Art. 77
Vorlegung der Abrechnung an die Versicherten
1) Die dem Versicherten durch die Krankenkassen zuzustellende detaillierte Abrechnung im Sinne von Art. 19 Abs. 5 des Gesetzes hat folgende Angaben zu beinhalten:
a) Name des Leistungserbringers;
b) Zeitperiode der Behandlung;
c) Kosten der ambulanten bzw. stationären Behandlung;
d) Kosten für allfällig verordnete Behandlungen bei Personen in anderen Gesundheitsberufen;
200e) Arzneimittelkosten;
2012) Die einzelnen Kostenpositionen sind jeweils separat anzuführen.
A. Beiträge und Kostenbeteiligung
Art. 78
Beiträge der Versicherten
1) Die Kassen haben jede Änderung der Beiträge der Versicherten spätestens vier Monate vor dem Inkrafttreten dem Amt für Gesundheit zur Kenntnis zu bringen. Teilt die Aufsichtsbehörde der Kasse spätestens drei Monate vor dem Inkrafttreten nicht mit, dass sie die Änderung der Beiträge gestützt auf Art. 4a Abs. 4 des Gesetzes ablehnt, kann die Kasse die Änderung in Kraft setzen.
2052) Das Amt für Gesundheit kann eine Kasse jederzeit auffordern, die Beiträge der Versicherten zu ändern, wenn diese nicht mehr den gesetzlichen Bestimmungen entsprechen, insbesondere wenn die finanzielle Sicherheit der Kasse gefährdet ist. Es teilt der Kasse gleichzeitig mit, auf welchen Zeitpunkt die Beiträge zu ändern sind. Die Aufforderung muss in der Regel spätestens vier Monate vor dem Zeitpunkt der verlangten Änderung erfolgen. Die Aufsichtsbehörde kann von der Kasse alle für die Prämienkalkulation erforderlichen Unterlagen verlangen.
2063) Die Kasse muss die neuen Beiträge der Versicherten jedem Versicherten mindestens zwei Monate im Voraus mitteilen und dabei auf die Möglichkeit eines Wechsels der Kasse (Art. 35a Abs. 1) hinweisen.
207
Art. 78a
209
Zuschlag für die erweiterte obligatorische Krankenpflegeversicherung
Der Zuschlag für die erweiterte obligatorische Krankenpflegeversicherung wird getrennt für Kinder, Jugendliche und Erwachsene bestimmt.
Art. 79
Arbeitgeberbeiträge
1) Das Amt für Gesundheit bestimmt jeweils spätestens im September gestützt auf die per 1. Januar des kommenden Jahres geltenden Beiträge der Versicherten den Landesdurchschnitt der Prämien in der obligatorischen Krankenpflegeversicherung. Massgebend sind die Prämien der Versicherung mit obligatorischer und freiwilliger Kostenbeteiligung nach Art. 23 und 23a des Gesetzes ohne den Zuschlag für die erweiterte obligatorische Krankenpflegeversicherung. Die Gewichtung der Prämien der einzelnen Kassen erfolgt nach dem Gesamtbestand an Versicherten in der obligatorischen Krankenpflegeversicherung.
2102) Der Arbeitgeberbeitrag entspricht der Hälfte des Landesdurchschnitts der Prämien. Er bleibt in der Regel für das ganze Kalenderjahr unverändert. Bei Prämienerhöhungen innerhalb eines Kalenderjahres, die einen erheblichen Einfluss auf den Landesdurchschnitt der Prämien haben, kann das Amt für Gesundheit eine neue Berechnung des Landesdurchschnittes und des Arbeitgeberbeitrages vornehmen.
211
Art. 80
Kollektivversicherung
1) Kollektivversicherungsverträge im Sinne von Art. 22 Abs. 7 des Gesetzes sind zulässig mit:
a) Arbeitgebern für sich und ihre Familienangehörigen, ihre Arbeitnehmer und ihre pensionierten Arbeitnehmer und deren Familienangehörigen;
b) Arbeitgeberorganisationen für ihre Mitglieder, die Arbeitnehmer ihrer Mitglieder und die Familienangehörigen.
2) Kommt eine Kasse dieser Vorschrift sowie jenen des Art. 22 Abs. 7 des Gesetzes nicht nach, so kann ihr die Regierung nach fruchtloser schriftlicher Mahnung den Abschluss von Kollektivverträgen untersagen. Die Regierung kann in einem solchen Fall die Kasse verpflichten, bereits abgeschlossene Verträge auf den nächsten Termin zu kündigen.
Art. 81
212
Befreiung von der Kostenbeteiligung für Chronischkranke
1) Versicherte mit obligatorischer Kostenbeteiligung nach Art. 23 des Gesetzes, die wegen regelmässig wiederkehrenden oder ohne wesentlichen Unterbruch andauernden Behandlungen hohe Jahreskosten verursachen, können von der Entrichtung der Kostenbeteiligung befreit werden. Die Indikationen für die Befreiung von der Kostenbeteiligung werden in Anhang 5 festgelegt.
2) Der Antrag auf Befreiung von der Kostenbeteiligung ist vom Versicherten schriftlich bei der Kasse einzureichen. Bei Vorliegen sämtlicher Voraussetzungen gewährt die Kasse die Befreiung von der Kostenbeteiligung auf den Beginn des dem Zeitpunkt des Eingangs des Antrags folgenden Kalenderjahres.
Art. 82
214
Freiwillige Kostenbeteiligung
1) Die Kassen legen innerhalb der Höchstgrenze von Art. 23a Abs. 1 des Gesetzes die Jahresbeträge der freiwilligen Kostenbeteiligungen sowie die Reduktion der Prämien in ihren Statuten oder Reglementen fest.
2) Die Reduktion der Prämie darf pro Kalenderjahr nicht höher sein als 70 % des von den Versicherten eingegangenen zusätzlichen Risikos der Kostenbeteiligung.
3) Die Wahl einer höheren Kostenbeteiligung kann nur auf den Beginn eines Kalenderjahres erfolgen.
4) Der Wechsel zu einer tieferen Kostenbeteiligung ist unter Einhaltung einer einmonatigen Kündigungsfrist auf das Ende eines Kalenderjahres möglich.
5) Wechselt der Versicherte die Kasse während des Kalenderjahres, so behält er die bei der bisherigen Kasse gewählte Kostenbeteiligung bei, sofern die übernehmende Kasse diese der Höhe nach anbietet. Bietet sie diese nicht an, so kann der Versicherte die nächsttiefere oder eine höhere angebotene Kostenbeteiligung wählen. Die neue Kasse rechnet die in diesem Jahr bereits in Rechnung gestellte Kostenbeteiligung an. Wurde keine Kostenbeteiligung in Rechnung gestellt, erfolgt eine Anrechnung unter dem Vorbehalt des entsprechenden Nachweises durch die Versicherten.
Art. 83
215
Umstufung der Altersgruppen für Beiträge und Kostenbeteiligungen
Erreicht ein Versicherter im Laufe eines Kalenderjahres die im Gesetz festgelegte Altersgrenze für die Bemessung der Beiträge und Kostenbeteiligungen, erfolgt die Umstufung in die nächste Altersgruppe auf den Beginn des darauf folgenden Kalenderjahres.
Art. 84
Staatsbeiträge für Kinder
2161) Die Berechnung des Landesdurchschnittes der Kosten für Kinder bis zum vollendeten 16. Altersjahr für die Staatsbeiträge nach Art. 24a Abs. 1 des Gesetzes erfolgt gestützt auf die Angaben der Kassen in der Jahresrechnung. Kinder, welche im Laufe eines Kalenderjahres das 16. Altersjahr vollenden, werden ab dem darauffolgenden Kalenderjahr nicht mehr berücksichtigt.
2) Für die Errechnung der Anzahl Kinder einer Kasse sind die Versicherungsmonate massgebend.
Art. 85
Staatsbeiträge für die übrigen Versicherten
1) Die Kassen übergeben dem Amt für Gesundheit bis zum 31. Januar des folgenden Jahres die nötigen Angaben zur Berechnung der Staatsbeiträge nach Art. 24a Abs. 2 des Gesetzes. Das Amt für Gesundheit teilt den Kassen vorgängig mit, ab welchem Betrag der jährlichen Krankenpflegekosten eines Versicherten die Angaben zu liefern sind.
2172) Massgebend für die Feststellung der jährlichen Behandlungskosten ist das Abrechnungsjahr.
3) Die Kassen liefern ihre Angaben auf einem vom Amt für Gesundheit herausgegebenen Formular und auf einem mit dem Amt für Gesundheit vereinbarten elektronischen Datenträger. Die Angaben zu den einzelnen Versicherten sind in anonymisierter Form zu liefern, sie müssen den Jahrgang und das Geschlecht enthalten. Die Revisionsstelle der Kasse bestätigt die Richtigkeit der Angaben der Kasse. Das Amt für Gesundheit kann eine Überprüfung der Angaben veranlassen oder selber vornehmen.
218
Art. 86
219
Staatsbeiträge im Hausarztsystem
Aufgehoben
Art. 87
Abrechnung und Auszahlung der Staatsbeiträge
1) Das Amt für Gesundheit teilt den Kassen bis zum 31. März die Abrechnung der Staatsbeiträge je Versicherten nach Art. 24a Abs. 2 des Gesetzes mit. Die Kassen berücksichtigen diese Angaben für die Berechnung des Risikoausgleichs.
2202) Die Staatsbeiträge werden den Kassen 90 Tage nach vollständiger und korrekter Einreichung der Unterlagen durch die Kasse ausgerichtet.
3) Die Kassen können beim Amt für Gesundheit gestützt auf die Abrechnung des Vorjahres die Auszahlung einer Akontozahlung für die Staatbeiträge beantragen. Die Akontozahlung beträgt in der Regel 90 % des Staatsbeitrages des letzten definitiv abgerechneten Ergebnisses. Sie erfolgt in der Regel bis zum 31. März.
221
C. Beiträge an einkommensschwache Versicherte
222
Art. 88
Massgebende Verhältnisse
1) Der steuerpflichtige Erwerb richtet sich unter Vorbehalt von Art. 92 Abs. 2 nach der rechtskräftigen Steuerveranlagung des Vorjahres, für welches die Subvention beansprucht wird. Für die familiären Verhältnisse sind die der Steuerveranlagung zugrunde liegenden Sachverhalte massgebend.
2) Bei Versicherten mit Unterhaltsansprüchen gegenüber den Eltern, welche das 25. Altersjahr im Laufe eines Kalenderjahres vollenden, richtet sich der Anspruch auf Subventionen im darauffolgenden Kalenderjahr nach ihrer eigenen Steuerveranlagung.
3) Der Subventionsanspruch richtet sich nach der Höhe des Prämienanteils am 1. Januar des Jahres, für welches die Subvention beansprucht wird. Ändert sich die Höhe des Prämienanteils der Versicherten im Laufe eines Kalenderjahres um mehr als 20 %, ist der Anspruch auf Prämienverbilligung neu festzulegen.
223
Art. 89
Beiträge an Versicherte mit Wohnsitz im Ausland
1) Der Anspruch auf Beiträge an einkommensschwache Versicherte mit Wohnsitz im Ausland richtet sich nach den Erwerbsgrenzen gemäss Art. 24b Abs. 2 des Gesetzes.
2242) Anspruchswerber gemäss Abs. 1, die im Lande nicht steuerpflichtig sind oder im Lande nicht im ordentlichen Verfahren steuerlich veranlagt werden, haben zur Anspruchsgewährung die massgeblichen Erwerbsbestandteile sowie die Vermögensverhältnisse im Sinne von Art. 24b Abs. 1 und 3 des Gesetzes nachzuweisen.
3) Für Anspruchswerber gemäss Abs. 1, die im Lande steuerpflichtig sind und im ordentlichen Verfahren veranlagt werden, gelten in der Regel die für das massgebliche Steuerjahr veranlagten Steuerfaktoren.
Art. 90
Frist zur Einreichung des Antrages
1) Die Versicherten reichen den Antrag auf Prämienverbilligung auf dem amtlichen Formular bei der Gemeindeverwaltung der Wohn- bzw. Erwerbsgemeinde ein. Bei einer Steuerpflicht im Ausland ist der Antrag beim Amt für Gesundheit zusammen mit einer Bescheinigung über die ausländische Steuerveranlagung einzureichen.
2252) Die Anträge sind bis zum 31. Oktober des Jahres, für welches die Subvention beansprucht wird, einzureichen. Bei einer späteren Einreichung des Gesuches besteht kein Anspruch auf eine Auszahlung der Beiträge innert der in Art. 94 festgelegten Frist.
3) Wird ein Antrag nach Ablauf des Jahres, für welches die Subvention beansprucht wird, eingereicht, hat der Antragsteller zu begründen, weshalb er sein Gesuch verspätet einreicht. Ein Anspruch auf Subventionen besteht nur, wenn ein entschuldbarer Grund für die verspätete Einreichung vorliegt.
Art. 91
Mitwirkung der Gemeinden
1) Die Gemeinden leiten die eingegangenen Gesuche mit einer Erwerbsbescheinigung an das Amt für Gesundheit weiter, sobald sie über die rechtskräftige Steuerveranlagung des Vorjahres verfügen.
2262) Die Gemeinden können für weitere Aufgaben beigezogen werden, namentlich zur Information der Versicherten.
Art. 92
Beurteilung der Anträge
1) Das Amt für Gesundheit entscheidet über den Anspruch auf Prämienverbilligung nach dem Vorliegen der rechtskräftigen Steuerveranlagung des Vorjahres und stellt die Koordination mit den AHV/IV-Anstalten sicher.
2272) Liegt die rechtskräftige Steuerveranlagung des Vorjahres bis zum Jahresende nicht vor, kann das Amt für Gesundheit das Vorliegen des Subventionsanspruches gestützt auf die letzte rechtskräftige Steuerveranlagung beurteilen. Es kann nach Rücksprache mit der Steuer- bzw. Gemeindeverwaltung auch die letzte eingereichte, aber noch nicht rechtskräftige Steuererklärung mitberücksichtigen.
228
Art. 93
229
Eröffnung des Entscheides
Gegen die vom Amt für Gesundheit erlassenen Verfügungen und Entscheidungen betreffend die Beiträge an einkommensschwache Versicherte kann binnen 14 Tagen ab Zustellung Vorstellung bzw. Beschwerde bei der Regierung erhoben werden.
Art. 94
Auszahlung der Beiträge
1) Die Prämienbeiträge werden den Versicherten in der Regel im Dezember rückwirkend für das ganze Kalenderjahr ausbezahlt. Ist eine Beschwerde hängig, erfolgt die Auszahlung nach Eintritt der Rechtskraft des Entscheides über die Prämienverbilligung.
2) Zur Sicherstellung der zweckmässigen Verwendung der Prämienbeiträge kann beim Amt für Gesundheit die Auszahlung an einen Dritten beantragt werden. Die Drittauszahlung kann beantragt werden von:
230
a) Amtsstellen, Institutionen oder Personen, welche die Prämien der obligatorischen Krankenpflegeversicherung für den Versicherten entrichten oder bevorschussen;
b) Kassen bei Vorliegen der Voraussetzungen nach Art. 36 Abs. 2.
Art. 95
Rückforderung
1) Prämienbeiträge, die zu Unrecht ausbezahlt worden sind, sind vom Amt für Gesundheit bei den Personen, Amtsstellen oder Institutionen zurückzufordern, die sie bezogen haben.
2312) Der Anspruch auf Rückforderung erlischt ein Jahr nach Kenntnisnahme der Unrechtmässigkeit oder ein Jahr nach der Festsetzung der Steuernachforderung, spätestens aber zehn Jahre nach der Auszahlung.
VIII. Übergangs- und Schlussbestimmungen
Art. 96
Risikoausgleich im Jahre 2001 und 2002
1) Das erste Ausgleichsjahr für den Risikoausgleich ist das Jahr 2001. Die Kassen haben dem Amt für Gesundheit bis Ende April 2000 die Versichertenbestände und Kosten des Jahres 1999 für eine erste Schätzung des Risikoausgleichs für das Jahr 2001 zu liefern.
2322) Das Amt für Gesundheit teilt den Kassen das Ergebnis der Schätzung für das Jahr 2001 bis Ende Juni 2000 mit. Die Kassen verwenden diese Schätzung für die Berechnung der Prämien im Jahr 2001.
2333) Die Kassen haben dem Amt für Gesundheit bis Ende April 2001 die Versichertenbestände und Kosten des Jahres 2000 für die provisorische Berechnung des Risikoausgleichs für das Jahr 2001 zu liefern. Das Amt für Gesundheit teilt den Kassen bis Ende Juni 2001 das Ergebnis der provisorischen Berechnung des Risikoausgleichs für das Jahr 2001 mit.
2344) Die Zahlungen für die provisorische Berechnung des Jahres 2001 sind zu leisten:
a) Risikoabgaben der Kassen bis zum 15. August 2001;
b) Ausgleichsbeiträge an die Kassen bis zum 15. September 2001.
5) Die Kassen haben dem Amt für Gesundheit bis Ende April 2002 die Versichertenbestände und Kosten des Jahres 2001 für die definitive Berechnung des Risikoausgleichs für das Jahr 2001 zu liefern. Diese Angaben bilden gleichzeitig die Grundlage für die provisorische Berechnung des Risikoausgleichs für das Jahr 2002. Das Amt für Gesundheit teilt den Kassen bis Ende Juni 2001 das Ergebnis der Berechnung mit.
2356) Die Zahlungen für die provisorische Berechnung des Risikoausgleichs für das Jahr 2002 und die definitive Berechnung für das Jahr 2001 sind im Jahr 2002 innert der in Art. 28 Abs. 2 und 3 festgelegten Fristen zu leisten.
Art. 97
236
Aufnahme in den Hausärzteverein
Aufgehoben
Art. 98
Abschluss von Vereinbarungen zur Qualitätssicherung
Die Vereinbarungen im Sinne von Art. 19a Abs. 1 des Gesetzes zur Sicherung der Qualität und des zweckmässigen Einsatzes der Leistungen für Krankenpflege sowie über den Informationsaustausch sind bis 31. Dezember 2001 abzuschliessen.
Art. 99
Fehlen von Tarifvereinbarungen
1) Für Leistungen der obligatorischen Krankenpflegeversicherung, zu welchen am 1. April 2000 noch keine Tarifvereinbarungen bestehen, kommen bis zum Abschluss einer Tarifvereinbarung die im Kanton St. Gallen geltenden Tarifregelungen zur Anwendung.
2) Kommen für solche Leistungen bis zum 31. Dezember 2002 keine Tarifvereinbarungen zustande, legt die Regierung auf Antrag des Krankenkassenverbandes oder der Ärzteschaft den Tarif fest.
D. Aufsicht über die Kassen
Art. 100
237
1) Bereits anerkannte Kassen haben dem Amt für Gesundheit bis zum 31. Dezember 2000 eine Bescheinigung über ihren Eintrag ins Handelsregister einzureichen.
2382) Kassen, welche in der Jahresrechnung 2000 die Mindestreserven nach Art. 4 Abs. 4 nicht ausweisen können, haben dem Amt für Gesundheit gleichzeitig mit der Einreichung der Jahresrechnung 2000 einen Finanzierungsplan zur Äufnung der Reserven vorzulegen. Die Mindestreserven müssen spätestens in der Jahresrechnung 2002 erreicht sein. Das Amt für Gesundheit kann gestützt auf den Finanzierungsplan einer Kasse eine längere Frist bewilligen.
3) Das Reglement über die Kapitalanlagen (Art. 6) ist dem Amt für Gesundheit bis spätestens am 31. Dezember 2000 zur Genehmigung einzureichen.
4) Die Kassen haben ihre Versicherungsbedingungen spätestens auf den 1. Januar 2001 dem neuen Recht anzupassen. Sie geben die entsprechenden Änderungen dem Amt für Gesundheit bis spätestens am 31. Oktober 2000 bekannt. Dem neuen Recht widersprechende Versicherungsbedingungen dürfen nach dem 1. April 2000 nicht mehr angewendet werden.
5) Das Amt für Gesundheit gibt den Kassen bis zum 31. Dezember 2000 den in Art. 8 vorgesehen Kontenplan bekannt und legt gleichzeitig eine Frist zur Einführung dieses Kontenplanes durch die Kassen fest.
Art. 101
239
Akontozahlungen in den Jahren 2000 und 2001
Aufgehoben
F. Aufhebung bisherigen Rechts, Inkrafttreten
Art. 102
Aufhebung bisherigen Rechts
Es werden aufgehoben:
a) Verordnung vom 16. August 1989 zum Gesetz über die Krankenversicherung,
LGBl. 1989 Nr. 52;
b) Verordnung vom 14. November 1995 über die Abänderung der Verordnung zum Gesetz über die Krankenversicherung,
LGBl. 1995 Nr. 213;
c) Kundmachung vom 19. Dezember 1995 über die Berichtigung des Landesgesetzblattes 1995 Nr. 213,
LGBl. 1996 Nr. 4;
d) Verordnung vom 13. August 1996 über die Abänderung der Verordnung zum Gesetz über die Krankenversicherung,
LGBl. 1996 Nr. 129;
e) Verordnung vom 9. Dezember 1998 betreffend die Abänderung der Verordnung zum Gesetz über die Krankenversicherung,
LGBl. 1998 Nr. 220.
Art. 103
Inkrafttreten
1) Diese Verordnung tritt, unter Vorbehalt von Abs. 2, am 1. April 2000 in Kraft.
2) Die Art. 18 bis 31 sowie Art. 85 und 87 treten am 1. Januar 2001 in Kraft.
Fürstliche Regierung:
gez. Dr. Mario Frick
Fürstlicher Regierungschef
(Art. 47 Abs. 2, Art. 49 Abs 1)
Vergütungspflicht der obligatorischen Krankenpflegeversicherung für bestimmte ärztliche Leistungen
Einleitende Bemerkungen
Dieser Anhang stützt sich auf Art. 47 Abs. 2 und Art. 49 Abs. 1 der Verordnung. Er enthält keine abschliessende Aufzählung der ärztlichen Pflicht- oder Nichtpflichtleistungen. Er enthält:
- Leistungen, deren Wirksamkeit, Zweckmässigkeit oder Wirtschaftlichkeit durch die Leistungskommission geprüft wurde und deren Kosten demgemäss übernommen, allenfalls nur unter bestimmten Voraussetzungen übernommen oder gar nicht übernommen werden;
- Leistungen, deren Wirksamkeit, Zweckmässigkeit oder Wirtschaftlichkeit noch abgeklärt wird, für die jedoch die Kosten unter bestimmten Voraussetzungen und in einem festgelegten Umfang übernommen werden;
- besonders kostspielige oder schwierige Leistungen, die von der obligatorischen Krankenpflegeversicherung nur vergütet werden, wenn sie von hierfür qualifizierten Leistungserbringern durchgeführt werden.
Inhaltsverzeichnis von Anhang 1
1 Chirurgie
1.1 Allgemein
1.2 Transplantationschirurgie
1.3 Orthopädie, Traumatologie
1.4 Urologie und Proktologie
2 Innere Medizin
2.1 Allgemein
2.2 Herz- und Kreislauferkrankungen, Intensivmedizin
2.3 Neurologie inkl. Schmerztherapie und Anästhesie
2.4 Physikalische Medizin, Rheumatologie
2.5 Krebsbehandlung
3 Gynäkologie, Geburtshilfe
4 Pädiatrie, Kinderpsychiatrie
5 Dermatologie
6 Ophthalmologie
7 Oto-Rhino-Laryngologie
8 Psychiatrie
9 Radiologie
9.1 Röntgendiagnostik
9.2 Andere bildgebende Verfahren
9.3 Interventionelle Radiologie und Strahlentherapie
10 Komplementärmedizin
11 Rehabilitation
12 Zahnmedizin
|
Massnahmen
|
Leistungspflicht
|
Voraussetzungen
|
gültig ab
|
|
1 Chirurgie
|
|
1.1 Allgemein
|
|
Massnahmen bei Herzoperationen
|
Ja
|
Eingeschlossen sind:
Herzkatheterismus; Angiokardiograpie einschliesslich Kontrastmittel; Unterkühlung; Verwendung einer Herz-Lungen-Maschine; Verwendung eines Cardioverters als Pacemaker, Defibrillator oder Monitor; Blutkonserven und Frischblut; Einsetzen einer künstlichen Herzklappe einschliesslich Prothese; Implantation eines Pacemakers einschliesslich Gerät.
|
1.4.2000
|
|
Stabilisierungssystem für koronare Bypass-Operationen am schlagenden Herzen
|
Ja
|
Alle Patienten, die für eine Bypass-Operation vorgesehen sind.
Spezielle Vorteile können in folgenden Fällen erwartet werden:
- schwer verkalkte Aorta
- Nierenversagen
- chronisch obstruktive respiratorische Erkrankungen
- hohes Alter (über 70-75 Jahre)
Kontraindikationen:
- tiefe intramyokardiale und schwer verkalkte oder diffuse sehr kleine (>1,5 mm) Gefässe
- peroperative hämodynamische Instabilität auf Grund der Manipulation am Herz oder aufgrund einer Ischämie
|
1.9.2006
|
|
Operative Mammarekonstruktion
|
Ja
|
Zur Herstellung der physischen und psychischen Integrität der Patientin nach medizinisch indizierter Brustamputation oder teilweiser Brustentfernung.
|
1.4.2000, 1.1.2016
|
|
Operative Reduktion der gesunden Brust
|
Ja
|
Zur Behebung einer Brustasymmetrie und Herstellung der physischen und psychischen Integrität der Patientin nach medizinisch indizierter Brustamputation oder teilweiser Brustentfernung.
|
1.1.2016
|
|
Eigenbluttransfusion
|
Ja
| |
1.4.2000
|
|
Operative Adipositasbehandlung
|
Ja
|
Der Patient hat einen Body-Mass-Index (BMI) von mehr als 35.
Eine zweijährige adäquate Therapie zur Gewichtsreduktion war erfolglos.
Indikationsstellung, Durchführung, Qualitätssicherung und Nachkontrollen gemäss den Medizinischen Richtlinien der "Swiss Society for the Study of Morbid Obesity and Metabolic Disorders" (SMOB) vom 25. September 2013 241 zur operativen Behandlung von Übergewicht. Durchführung an Zentren, die aufgrund ihrer Organisation und ihres Personals in der Lage sind, bei der operativen Adipositasbehandlung die Medizinischen Richtlinien der SMOB vom 25. September 2013 zu respektieren. Bei Zentren, die von der SMOB nach den Administrativen Richtlinien der SMOB vom 25. September 2013 anerkannt sind, wird davon ausgegangen, dass diese Voraussetzung erfüllt ist.
Soll der Eingriff in einem Zentrum durchgeführt werden, das von der SMOB nicht anerkannt ist, ist vorgängig die Zustimmung des Vertrauensarztes einzuholen.
|
1.4.2000, 1.1.2014
|
|
Adipositasbehandlung mit Magenballons
|
Nein
| |
1.4.2000
|
|
Endovenöse Thermo-Ablation von Stammvenen bei Varikose
|
Ja
|
Mit Radiofrequenz oder Laser
Durch Ärzte mit Fähigkeitsausweis Endovenöse thermische Ablation von Stammvenen bei Varikose
|
1.9.2006, 1.1.2017
|
|
Mechanisch-chemische endovenöse Therapie von Varizen vom Typ Clarivein®
|
Nein
| |
1.1.2014
|
|
1.2 Transplantationschirurgie
|
|
Isolierte Nierentransplantation
|
Ja
|
Eingeschlossen sind die Operation beim Spender samt der Behandlung allfälliger Komplikationen sowie die Leistungen nach Art. 47a Abs. 1 des Gesundheitsgesetzes und nach Art. 90b der Gesundheitsverordnung.
Ausgeschlossen ist eine Haftung des Versicherers des Empfängers beim allfälligen Tod des Spenders.
|
1.4.2000, 1.1.2014, 1.3.2016
|
|
Isolierte Herztransplantation
|
Ja
|
Bei schweren, unheilbaren Herzkrankheiten wie insbesondere ischämischer Kardiopathie, idiopathischer Kardiomyopathie, Herzmissbildungen und maligner Arrhythmie.
|
1.4.2000
|
|
Isolierte Nicht-Lebend-Lungentransplantation
|
Ja
|
Bei Patienten im Endstadium einer chronischen Lungenerkrankung.
In Zentren, welchen im Rahmen eines Vertrages gemäss Art. 16c Abs. 7 des Gesetzes ein Leistungsauftrag hierfür erteilt wurde.
|
1.9.2006, 1.1.2014
|
|
Herz-Lungen-Transplantation
|
Nein
| |
1.4.2000
|
|
Isolierte Lebertransplantation
|
Ja
|
Durchführung in einem Zentrum, das über die nötige Infrastruktur und Erfahrung verfügt (Mindestfrequenz: durchschnittlich zehn Lebertransplantationen pro Jahr).
|
1.4.2000
|
|
Lebend-Lebertransplantation
|
Ja
|
In Zentren, welchen im Rahmen eines Vertrages gemäss Art. 16c Abs. 7 des Gesetzes ein Leistungsauftrag hierfür erteilt wurde.
Eingeschlossen sind die Operation beim Spender samt der Behandlung allfälliger Komplikationen sowie die Leistungen nach Art. 47a Abs. 1 des Gesundheitsgesetzes und nach Art. 90b der Gesundheitsverordnung.
Ausgeschlossen ist eine Haftung des Versicherers des Empfängers beim allfälligen Tod des Spenders.
|
1.9.2006, 1.1.2014, 1.3.2016
|
|
Kombinierte (simultane) Pankreas- und Nierentransplantation
|
Ja
|
In Zentren, welchen im Rahmen eines Vertrages gemäss Art. 16c Abs. 7 des Gesetzes ein Leistungsauftrag hierfür erteilt wurde.
|
1.4.2000, 1.1.2014
|
|
Pankreas- nach Nierentransplatation
|
Ja
|
In Zentren, welchen im Rahmen eines Vertrages gemäss Art. 16c Abs. 7 des Gesetzes ein Leistungsauftrag hierfür erteilt wurde.
|
1.1.2014
|
|
Isolierte Pankreas-Transplantation
|
Ja
|
In Zentren, welchen im Rahmen eines Vertrages gemäss Art. 16c Abs. 7 des Gesetzes ein Leistungsauftrag hierfür erteilt wurde.
|
1.1.2000, 1.1.2014
|
|
Kombinierte simultane Insel- und Nierentransplantation
|
Ja
|
In Zentren, welchen im Rahmen eines Vertrages gemäss Art. 16c Abs. 7 des Gesetzes ein Leistungsauftrag hierfür erteilt wurde.
|
1.1.2014
|
|
Insel- nach Nierentransplantation
|
Ja
|
In Zentren, welchen im Rahmen eines Vertrages gemäss Art. 16c Abs. 7 des Gesetzes ein Leistungsauftrag hierfür erteilt wurde.
|
1.1.2014
|
|
Isolierte Allotransplantation der Langerhans'schen Inseln
|
Ja
|
In Zentren, welchen im Rahmen eines Vertrages gemäss Art. 16c Abs. 7 des Gesetzes ein Leistungsauftrag hierfür erteilt wurde.
|
1.9.2006, 1.1.2014
|
|
Isolierte Autotransplantation der Langerhans'schen Inseln
|
Ja
|
In Zentren, welchen im Rahmen eines Vertrages gemäss Art. 16c Abs. 7 des Gesetzes ein Leistungsauftrag hierfür erteilt wurde.
|
1.9.2006, 1.1.2014
|
|
Isolierte Dünndarmtransplantation
|
Ja
|
In Zentren, welchen im Rahmen eines Vertrages gemäss Art. 16c Abs. 7 des Gesetzes ein Leistungsauftrag hierfür erteilt wurde.
|
1.9.2006, 1.1.2014
|
|
Leber-Dünndarm- und multiviszerale Transplantation
|
Ja
|
In Zentren, welchen im Rahmen eines Vertrages gemäss Art. 16c Abs. 7 des Gesetzes ein Leistungsauftrag hierfür erteilt wurde.
|
1.9.2006, 1.1.2014
|
|
Hautautograft mit gezüchteten Keratinozyten
|
Ja
|
Bei Erwachsenen:
- Verbrennungen von 70 % oder mehr der gesamten Körperoberfläche;
- tiefe Verbrennungen von 50 % oder mehr der gesamten Körperoberfläche.
Bei Kindern:
- Verbrennungen von 50 % oder mehr der gesamten Körperoberfläche;
- tiefe Verbrennungen von 40 % oder mehr der gesamten Körperoberfläche.
|
1.9.2006
|
|
Behandlung von schwer heilenden Wunden mittels gezüchteter Hauttransplantate
|
Ja
|
Mit autologen oder allogenen Hautäquivalenten, die nach den entsprechenden gesetzlichen Vorschriften zugelassen sind.
Nach erfolgloser, lege artis durchgeführter konservativer Therapie.
Indikationsstellung und Wahl der Methode bzw. des Produkts gemäss den "Richtlinien zum Einsatz von Hautäquivalenten bei schwer heilenden Wunden" der Schweizerischen Gesellschaft für Dermatologie und Venerologie und der Schweizerischen Gesellschaft für Wundbehandlung vom 1. April 2011 242. |
1.4.2000, 1.9.2006, 1.1.2014
|
| | |
Durchführung an Zentren, die von der Schweizerischen Gesellschaft für Dermatologie und Venerologie und der Schweizerischen Gesellschaft für Wundbehandlung anerkannt sind.
Soll die Behandlung in einem Zentrum durchgeführt werden, das von der Schweizerischen Gesellschaft für Dermatologie und Venerologie und der Schweizerischen Gesellschaft für Wundbehandlung nicht anerkannt ist, ist vorgängig die Zustimmung des Vertrauensarztes einzuholen.
| |
|
Autologe Fetttransplantation zur Korrektur konnataler, krankheitsbedingter und posttraumatischer Defekte
|
Ja
|
Betrifft nicht die postoperative Rekonstruktion der Mamma.
Durch Fachärzte für Plastische, Rekonstruktive und Ästhetische Chirurgie.
Kostenübernahme nur auf vorgängige besondere Gutsprache der Kasse und mit ausdrücklicher Bewilligung des Vertrauensarztes.
|
1.1.2017
|
|
1.3 Orthopädie, Traumatologie
|
|
Behandlung von Haltungsschäden
|
Ja
|
Leistungspflicht nur bei eindeutig therapeutischem Charakter, d.h., wenn durch Röntgenaufnahmen feststellbare Strukturveränderungen oder Fehlbildungen der Wirbelsäule manifest geworden sind. Prophylaktische Massnahmen, die zum Ziel haben, drohende Skelettveränderungen zu verhindern, namentlich Spezialgymnastik zur Stärkung eines schwachen Rückens, gehen nicht zu Lasten der Krankenversicherung.
|
1.4.2000
|
|
Arthrosebehandlung mit intraartikulärer Injektion eines künstlichen Gleitmittels
|
Nein
| |
1.4.2000
|
|
Arthrosebehandlung mit intraartikulärer Injektion von Teflon oder Silikon als "Gleitmittel"
|
Nein
| |
1.4.2000
|
|
Mischinjektion mit Jodoformöl zur Arthrosebehandlung
|
Nein
| |
1.4.2000
|
|
Extrakorporale Stosswellentherapie (ESWT) am Bewegungsapparat
|
Nein
| |
1.4.2000
|
|
Radiale Stosswellentherapie
|
Nein
| |
1.9.2006
|
|
Hüftprotektor zur Verhinderung von Schenkelhalsfrakturen
|
Nein
| |
1.4.2000
|
|
Osteochondrale Mosaikplastik zur Deckung von Knorpel-Knochen-Defekten
|
Ja
|
Zur Behandlung von posttraumatischen Knorpel-Knochenläsionen am Kniegelenk mit maximal 2 cm² Ausdehnung
Kostenübernahme nur auf vorgängige besondere Gutsprache der Kasse und mit ausdrücklicher Bewilligung des Vertrauensarztes.
|
1.9.2006; 1.7.2017
|
|
Autologe Chondrozytentransplantation
|
Ja
|
Zur Behandlung von posttraumatischen Knorpelläsionen am Kniegelenk. Massgebend sind die Indikationen und Kontraindikationen der MTK vom 26.10.2011 gemäss Faktenblatt 2016.131.725.01-1.
Kostenübernahme nur auf vorgängige besondere Gutsprache der Kasse und mit ausdrücklicher Bewilligung des Vertrauensarztes.
|
1.9.2006; 1.7.2017-31.12.2019
|
|
Viskosupplementation zur Arthrosebehandlung
|
Nein
| |
1.9.2006, 1.1.2014
|
|
Ballon-Kyphoplastie zur Behandlung von Wirbelkörperfrakturen
|
Ja
|
Frische schmerzhafte Wirbelkörperfrakturen, die nicht auf eine Behandlung mit Analgetika ansprechen und eine Deformität aufweisen, die korrigiert werden muss.
Indikationsstellung gemäss den Leitlinien der Schweizerischen Gesellschaft für Spinale Chirurgie vom 23.9.2004 243. Durchführung der Operation nur durch einen qualifizierten Chirurgen. Bei den durch die Schweizerische Gesellschaft für Spinale Chirurgie, die Schweizerische Gesellschaft für Orthopädie und die Schweizerische Gesellschaft für Neurochirurgie anerkannten Chirurgen wird davon ausgegangen, dass sie entsprechend qualifiziert sind.
Soll der Eingriff durch einen Chirurgen durchgeführt werden, der oder die nicht von der Schweizerischen Gesellschaft für Spinale Chirurgie, der Schweizerischen Gesellschaft für Orthopädie und der Schweizerischen Gesellschaft für Neurochirurgie anerkannt ist, ist vorgängig die Zustimmung des Vertrauensarztes einzuholen.
|
1.9.2006, 1.1.2014
|
|
Plättchen-Gel bei Knie-Totalprothese
|
Nein
| |
1.9.2006
|
|
Kollagen-Meniskus-Implantat
|
Nein
| |
1.1.2014
|
|
Laser-Meniscectomie
|
Nein
| |
1.9.2006
|
|
1.4 Urologie und Proktologie
|
|
Uroflowmetrie (Messung des Urinflusses mit kurvenmässiger Registrierung)
|
Ja
| |
1.4.2000, 1.1.2014
|
|
Extrakorporale Stosswellenlithotripsie (ESWL), Nierensteinzertrümmerung
|
Ja
|
Indikationen:
ESWL eignet sich:
a) bei Harnsteinen des Nierenbeckens,
b) bei Harnsteinen des Nierenkelches,
c) bei Harnsteinen des Ureters, falls die konservative Behandlung jeweils erfolglos geblieben ist und wegen der Lage, der Form und der Grösse des Steines ein Spontanabgang als unwahrscheinlich beurteilt wird.
Die mit der speziellen Lagerung des Patienten verbundenen erhöhten Risiken bei der Narkose erfordern eine besonders kompetente fachliche und apparative Betreuung während der Narkose (spezielle Ausbildung der Ärzte und der Narkosegehilfen sowie adäquate Überwachungsgeräte).
|
1.4.2000
|
|
Operative Behandlung bei Erektionsstörungen
| | | |
|
- Penisprothese
|
Nein
| |
1.4.2000
|
|
- Revaskularisationschirurgie
|
Nein
| |
1.4.2000
|
|
Implantation eines künstlichen Sphinkters
|
Ja
|
Bei schwerer Harninkontinenz
|
1.4.2000
|
|
Laser bei Tumoren der Blase und des Penis
|
Ja
| |
1.4.2000
|
|
Embolisationsbehandlung bei Varikozele testis
| | | |
|
- mittels Verödungs- oder Coilmethode
|
Ja
| |
1.4.2000
|
|
- mittels Balloons oder Mikrocoils
|
Nein
| |
1.4.2000
|
|
Transurethrale ultraschallgesteuerte laserinduzierte Prostataektomie
|
Nein
| |
1.4.2000
|
|
Hochenergie Transurethrale Mikrowellentherapie (HE-TUMT)
|
Nein
| |
1.9.2006
|
|
Elektrische Neuromodulation der sakralen Spinalnerven mit einem implantierbaren Gerät zur Behandlung von Harninkontinenz oder Blasenentleerungsstörungen
|
Ja
|
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit ausdrücklicher Bewilligung des Vertrauensarztes.
An einer anerkannten Institution mit urodynamischer Abteilung zur vollständigen urodynamischen Untersuchung und einer Abteilung für Neuromodulation zur peripheren Nerven-Evaluation (PNE-Test).
Nach erfolgloser konservativer Behandlung (inklusive Rehabilitation).
Nach einem positiven peripheren Nerven-Evaluationstest (PNE).
|
1.9.2006, 1.1.2014
|
|
Elektrische Neuromodulation der sakralen Spinalnerven mit einem implantierbaren Gerät zur Behandlung der Stuhlinkontinenz
|
Ja
|
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit ausdrücklicher Bewilligung des Vertrauensarztes.
An einer anerkannten Institution mit Manometrier-Abteilung zur vollständigen manometrischen Untersuchung und einer Abteilung für Neuromodulation zur peripheren Nerven-Evaluation (PNE-Test).
Nach erfolgloser konservativer und/oder chirurgischer Behandlung (inklusive Rehabilitation).
Nach einem positiven peripheren Nerven-Evaluationstest (PNE).
|
1.9.2006, 1.1.2014
|
|
Behandlung von Blasenspeicherstörung durch cystoskopische Injektion von Botulinumtoxin Typ A in die Blasenwand
|
Ja
|
Nach Ausschöpfung konservativer Therapieoptionen.
Bei folgenden Indikationen:
- Harninkontinenz infolge neurogener Detrusorhyperaktivität in Zusammenhang mit einer neurologischen Erkrankung bei Erwachsenen, sofern die Behandlung durch Fachärzte für Urologie durchgeführt wird
- idiopathische hyperaktive Blase bei Erwachsenen, sofern die Behandlung durch Fachärzte für Urologie oder für Gynäkologie und Geburtshilfe mit Schwerpunkt Urogynäkologie durchgeführt wird
|
1.1.2014, 1.1.2016, 1.1.2017
|
|
Urologische Stents
|
Ja
|
Wenn ein chirurgischer Eingriff aufgrund von Komorbidität oder schwerer körperlicher Beeinträchtigung oder aus technischen Gründen kontraindiziert ist.
|
1.1.2014
|
|
Hoch intensiver fokussierter Ultraschall (HIFU) zur Behandlung des Prostatakarzinoms
|
Nein
| |
1.1.2014
|
|
Transurethale photoselektive Vaporisation der Prostata (PVP) mittels Laser
|
Ja
|
Beim symptomatischen Prostataobstruktionssyndrom.
|
1.1.2014
|
|
2 Innere Medizin
|
|
2.1 Allgemein
|
|
Ozon-Injektionstherapie
|
Nein
| |
1.4.2000
|
|
Hyperbare Sauerstofftherapie
|
Ja
|
Bei
- chronischen Bestrahlungsschäden und Bestrahlungsspätschäden
- akuter Osteomyelitis am Kiefer
- chronischer Osteomyelitis
- diabetischem Fusssyndrom im Stadium ≥2B nach der Wagner-Armstrong-Klassifikation
- Dekompressionskrankheit, sofern der Unfallbegriff nicht erfüllt ist. Durchführung in den Zentren gemäss dem "Merkblatt für Rettungsdienste" von Divers Alert Network (DAN) und REGA 244; Ausserhalb dieser Zentren: Wenn der Transport zur nächsten hyperbaren Druckkammer gemäss Merkblatt nicht schnell und schonend genug gewährleistet werden kann. |
1.4.2000, 1.1.2014
|
| |
Nein
|
akuter idiopathischer Hörsturz
|
1.1.2017
|
|
Frischzellentherapie
|
Nein
| |
1.4.2000
|
|
Serocytotherapie
|
Nein
| |
1.4.2000
|
|
Impfung gegen Tollwut
|
Ja
|
Bei Behandlung von Patienten, die bereits von einem tollwütigen oder der Tollwut verdächtigen Tier gebissen wurden.
|
1.4.2000
|
|
Behandlung der Adipositas
|
Ja
|
- bei Übergewicht von 20 % oder mehr
- bei Übergewicht und konkomittierender Krankheit, welche durch die Gewichtsreduktion günstig beeinflusst werden kann
|
1.4.2000
|
|
- durch Amphetaminderivate
|
Nein
| |
1.4.2000
|
|
- durch Schilddrüsenhormon
|
Nein
| |
1.4.2000
|
|
- durch Diuretika
|
Nein
| |
1.4.2000
|
|
- Chorion-Gonadotropin-Injektionen
|
Nein
| |
1.4.2000
|
|
Hämodialyse ("künstliche Niere")
|
Ja
| |
1.4.2000
|
|
Hämodialyse in Heimbehandlung
|
Ja
| |
1.4.2000
|
|
Peritonealdialyse
|
Ja
| |
1.4.2000
|
|
Enterale Ernährung zu Hause
|
Ja
|
Wenn eine ausreichende perorale sondenfreie Ernährung ausgeschlossen ist.
|
1.4.2000
|
|
Sondenfreie enterale Ernährung zu Hause
|
Ja
|
Indikationsstellung gemäss den "Richtlinien der Gesellschaft für klinische Ernährung der Schweiz (GESKES) über Home Care, künstliche Ernährung zu Hause" vom Januar 2013. 245 |
1.9.2006, 1.1.2014
|
|
Parenterale Ernährung zu Hause
|
Ja
| |
1.4.2000
|
|
Insulintherapie mit einer Infusionspumpe
|
Ja
|
Unter folgenden Voraussetzungen:
- Die zu behandelnde Person ist eine extrem labile Diabetikerin.
- Sie kann auch mit der Methode der Mehrfachinjektion nicht befriedigend eingestellt werden.
- Die Indikation des Pumpeneinsatzes und die Betreuung der zu behandelnden Person erfolgen durch ein qualifiziertes Zentrum oder, nach Rücksprache mit dem Vertrauensarzt, durch einen frei praktizierenden Facharzt mit entsprechender Erfahrung.
|
1.4.2000
|
|
Ambulante parenterale antibiotische Gabe mit Infusionspumpe
|
Ja
| |
1.4.2000
|
|
Plasmapherese
|
Ja
|
Indikationen:
- Hyperviskositätssyndrom
- Krankheiten des Immunsystems, bei denen die Plasmapherese sich als wirksam erwiesen hat, wie insbesondere:
- myastenia gravis
- trombotisch trombozytopenische Purpura
- immunhämolytische Anämie
- Leukämie
- Goodpasture-Syndrom
- Guillain-Barré-Syndrom
- akute Vergiftungen
- familiäre Hypercholesterinämie homozygoter Form
|
1.4.2000
|
|
LDL-Apherese
|
Ja
|
Bei homozygoter familiärer Hypercholesterinämie.
Durchführung in einem Zentrum, das über die nötige Infrastruktur und Erfahrung verfügt.
|
1.4.2000, 1.1.2014
|
| |
Nein
|
Bei heterozygoter familiärer Hypercholesterinämie.
| |
| |
Nein
|
Bei therapierefraktärer Hypercholesterinämie.
| |
|
Hämatopoïetische Stammzell-Transplantation
| |
In den von der Gruppe "Swiss Blood Stemm Cell Transplantation (SBST)" anerkannten Zentren.
Durchführung gemäss den von "The Joint Accreditation Committee-ISCT & EBMT (JACIE)" und der "Foundation for the Accreditation of Cellular Therapy (FACT)" herausgegebenen Normen: "FACT-JACIE International Standards for Cellular Therapy Product Collection, Processing and Administration", 5. Ausgabe vom März 2012. 246Eingeschlossen ist die Operation beim Spender samt der Behandlung allfälliger Komplikationen sowie die folgenden Leistungen:
a) die Kosten einer angemessenen Versicherung des Spenders gegen mögliche schwerwiegende Folgen der Entnahme;
b) eine angemessene Entschädigung für den Erwerbsausfall, welcher der spendenden Person im Zusammenhang mit der Entnahme entsteht; sowie
c) alle ausgewiesenen Kosten, die dem Spender im Zusammenhang mit der Entnahme von Organen, Geweben oder Zellen entstehen, namentlich:
- Reisekosten;
- die Kosten der Abklärungen betreffend die Eignung als Spender;
- die Kosten der lebenslangen Nachverfolgung des Gesundheitszustands des Spenders; und
- die Kosten für den notwendigen Beizug entgeltlicher Hilfen, namentlich Haushaltshilfen oder Hilfen für die Betreuung von Personen.
Ausgeschlossen ist eine Haftung des Versicherers des Empfängers beim allfälligen Tod des Spenders.
|
1.1.2014
|
|
- autolog
|
Ja
|
- bei Lymphomen
- bei akuter lymphatischer Leukämie
- bei akuter myeloischer Leukämie
|
1.4.2000
|
| | |
- beim multiplen Myelom
|
1.9.2006
|
| | |
- beim Neuroblastom
|
1.9.2006, 1.1.2014
|
| | |
- beim Medulloblastom
| |
| | |
- beim Keimzelltumor.
| |
| |
Ja
|
Im Rahmen von klinischen Studien:
- bei myelodysplastischen Syndromen
- bei der chronisch myeloischen Leukämie
- beim Ewing-Sarkom
- bei Weichteilsarkomen
- beim Wilms-Tumor
- beim Rhabdomyosarkom
|
1.9.2006, 1.1.2014 -31.12.2017
|
| |
Ja
|
In prospektiven kontrollierten klinischen Multizenterstudien:
- bei Autoimmunerkrankungen.
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit ausdrücklicher Bewilligung des Vertrauensarztes.
Nach erfolgloser konventioneller Therapie oder bei Progression der Erkrankung.
|
1.9.2006, 1.1.2014 - 31.12.2017
|
| |
Nein
|
- im Rückfall einer akuten myeloischen Leukämie
- im Rückfall einer akuten lymphatischen Leukämie
- beim Mammakarzinom
- beim kleinzelligen Bronchuskarzinom
- bei kongenitalen Erkrankungen
- beim Ovarialkarzinom
- bei seltenen soliden Tumoren im Kindesalter.
|
1.4.2000, 1.1.2014
|
|
- allogen
|
Ja
|
- bei akuter myeloischer Leukämie
- bei akuter lymphatischer Leukämie
- bei der chronischen myeloischen Leukämie
- beim myelodysplastischen Syndrom
- bei der aplastischen Anämie
- bei Immundefekten und Inborn errors
- bei der Thalassämie und der Sichelzellanämie (HLA-identisches Geschwister als Spender)
- beim multiplen Myelom
- bei lymphatischen Krankheiten (Hodgkin´s, Non-Hodgkin´s, chronisch lymphatische Leukämie).
|
1.4.2000, 1.1.2014
|
| |
Ja
|
Im Rahmen von klinischen Studien:
- beim Nierenzellkarzinom.
|
1.1.2014 - 31.12.2017
|
| |
Ja
|
In prospektiven kontrollierten klinischen Multizenterstudien:
- bei Autoimmunerkrankungen.
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit ausdrücklicher Bewilligung des Vertrauensarztes.
Nach erfolgloser konventioneller Therapie oder bei Progression der Erkrankung.
|
1.1.2014 - 31.12.2017
|
| |
Nein
|
- bei soliden Tumoren
- beim Melanom
- beim Mammakarzinom.
|
1.9.2006, 1.1.2014
|
|
Gallensteinzertrümmerung
|
Ja
|
Intrahepatische Gallensteine; extrahepatische Gallensteine im Bereich des Pankreas und des Choledochus. Gallenblasensteine bei inoperablen Patienten (auch laparoskopische Cholezystektomie ausgeschlossen).
|
1.4.2000
|
|
Polysomnographie
Polygraphie
|
Ja
|
Bei dringender Verdachtsdiagnose auf:
- Schlafapnoesyndrom
- periodische Beinbewegungen im Schlaf
- Narkolepsie, wenn die klinische Diagnose unsicher ist
- ernsthafte Parasomnie (epileptische nächtliche Dystonie oder gewalttätiges Verhalten im Schlaf), wenn die Diagnose unsicher ist und daraus therapeutische Konsequenzen erwachsen
|
1.4.2000, 1.1.2014
|
| | |
Indikationsstellung und Durchführung in qualifizierten Zentren, gemäss den "Richtlinien der Schweizerischen Gesellschaft für Schlafforschung, Schlafmedizin und Chronobiologie vom 6. September 2001" 247. | |
| |
Nein
|
Routineabklärung der vorübergehenden und der chronischen Insomnie, der Fibrositis und des Chronic fatigue syndrome.
|
1.4.2000
|
| |
Nein
|
Bei dringender Verdachtsdiagnose auf:
- eine Ein- und Durchschlafstörung, wenn die initiale Diagnose unsicher ist und die Behandlung, ob verhaltensmässig oder medikamentös, nicht erfolgreich ist;
- persistierende zirkadiane Rhytmusstörung, wenn die klinische Diagnose unsicher ist.
|
1.9.2006
|
| |
Nein
|
Bei Geschwistern von Säuglingen, die am Sudden Infant Death Syndrome (SIDS) verstorben sind.
|
1.1.2014
|
|
Polygraphie
|
Ja
|
Bei dringender Verdachtsdiagnose auf Schlafapnoe-Syndrom.
|
1.9.2006, 1.1.2014, 1.1.2016
|
| | |
Durchführung nur durch Facharzt Pneumologie oder Oto-Rhino-Laryngologie mit Ausbildung in und praktischer Erfahrung mit Respiratorischer Polygraphie gemäss den "Richtlinien der Schweizerischen Gesellschaft für Schlafforschung, Schlafmedizin und Chronobiologie" vom 6. September 2001 248 oder den "Richtlinien der Schweizerischen Gesellschaft für Oto-Rhino-Laryngologie, Hals- und Gesichtschirurgie" vom 26. März 2015 249. |
1.1.2017
|
|
Messung des Melatoninspiegels im Serum
|
Nein
| |
1.4.2000
|
|
Multiple-Sleep Latency-Test
|
Ja
|
Indikationsstellung und Durchführung in qualifizierten Zentren, gemäss den "Richtlinien zur Zertifizierung von "Zentren für Schlafmedizin" zur Durchführung von Polysomnographien" der Schweizerischen Gesellschaft für Schlafforschung, Schlafmedizin und Chronobiologie von 1999. 250 |
1.4.2000, 1.1.2014
|
|
Maintenance-of-Wakefullness-Test
|
Ja
|
Indikationsstellung und Durchführung in anerkannten Zentren, gemäss den "Richtlinien zur Zertifizierung von "Zentren für Schlafmedizin" zur Durchführung von Polysomnographien" der Schweizerischen Gesellschaft für Schlafforschung, Schlafmedizin und Chronobiologie von 1999. 251 |
1.4.2000, 1.1.2014
|
|
Aktigraphie
|
Ja
|
Indikationsstellung und Durchführung in qualifizierten Zentren, gemäss den "Richtlinien zur Zertifizierung von "Zentren für Schlafmedizin" zur Durchführung von Polysomnographien" der Schweizerischen Gesellschaft für Schlafforschung, Schlafmedizin und Chronobiologie von 1999. 252 |
1.4.2000, 1.1.2014
|
|
Atemtest mit Harnstoff 13C zum Nachweis von Helicobacter pylori
|
Ja
| |
1.4.2000, 1.1.2014
|
|
Impfung mit dendritischen Zellen zur Behandlung des fortgeschrittenen Melanoms
|
Nein
| |
1.9.2006
|
|
Photodynamische Behandlung mit Methyl-Ester der Aminolaevulinsäure
|
Ja
|
Patienten mit aktinischer Keratose, basozellularen Karzinomen, Morbus Bowen und dünnen spinozellularen Karzinomen.
|
1.9.2006
|
|
Photodynamische Behandlung mit 5-Aminolaevulinsäure
|
Ja
|
Patienten mit leichter aktinischer Keratose
|
1.8.2014
|
|
Kalorimetrie und/oder Ganzkörpermessung im Rahmen der Adipositasbehandlung
|
Nein
| |
1.9.2006
|
|
Kapselendoskopie
|
Ja
|
Zur Abklärung des Dünndarms vom Ligamentum Treitz bis zur Ileozökalklappe bei
- Blutungen unbekannter Ursache
- chronisch entzündlichen Erkrankungen des Dünndarms.
Nach vorgängig durchgeführter negativer Gastroskopie und Kolonoskopie.
|
1.9.2006
|
| | |
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit ausdrücklicher Bewilligung des Vertrauensarztes.
| |
|
Extrakorporelle Photopherese
|
Ja
|
Beim kutanen T-Zell-Lymphom (Sézary-Syndrom).
|
1.1.2014
|
| |
Ja
|
Bei Graft-Versus-Host-Disease, wenn die vorausgegangene konventionelle Therapie (z.B. Kortikosteroide) erfolglos war.
|
1.1.2014
|
| |
Ja
|
In Evaluation
Nach einer Lungentransplantation nur bei Bronchiolitis-obliterans-Syndrom, wenn augmentierte Immunsuppression sowie ein Behandlungsversuch mit Makroliden erfolglos waren.
|
1.1.2017 bis 31.12.2019
|
|
2.2 Herz- und Kreislauferkrankungen, Intensivmedizin
|
|
Sauerstoff-Insufflation
|
Nein
| |
1.4.2000
|
|
Sequentielle peristaltische Druckmassage
|
Ja
| |
1.4.2000
|
|
EKG-Langzeitregistrierung
|
Ja
|
Als Indikationen kommen vor allem Rhythmus- und Überleitungsstörungen, Durchblutungsstörungen des Myokards (Koronarerkrankungen) in Frage. Das Gerät kann auch der Überwachung der Behandlungseffizienz dienen.
|
1.4.2000
|
|
Implantierbares Ereignisrekordersystem zur Erstellung eines subkutanen Elektrokardiogramms
|
Ja
|
Gemäss den "Richtlinien zur Therapie von Herzrhytmusstörungen mit Herzschrittmachern, implantierbaren Defibrillatoren und perkutaner Katheterablation" der Arbeitsgruppe "Herzschrittmacher und Elektrophysiologie" der Schweizerischen Gesellschaft für Kardiologie vom 26. Mai 2000. 253 |
1.9.2006, 1.1.2014
|
|
Telefonische Überwachung von Pacemaker-Patienten
|
Nein
| |
1.4.2000
|
|
Telemedizin bei kardiologischen rhythmologischen Implantaten
|
Ja
| |
1.1.2014, 1.1.2016
|
|
Implantation eines Defibrillators
|
Ja
| |
1.4.2000
|
|
Intraaortale Ballonpumpe in der interventionellen Kardiologie
|
Ja
| |
1.4.2000
|
|
Transmyokardiale Laser-Revaskularisation
|
Nein
| |
1.4.2000
|
|
Kardiale Resynchronisationstherapie auf Basis eines Dreikammer-Schrittmachers, Implantation und Aggregatwechsel
|
Ja
|
Bei schwerer, therapierefraktärer chronischer Herzinsuffizienz mit ventrikulärer Asynchronie.
Unter folgenden Voraussetzungen:
- Schwere chronische Herzinsuffizienz (NYHA III oder IV) mit einer linksventrikulären Auswurffraktion ≤ 35 % trotz adäquater medikamentöser Therapie
- Linksschenkelblock mit QRS-Verbreiterung auf ≥ 130 Millisekunden
Abklärung und Implantation nur an qualifizierten Kardiologiezentren, die über ein interdisziplinäres Team mit der erforderlichen elektrophysiologischen Kompetenz und der notwendigen Infrastruktur (Echokardiographie, Programmierkonsole, Herzkatheterlabor) verfügen.
|
1.9.2006
|
|
Ambulantes Therapieprogramm der Sekundärprophylaxe nach koronaren Ereignissen
|
Nein
| |
1.1.2005, 1.1.2014
|
|
Intrakoronare Brachytherapie
|
Nein
| |
1.9.2006
|
|
Implantation von beschichteten Koronarstents
|
Ja
| |
1.9.2006
|
|
Koronarangioplastie mit einem Paclitaxel freisetzenden Ballonkatheter
|
Ja
|
Indikationen:
- In-Stent-Restenosen
- Stenosen bei kleinen Herzkranzgefässen
|
1.1.2014
|
|
Perkutane interventionelle Behandlung der schweren Mitralklappeninsuffizienz
|
Ja
|
Bei inoperablen Patienten mit einer schweren Mitralklappeninsuffizienz (prädiktive Mortalität von 10 %-15 % innerhalb von einem Jahr) und geeigneter Herzklappenmorphologie.
Teilnahme am "Swiss Mitra Registry"
|
1.1.2014
|
|
2.3 Neurologie inkl. Schmerztherapie und Anästhesie
|
|
Massagen bei Lähmungen infolge Erkrankung des Zentralnervensystems
|
Ja
| |
1.4.2000
|
|
Visuelle evozierte Potenziale als Gegenstand neurologischer Spezialuntersuchungen
|
Ja
| |
1.4.2000
|
|
Elektrostimulation des Rückenmarks durch die Implantation eines Neurostimulationssystems
|
Ja
|
Behandlung schwerer chronischer Schmerzzustände, vor allem Schmerzen vom Typ der Deafferentation (Phantomschmerzen), Status nach Diskushernie mit Wurzelverwachsungen und entsprechenden Sensibilitätsausfällen in den Dermatomen, Kausalgie, vor allem auch Plexusfibrosen nach Bestrahlung (Mammakarzinom), wenn eine strenge Indikation erstellt wurde und ein Test mit perkutaner Elektrode stattgefunden hat. Der Wechsel des Pulsgenerators gehört zur Pflichtleistung.
|
1.4.2000
|
|
Elektrostimulation tiefer Hirnstrukturen durch Implantation eines Neurostimulationssystems
|
Ja
|
Behandlung schwerer chronischer Schmerzen vom Typ der Deafferentation zentraler Ursache (z.B. Hirn-/Rückenmarksläsionen, intraduraler Nervenausriss), wenn eine strenge Indikation erstellt wurde und ein Test mit perkutaner Elektrode stattgefunden hat. Der Wechsel des Pulsgenerators gehört zur Pflichtleistung.
Behandlung schwerer Dystonien mit ungenügender Symptomkontrolle durch medikamentöse Therapie.
Abklärung und Durchführung in spezialisierten Zentren, die über die notwendige Infrastruktur verfügen (stereotaktische Neurochirurgie, Neurologie mit Spezialgebiet Bewegungsstörungen, Neuroradiologie).
|
1.4.2000, 1.1.2009, 1.1.2014
|
|
Elektrische Neuromodulation der Beckennerven mit einem implantierbaren Gerät durch Laparaskopie (LION-Prozedur: Laparoscopic Implantation of Neuroprothesis)
|
Nein
| |
1.1.2014
|
|
Stereotaktische Operationen zur Behandlung der chronischen therapieresistenten parkinsonschen Krankheit (Radiofrequenzläsionen und chronische Stimulationen im Pallidum, Thalamus und Subthalamus)
|
Ja
|
Etablierte Diagnose einer idiopathischen parkinsonschen Krankheit. Progredienz der Krankheitssymptome über mindestens 2 Jahre. Ungenügende Symptomkontrolle durch Dopamin-Behandlung (off-Phänomen, on/off-Fluktuationen, on-Dyskinesien). Abklärung und Durchführung in spezialisierten Zentren, welche über die notwendigen Infrastrukturen verfügen (funktionelle Neurochirurgie, Neurologie, Neuroradiologie).
|
1.9.2006
|
|
Stereotaktische Operation (Radiofrequenzläsionen und chronische Stimulation des Thalamus) zur Behandlung des chronischen, therapieresistenten, nicht parkinsonschen Tremors
|
Ja
|
Etablierte Diagnose eines nicht parkinsonschen Tremors, Progredienz der Symptome über mindestens 2 Jahre; ungenügende Symptomkontrolle durch medikamentöse Behandlung. Abklärung und Durchführung in spezialisierten Zentren, die über die nötigen Infrastrukturen verfügen (funktionelle Neurochirurgie, Neurologie, neurologische Elektrophysiologie, Neuroradiologie).
|
1.9.2006
|
|
Transkutane elektrische Nervenstimulation (TENS)
|
Ja
|
Wendet der Patient selber den TENS-Stimulator an, so vergütet ihm der Versicherer die Mietkosten des Apparates unter folgenden Voraussetzungen:
- Der Arzt oder auf ärztliche Anordnung der Physiotherapeut muss die Wirksamkeit der TENS an der zu behandelnden Person erprobt und sie in den Gebrauch des Stimulators eingewiesen haben.
- Der Vertrauensarzt muss die Selbstbehandlung an der zu behandelnden Person als indiziert bestätigt haben.
- Die Indikation ist insbesondere gegeben bei:
- Schmerzen, die von einem Neurom ausgehen, wie z.B. durch Druck auslösbare lokalisierte Schmerzen im Bereiche von Amputationsstümpfen
- Schmerzen, die von einem neuralgischen Punkt aus durch Stimulation (Druck, Zug oder elektrische Reizung) ausgelöst oder verstärkt werden können, wie z.B. ischialgieforme Schmerzzustände oder Schulter-Arm-Syndrome
- Schmerzzustände nach Nervenkompressionserscheinungen, wie z.B. weiterbestehende Schmerzausstrahlungen nach Diskushernieoperation oder Carpaltunneloperation.
|
1.4.2000
|
|
Periphere Nervenstimulation der Okzipitalnerven
|
Ja
|
Bei therapierefraktärer chronischer Migräne gemäss den Diagnosekriterien der International Headache Society (International classification of headache disorders, 2nd edition, Cephalalgia 2004 (suppl 1) IHS ICHD-II code 1.5.1). 254 |
1.1.2015
|
|
Baclofen-Therapie mit Hilfe eines implantierten Medikamenten-Dosierers
|
Ja
|
Therapierefraktäre Spastizität.
|
1.4.2000
|
|
Intrathekale Behandlung chronischer somatogener Schmerzen mit Hilfe eines implantierten Medikamenten-Dosierers
|
Ja
| |
1.4.2000
|
|
Motorisch evozierte Potentiale als Gegenstand neurologischer Spezialuntersuchungen
|
Ja
|
Diagnostik neurologischer Krankheiten.
Die verantwortliche untersuchende Person besitzt das Zertifikat bzw. den Fähigkeitsausweis für Elektroencephalographie oder Elektroneuromyographie der Schweizerischen Gesellschaft für klinische Neurophysiologie.
|
1.4.2000
|
|
Resektive kurative "Herdchirurgie" der Epilepsie
|
Ja
|
Indikation:
- Nachweis des Vorliegens einer "Herdepilepsie"
- Schwere Beeinträchtigung des Patienten durch das Anfallsleiden
- Nachgewiesene Pharmakotherapieresistenz
- Abklärung und Durchführung an einem Epilepsiezentrum, das über die nötige diagnostische Infrastruktur, insbesondere Elektrophysiologie, MRI, über Neuropsychologie sowie über die chirurgisch-therapeutische Erfahrung und adäquate Nachbehandlungsmöglichkeiten verfügt.
|
1.4.2000, 1.1.2014
|
|
Palliative Chirurgie der Epilepsie durch:
- Balkendurchtrennung
- Multiple subapiale Operation nach Morell-Whisler
- Vagusstimulation
|
Ja
|
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit ausdrücklicher Bewilligung des Vertrauensarztes.
Sofern die Abklärung ergibt, dass eine kurative "Herdchirurgie" nicht indiziert ist und mit einem palliativen Verfahren eine verbesserte Anfallskontrolle und Lebensqualität ermöglicht wird.
Abklärung und Durchführung an einem Epilepsiezentrum, das über die nötige diagnostische Infrastruktur, insbesondere Elektrophysiologie, MRI, über Neuropsychologie sowie über die chirurgisch-therapeutische Erfahrung und adäquate Nachbehandlungsmöglichkeiten verfügt.
|
1.4.2000, 1.1.2014
|
|
Laser-Diskushernienoperation bzw. Laserdiskusdekompression
|
Nein
| |
1.4.2000
|
|
Intradiskale elektrothermale Therapie
|
Nein
| |
1.9.2006
|
|
Kryoneurolyse
|
Nein
|
Bei der Behandlung von Schmerzen der lumbalen intervertebralen Gelenke.
|
1.4.2000
|
|
Denervation der Facettengelenke mittels Radiofrequenztherapie
|
Nein
| |
1.9.2006
|
|
Spondylodese mittels Diskuskäfigen oder Knochentransplantat
|
Ja
|
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit ausdrücklicher Bewilligung des Vertrauensarztes.
- Instabilität der Wirbelsäule mit Diskushernie, Diskushernienrezidiv oder Stenose bei Patienten mit therapieresistenten invalidisierenden spondylogenen oder radikulären Schmerzen, bedingt durch klinisch und radiologisch nachgewiesene instabile, degenerative Pathologien der Wirbelsäule
- nach Misserfolg einer hinteren Spondylodese mit Pedikelschraubensystem
|
1.9.2006
|
|
Prothesen der zervikalen Bandscheiben
|
Ja
|
Indikation:
Symptomatische degenerative Erkrankung der Bandscheiben der Halswirbelsäule.
Eine 3-monatige konservative Therapie war erfolglos. Ausnahmen sind Patienten mit degenerativen Erkrankungen der Halswirbelsäule, die auch unter stationären Therapiebedingungen an nicht beherrschbaren Schmerzzuständen leiden oder bei denen trotz konservativer Therapie progrediente neurologische Ausfälle auftreten.
- Degeneration von maximal zwei Segmenten
- keine primäre segmentale Kyphose
- Beachtung der allgemeinen Kontraindikationen.
Durchführung der Operation nur durch einen qualifizierten Chirurgen. Bei den durch die Schweizerische Gesellschaft für Spinale Chirurgie, die Schweizerische Gesellschaft für Orthopädie oder die Schweizerische Gesellschaft für Neurochirurgie anerkannten Chirurgen wird davon ausgegangen, dass sie entsprechend qualifiziert sind.
Soll der Eingriff durch einen Chirurgen durchgeführt werden, der nicht von der Schweizerischen Gesellschaft für Spinale Chirurgie, der Schweizerischen Gesellschaft für Orthopädie oder der Schweizerischen Gesellschaft für Neurochirurgie anerkannt ist, ist vorgängig die Zustimmung des Vertrauensarztes einzuholen.
|
1.9.2006, 1.7.2017
|
|
Prothesen der lumbalen Bandscheiben
|
Ja
|
Indikation:
Symptomatische degenerative Erkrankung der Bandscheiben der Lendenwirbelsäule.
Eine 6-monatige konservative Therapie war erfolglos. Ausnahmen sind Patienten mit degenerativen Erkrankungen der Lendenwirbelsäule, die auch unter stationären Therapiebedingungen an nicht beherrschbaren Schmerzzuständen leiden.
- Degeneration von maximal zwei Segmenten
- keine primäre Facettengelenksarthrose
- Beachtung der allgemeinen Kontraindikationen.
Durchführung der Operation nur durch einen qualifizierten Chirurgen. Bei den durch die Schweizerische Gesellschaft für Spinale Chirurgie, die Schweizerische Gesellschaft für Orthopädie oder die Schweizerische Gesellschaft für Neurochirurgie anerkannten Chirurgen wird davon ausgegangen, dass sie entsprechend qualifiziert sind.
Soll der Eingriff durch einen Chirurgen durchgeführt werden, der nicht von der Schweizerischen Gesellschaft für Spinale Chirurgie, der Schweizerischen Gesellschaft für Orthopädie oder der Schweizerischen Gesellschaft für Neurochirurgie anerkannt ist, ist vorgängig die Zustimmung des Vertrauensarztes einzuholen.
|
1.9.2006, 1.7.2017
|
|
Allgemeinnarkose zur Ermöglichung von diagnostischen oder therapeutischen Eingriffen (inkl. zahnmedizinischen Eingriffen)
|
Ja
|
Wenn diagnostische und therapeutische Eingriffe wegen einer schweren geistigen oder körperlichen Behinderung ohne Narkose nicht möglich sind.
|
1.1.2014
|
|
Infiltrationsanästhesie, lokal und segmental (lokale und segmentale Neuraltherapie)
|
Ja
| |
1.1.2014
|
|
2.4 Physikalische Medizin, Rheumatologie
|
|
Arthrosebehandlung mit intraartikulärer Injektion eines künstlichen Gleitmittels
|
Nein
| |
1.4.2000
|
|
Arthrosebehandlung mit intraartikulärer Injektion von Teflon oder Silikon als "Gleitmittel"
|
Nein
| |
1.4.2000
|
|
Synoviorthese
|
Ja
| |
1.4.2000
|
|
Low-Level-Laser- Therapie
|
Nein
| |
1.9.2006
|
|
2.5 Krebsbehandlung
|
|
Krebsbehandlung mit Infusionspumpen (Chemotherapie)
|
Ja
| |
1.4.2000
|
|
Laser bei palliativer minimaler Chirurgie
|
Ja
| |
1.4.2000
|
|
Isolierte Extremitäten-Perfusion in Hyperthermie mit Tumor-Necrosis-Factor (TNF)
|
Ja
|
Bei malignen Melanomen mit ausschliesslichem Befall einer Extremität.
Bei Weichteilsarkomen mit ausschliesslichem Befall einer Extremität.
In spezialisierten Zentren mit Erfahrung in der interdisziplinären Behandlung von ausgedehnten Melanomen und Sarkomen mit dieser Methode. Das behandelnde Team setzt sich zusammen aus Fachärzten für onkologische Chirurgie, vaskuläre Chirurgie, Orthopädie, Anästhesie und Intensivmedizin.
Die Behandlung muss im Operationssaal unter Vollnarkose und kontinuierlicher Überwachung mittels Swan-Ganz-Katheter durchgeführt werden.
|
1.9.2006
|
| |
Nein
|
Bei Melanomen und Sarkomen mit
- Befall oder Infiltration der Extremitäten-Wurzel (z.B. Inguinalbefall);
- Fernmetastasen
|
1.9.2006
|
|
Aktive spezifische Immuntherapie zur adjuvanten Behandlung des Kolonkarzinoms im Stadium II
|
Nein
| |
1.1.2014
|
|
Low-dose-rate-Brachytherapie
|
Ja
|
Mit Jod-125- oder Palladium-103-seeds. Bei lokalisiertem Prostatakarzinom mit niedrigem oder mittlerem Rezidivrisiko und
- einer Lebenserwartung > 5 Jahre
- einem Prostatavolumen < 60 ccm
- keinen schweren obstruktiven Harn-Abflussstörungen.
Qualifiziertes Zentrum mit enger interdisziplinärer Kooperation zwischen Fachärzten für Urologie, Radio-Onkologie und Medizin-Physikern.
|
1.9.2006, 1.1.2014
|
|
Multigen-Test beim Mammakarzinom (Breast Cancer Assay)
|
Ja
|
Indikationen:
Primäres, invasives Mammakarzinom mit folgenden Eigenschaften:
- Der Östrogenrezeptor ist positiv.
- Der humane, epidermale Wachstumsfaktor2- Rezeptor ist negativ (HER2-).
- Bis zu 3 loko-regionale Lymphknoten sind befallen.
- Konventionelle Befunde erlauben keine eindeutige adjuvante Chemotherapie-Entscheidung.
Testvoraussetzungen:
Durchführung durch einen Facharzt Pathologie mit Schwerpunkt Molekularpathologie. Bei Durchführung des labortechnischen Teils in einem ausländischen Labor muss dieses den Voraussetzungen IVDD 98/79/EG 255 oder ISO 1518 /17025 256 entsprechen. |
1.1.2016 bis 31.12.2017
|
|
3 Gynäkologie, Geburtshilfe
|
|
Ultraschalldiagnostik in der Geburtshilfe und Gynäkologie
|
Ja
|
Vorbehalten bleibt Anhang 2 für Ultraschallkontrollen während der Schwangerschaft
|
1.4.2000
|
|
Künstliche Insemination
|
Ja
|
Mittels intrauteriner Insemination. Höchstens drei Behandlungszyklen pro Schwangerschaft.
|
1.4.2000, 1.1.2014
|
|
In-vitro-Fertilisation zur Abklärung der Sterilität
|
Nein
| |
1.4.2000
|
|
In-Vitro-Fertilisation und Embryotransfer
|
Nein
| |
1.4.2000
|
|
Sterilisation:
| | | |
|
- bei der Frau
|
Ja
|
Im Rahmen der ärztlichen Behandlung einer Frau in gebärfähigem Alter ist die Sterilisation eine Pflichtleistung, wenn eine Schwangerschaft wegen eines voraussichtlich bleibenden krankhaften Zustandes oder einer körperlichen Anomalie zu einer Gefährdung des Lebens oder zu einer voraussichtlich dauernden gesundheitlichen Schädigung der Patientin führen müsste und andere Methoden der Schwangerschaftsverhütung aus medizinischen Gründen (im Sinne weitherziger Interpretation) nicht in Betracht kommen.
|
1.4.2000
|
|
- beim Ehemann
|
Ja
|
Wo die zu vergütende Sterilisation der Frau nicht möglich oder vom Ehepaar nicht erwünscht ist, hat der Versicherer der Frau für die Kosten der Sterilisation des Ehemannes aufzukommen.
|
1.4.2000
|
|
Laser bei Cervix-Carcinom in situ
|
Ja
| |
1.4.2000
|
|
Nicht chirurgische Ablation des Endometriums
|
Ja
|
Bei therapieresistenten funktionellen Menorrhagien in der Prämenopause
|
1.4.2000
|
|
Papanicolau-Test zur Früherkennung des Zervixkarzinoms
|
Ja
| |
1.9.2006
|
|
Dünnschicht-Zytologie zur Früherkennung des Zervixkarzinoms mit den Methoden ThinPrep oder Autocyte Prep/SurePath
|
Ja
| |
1.9.2006
|
|
Nachweis des Human-Papilloma-Virus beim Cervix-Screening
|
Nein
| |
1.9.2006
|
|
Radiologisch und ultraschallgesteuerte minimal invasive Mammaeingriffe
|
Ja
|
Gemäss den Konsensusstatements der Schweizerischen Gesellschaft für Senologie (SGS) und der Arbeitsgruppe "Bildgesteuerte minimal invasive Mammaeingriffe"; Senologie - Zeitschrift für Mammadiagnostik und -therapie 2009; 6: 181-184. 257 |
1.9.2006, 1.1.2014
|
|
Schlingenoperation zur Behandlung der Stressinkontinenz bei der Frau
|
Ja
|
- Gemäss den Empfehlungen der Arbeitsgemeinschaft für Urogynäkologie und Beckenbodenpathologie AUG, Update Expertenbrief vom 27.7.2004 mit dem Titel "Schlingenoperationen zur Behandlung der weiblichen Stressinkontinenz". 258- Das Implantat Reemex® ist von der Kostenübernahme ausgeschlossen.
|
1.9.2006, 1.1.2014
|
|
Schwangerschaftsabbruch
|
Ja
|
Bei Schwangerschaftsabbrüchen, die:
a) medizinisch indiziert und nach liechtensteinischem Recht straflos sind (§ 96 Abs. 4 StGB); und
b) nach der Gesetzgebung am Ort des Eingriffs zulässig sind.
Übernahme der Kosten für Gutachten zur Rechtfertigung des Eingriffs bis zur Höhe von maximal 250 Franken.
|
1.1.2002, 1.1.2014
|
|
4 Pädiatrie, Kinderpsychiatrie
|
|
Ambulante multiprofessionelle Therapieprogramme in Gruppen für übergewichtige und adipöse Kinder und Jugendliche
|
Ja
|
1. Therapieindikation
a) bei Adipositas (BMI > 97. Perzentile);
b) bei Übergewicht (BMI zwischen 90. und 97. Perzentile) und Vorliegen mindestens einer der folgenden Krankheiten, deren Prognose sich durch das Übergewicht verschlechtert oder die eine Folge des Übergewichts ist: Hypertonie, Diabetes mellitus Typ 2, gestörte Glukosetoleranz, endokrine Störungen, Syndrom der polyzystischen Ovarien, orthopädische Erkrankungen, nicht alkoholbedingte Fettleberhepatitis, respiratorische Erkrankungen, Glomerulopathie, Essstörungen in psychiatrischer Behandlung.
|
1.8.2014
|
| | |
Definition von Adipositas, Übergewicht und Krankheiten gemäss den von der Schweizerischen Gesellschaft für Pädiatrie (SGP) herausgegebenen Empfehlungen in der Fachzeitschrift "Pediatrica", Ausgabe No. 6/2006 vom 19. Dezember 2006 259 und No. 1/2011 vom 4. März 2011. 260 | |
| | |
2. Programme:
ärztlich geleitete Gruppenprogramme mit multiprofessionellem Therapieansatz gemäss den vom Schweizer Fachverein Adipositas im Kindes- und Jugendalter (akj) herausgegebenen Anforderungen in der Fachzeitschrift "Pediatrica", Ausgabe No. 2/2007 vom 13. April 2007 261. Bei ärztlich geleiteten Gruppenprogrammen, die durch die gemeinsame Kommission der SGP und des akj anerkannt sind, wird davon ausgegangen, dass diese Voraussetzung erfüllt ist. Soll die Therapie in einem Programm erfolgen, das von der gemeinsamen Kommission der SGP und des akj nicht anerkannt ist, ist vorgängig die Zustimmung des Vertrauensarztes einzuholen. | |
| | |
3. Es ist eine pauschale Vergütung zu vereinbaren.
| |
| |
Nein
|
Vereinfachte Programme für Kinder zwischen 4 und 8 Jahren.
|
1.8.2014
|
|
Ambulante individuelle multiprofessionelle strukturierte Therapie für übergewichtige und adipöse Kinder und Jugendliche, in 4 Schritten
|
Ja
|
1. Therapieindikation
a) bei Adipositas (BMI > 97. Perzentile);
b) bei Übergewicht (BMI zwischen 90. und 97. Perzentile) und Vorliegen mindestens einer der nachfolgenden Krankheiten, deren Prognose sich durch das Übergewicht verschlechtert oder die eine Folge des Übergewichts ist: Bluthochdruck, Diabetes mellitus Typ 2, gestörte Glukosetoleranz, endokrine Störungen, Syndrom der polyzystischen Ovarien, orthopädische Erkrankungen, nicht alkoholbedingte Fettleberhepatitis, respiratorische Erkrankungen, Glomerulopathie, Essstörungen in psychiatrischer Behandlung.
|
1.8.2014
|
| | |
Definition von Adipositas, Übergewicht und Krankheiten gemäss den von der Schweizerischen Gesellschaft für Pädiatrie (SGP) herausgegebenen Empfehlungen in der Fachzeitschrift "Pediatrica", Ausgabe No. 6/2006 vom 19. Dezember 2006 262 und No. 1/2011 vom 4. März 2011. 263 | |
| | |
2. Therapie:
a) Schritt 1: ärztlich betreuter multidisziplinärer Ansatz während 6 Monaten mit höchstens 6 Ernährungsberatungssitzungen und 2 diagnostischen Physiotherapiesitzungen,
b) Schritte 2 und 3: ärztlich geleitete multidisziplinäre Programme, wenn die Therapiedauer über die 6 Monate von Schritt 1 hinausgeht oder bei Vorliegen einer bedeutenden Komorbidität,
c) Schritt 4: ärztliche Nachbehandlung.
| |
| | |
3. Programme für Schritte 2 und 3:
ärztlich geleitete Programme mit multiprofessionellem Therapieansatz gemäss den vom Schweizer Fachverein Adipositas im Kindes- und Jugendalter (akj) herausgegebenen Anforderungen in der Fachzeitschrift "Pediatrica", Ausgabe No. 2/2007 vom 13. April 2007 264. Bei ärztlich geleiteten Programmen, die durch die gemeinsame Kommission der SGP und des akj anerkannt sind, wird davon ausgegangen, dass diese Voraussetzung erfüllt ist. Soll die Therapie in einem Programm erfolgen, das von der gemeinsamen Kommission der SGP und des akj nicht anerkannt ist, ist vorgängig die Zustimmung des Vertrauensarztes einzuholen. | |
|
5 Dermatologie
|
|
PUVA-Behandlung dermatologischer Affektionen
|
Ja
| |
1.4.2000
|
|
Selektive Ultraviolett-Phototherapie (SUP)
|
Ja
|
Sofern unter verantwortlicher Aufsicht und Kontrolle eines Arztes durchgeführt.
|
1.4.2000
|
|
Embolisationsbehandlung von Gesichtshämangiomen (interventionelle Radiologie)
|
Ja
|
Es dürfen höchstens die gleichen Kosten wie für eine operative Behandlung (Excision) in Rechnung gestellt werden.
|
1.4.2000
|
|
Laser bei:
| | | |
|
- Naevus teleangiectaticus
|
Ja
| |
1.9.2006
|
|
- Condylomata acuminata
|
Ja
| |
1.9.2006
|
|
- Aknenarben
|
Nein
| |
1.9.2006
|
|
- Keloid
|
Nein
| |
1.9.2006
|
|
Klimatherapie am Toten Meer
|
Nein
| |
1.4.2000
|
|
Ambulante Balneo-Phototherapie
|
Nein
| |
1.7.2002
|
|
Zellstimulation durch pulsierende akustische Wellen (PACE) zur Behandlung akuter und chronischer Wundheilungsstörungen der Haut
|
Nein
| |
1.1.2014
|
|
Dreidimensionale biologische extrazelluläre Matrix tierischen Ursprungs
|
Ja
|
Für die Behandlung chronischer Wunden.
Indikationsstellung und Wahl der Methode bzw. des Produkts gemäss den "Richtlinien zum Einsatz von azellulären biologisch aktiven Materialien bei schwerheilenden Wunden" der Schweizerischen Gesellschaft für Dermatologie und Venerologie und der Schweizerischen Gesellschaft für Wundbehandlung (SafW) vom 1.7.2011." 265Durchführung an Zentren, die von der Schweizerischen Gesellschaft für Dermatologie und Venerologie und der Schweizerischen Gesellschaft für Wundbehandlung anerkannt sind.
Soll die Behandlung in einem Zentrum durchgeführt werden, das von der Schweizerischen Gesellschaft für Dermatologie und Venerologie und der Schweizerischen Gesellschaft für Wundbehandlung nicht anerkannt ist, ist vorgängig die Zustimmung des Vertrauensarztes einzuholen.
|
1.1.2014
|
|
Wundtherapie mit Maden
|
Ja
|
Für die Behandlung chronischer Wunden.
|
1.1.2014
|
|
Behandlung der Gesichtslipoatrophie mit Füllmaterial
|
Ja
|
Bei Auftreten der Gesichtslipoatrophie nach einer medikamentösen Behandlung oder im Rahmen einer Erkrankung.
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit ausdrücklicher Bewilligung des Vertrauensarztes.
|
1.1.2014
|
|
6 Ophthalmologie
|
|
Sehschule
|
Ja
|
Sofern vom Arzt selbst oder unter unmittelbarer ärztlicher Aufsicht durchgeführt.
|
1.4.2000
|
|
Visuelle evozierte Potentiale als Gegenstand ophthalmologischer Spezialuntersuchungen
|
Ja
| |
1.4.2000
|
|
Ultraschallbiometrie des Auges vor Staroperationen
|
Ja
| |
1.4.2000
|
|
Laser bei:
| | | |
|
- diabetischer Retinopathie
|
Ja
| |
1.4.2000
|
|
- Retinaleiden (inkl. Apoplexia retinae)
|
Ja
| |
1.4.2000
|
|
- Kapsulotomie
|
Ja
| |
1.4.2000
|
|
- Trabekulotomie
|
Ja
| |
1.4.2000
|
|
Refraktive Chirurgie (Keratotomie mittels Laser oder chirurgisch)
|
Ja
|
Leistungspflicht ausschliesslich, wenn eine durch Brillengläser nicht korrigierbare Anisometropie von mehr als 3 Dioptrien und eine dauerhafte Kontaktlinsenunverträglichkeit vorliegt; zur Korrektur eines Auges auf durch Brillen korrigierbare Werte.
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit ausdrücklicher Bewilligung des Vertrauensarztes.
|
1.9.2006
|
|
Refraktive Korrektur mittels Intraokularlinse
|
Ja
|
Leistungspflicht ausschliesslich bei Anisometropie von mehr als 10 Dioptrien in Kombination mit Keratotomie.
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit ausdrücklicher Bewilligung des Vertrauensarztes.
|
1.9.2006
|
|
Deckung von Cornea-Defekten mittels Amnionmembran
|
Ja
| |
1.9.2006
|
|
Photodynamische Therapie der Makuladegeneration mit Verteporfin
|
Ja
|
Exudative, prädominant klassische Form der altersbedingten Makuladegeneration
|
1.9.2006
|
| |
Ja
|
Bei durch pathologische Myopie verursachten Neovaskularisationen.
|
1.1.2014
|
| |
Nein
|
Andere Formen der altersbedingten Makuladegeneration.
|
1.9.2006, 1.1.2014
|
|
Dilatation bei Tränenkanalstenose mit Lacri-Cath
|
Nein
| |
1.9.2006
|
|
Dilatation von Tränengangsstenosen mittels Ballonkatheter
|
Ja
|
- Unter Durchleuchtungskontrolle
- Mit oder ohne Stent-Einlage
- Ausführung durch interventionelle Radiologen und Radiologinnen mit entsprechender Erfahrung.
|
1.9.2006, 1.1.2014
|
|
Scanning-Laser-Ophthalmoskopie
|
Ja
|
Indikationen:
- Bei schwer behandelbarem Glaukom zur Indikationsstellung für chirurgischen Eingriff
- Indikationsstellung für Behandlungen der Retina
Untersuchung am Zentrum, an dem der Eingriff bzw. die Behandlung durchgeführt werden soll.
|
1.9.2006, 1.1.2014
|
|
UV-Crosslinking der Hornhaut bei Keratokonus
|
Nein
| |
1.1.2014
|
|
Keratokonusbehandlung mittels intrastromaler Ringe
|
Ja
|
Zur Korrektur des irregulären Astigmatismus bei Keratokonus, sofern eine Korrektur mit Brille oder Kontaktlinse nicht möglich ist oder Kontaktlinsenunverträglichkeit besteht.
Durchführung an A-, B- und C-Zentren/ Kliniken (gemäss der Liste der FMH für anerkannte Weiterbildungsstätten in der Ophthalmologie).
|
1.1.2014
|
|
Osmolaritätsmessung der Tränenflüssigkeit
|
Nein
| |
1.1.2014
|
|
7 Oto-Rhino-Laryngologie
|
|
Sprachheilbehandlung
|
Ja
|
Wenn sie vom Arzt selbst vorgenommen oder unter unmittelbarer ärztlicher Leitung und Aufsicht durchgeführt wird.
|
1.9.2006
|
|
Ultraschallvibrationsaerosole
|
Ja
| |
1.4.2000
|
|
Behandlung mit "Elektronischem Ohr" nach Methode Tomatis (sog. Audio-Psychophonologie)
|
Nein
| |
1.4.2000
|
|
Stimmprothese
|
Ja
|
Implantation anlässlich einer totalen Laryngektomie oder nach erfolgter totaler Laryngektomie. Der Wechsel einer implantierten Stimmprothese gehört zur Pflichtleistung.
|
1.4.2000
|
|
Laser bei:
| | | |
|
- Papillomatose der Atemwege
|
Ja
| |
1.4.2000
|
|
- Zungenresektion
|
Ja
| |
1.4.2000
|
|
Cochlea-Implantat zur Behandlung beidseitiger Taubheit ohne nutzbare Hörreste
|
Ja
|
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit ausdrücklicher Bewilligung des Vertrauensarztes.
Bei peri- und postlingual ertaubten Kindern und spät ertaubten Erwachsenen.
In Zentren, welchen im Rahmen eines Vertrages gemäss Art. 16c Abs. 7 des Gesetzes ein Leistungsauftrag hierfür erteilt wurde. Das Hörtraining im Zentrum ist als Bestandteil der Therapie zu übernehmen.
|
1.4.2000, 1.1.2014
|
|
Implantation von Knochenleitungs-Hörimplantaten oder von deren Teilkomponenten (transkutane und perkutane Systeme)
|
Ja
|
Indikationen:
- chirurgisch nicht korrigierbare Erkrankungen und Missbildungen von Mittelohr und äusserem Gehörgang
- Umgehung eines riskanten chirurgischen Eingriffs am einzig hörenden Ohr
- Intoleranz eines Luftleitungsgerätes
- Ersatz eines konventionellen Knochenleitungsgerätes bei Auftreten von Beschwerden, ungenügendem Halt oder ungenügender Funktion.
|
1.4.2000, 1.1.2016
|
|
Implantation des Mittel-Ohrimplantatsystems Typ "Vibrant Soundbridge" zur Behandlung einer Innenohrschwerhörigkeit
|
Ja
|
Einsatz bei Patienten, die aus medizinischen oder audiologischen Gründen kein konventionelles Hörgerät tragen können (z.B. bei rezidivierender Otitis externa, Allergie, Exostose usw.).
|
1.9.2006
|
|
Laser-Vaporisierte Palatoplastik
|
Nein
| |
1.4.2000
|
|
Speichelsteinlithotripsie
|
Ja
|
Durchführung in einem Zentrum, das über die entsprechende Erfahrung verfügt (Mindestfrequenz: durchschnittlich 30 Erstbehandlungen pro Jahr).
|
1.9.2006
|
|
8 Psychiatrie
|
|
Behandlung von Rauschgiftsüchtigen
| | | |
|
- ambulant
|
Ja
|
Leistungskürzungen zulässig bei nachgewiesenem schwerem Selbstverschulden.
|
1.4.2000
|
|
- stationär
|
Ja
| |
1.4.2000
|
|
Substitutionsbehandlung bei Opiatabhängigkeit
|
Ja
|
1. Bei der methadongestützten Behandlung: Einhaltung von Art. 27a ff. der Verordnung zum Betäubungsmittelgesetz und der Richtlinien zur Methadonbehandlung im Fürstentum Liechtenstein. 2662. Die verwendete Substanz oder das verwendete Präparat muss in der Arzneimittelliste mit Tarif (ALT) oder in der Spezialitätenliste (SL) in der von Swissmedic genehmigten therapeutischen Gruppe (IT) aufgeführt sein.
3. Die Substitutionsbehandlung umfasst die folgenden Leistungen:
a) ärztliche Leistungen:
- Eintrittsuntersuchung inkl. Suchtanamnese, Psycho- und Somatostatus mit besonderem Augenmerk auf suchtbedingte und der Sucht zu Grunde liegende Störungen
- Einholen von Zusatzinformationen (Familie, Lebenspartner, frühere Behandlungsstellen)
- Erstellen der Diagnose und der Indikation
- Erstellen eines Behandlungsplanes
- Einleiten des Bewilligungsverfahrens und Erstellen von Berichten an den Krankenversicherer
- Einleiten und Durchführung der Substitutionsbehandlung
- Überwachte Abgabe der Substanz oder des Präparats, sofern diese nicht durch den Apotheker erfolgt
- Qualitätssicherung
- Behandlung von Störungen durch den Gebrauch weiterer psychotroper Substanzen
- Evaluation des therapeutischen Prozesses
- Rückfragen bei der Abgabestelle
- Überprüfung der Diagnose und der Indikation
- Anpassung der Behandlung und daraus resultierender Schriftverkehr mit Behörden
- Berichterstattung an Behörden und Krankenversicherer
- Qualitätskontrolle.
|
1.4.2000, 1.1.2014
|
| | |
b) Leistungen des Apothekers:
- Herstellen von peroralen Lösungen nach ALT, inklusive Qualitätskontrolle
- Überwachte Abgabe der Substanz oder des Präparates
- Buchhaltung über den Wirkstoff und Berichterstattung an die Behörde
- Berichterstattung an den verantwortlichen Arzt
- Beratung
4. Die Leistung muss von der nach Ziff. 1 zuständigen Einrichtung erbracht werden.
5. Für die Substitutionsbehandlung können pauschale Vergütungen vereinbart werden.
| |
|
Opiatentzugseilverfahren (UROD) unter Sedation
|
Nein
| |
1.9.2006
|
|
Opiatentzugseilverfahren (UROD) unter Narkose
|
Nein
| |
1.4.2000
|
|
Ambulanter Opiatentzug nach der Methode: Endorphine Stimulated Clean & Addiction Personality Enhancement (ESCAPE)
|
Nein
| |
1.4.2000
|
|
Gruppenpsychotherapie
|
Ja
|
Gemäss Art. 48 KVV
|
1.4.2000
|
|
Entspannungstherapie mit der Methode nach Ajuriaguerra
|
Ja
|
In einer ärztlichen Praxis oder in einem Spital unter direkter ärztlicher Aufsicht.
|
1.4.2000
|
|
Spiel- und Maltherapie bei Kindern
|
Ja
|
Sofern durch den Arzt oder unter direkter ärztlicher Aufsicht durchgeführt
|
1.4.2000
|
|
Psychodrama
|
Ja
|
Gemäss Art. 48 KVV
|
1.4.2000
|
|
Therapiekontrolle durch Video
|
Nein
| |
1.4.2000
|
|
Musiktherapie
|
Nein
| |
1.4.2000
|
|
Internet-basierte kognitiv-verhaltenstherapeutische Behandlung der Insomnie
|
Ja
|
1. Ärztliche Psychotherapie gemäss Art. 48 auf Grundlage der kognitiven Verhaltenstherapie mit insbesondere den Bausteinen: Bettzeitrestriktion, Stimuluskontrolle, Entspannungstechniken, kognitive Umstrukturierung, Rückfallprophylaxe.
Die Therapie ist manualbasiert und beinhaltet regelmässigen Kontakt zwischen Leistungserbringer und Versicherten, sowie Einstiegs-, Verlaufs- und Erfolgsdiagnostik.
2. Nach vorgängiger Konsultation.
3. Die Versicherung übernimmt die Kosten für höchstens 16 Wochen Therapie.
Das Verfahren zur Kostenübernahme bei Fortsetzung der Therapie nach 16 Wochen richtet sich analog zu Art. 48 Abs. 4 bis 6.
|
1.7.2017
|
|
9 Radiologie
|
|
9.1 Röntgendiagnostik
|
|
Computertomographie (Scanner)
|
Ja
|
Keine Routineuntersuchungen (Screening)
|
1.4.2000
|
|
Knochendensitometrie
| | | |
|
- mit Doppelenergie-Röntgen-Absorptiometrie (DEXA)
|
Ja
|
- bei einer klinisch manifesten Osteoporose und nach einem Knochenbruch bei inadäquatem Trauma
|
1.4.2000
|
| | |
- bei Langzeit-Cortisontherapie oder Hypogonadismus
|
1.4.2000
|
| | |
- Erkrankungen des Verdauungssystems mit Malabsorptionssyndrom (insbesondere Morbus Crohn, Colitis ulcerosa, Zöliakie)
|
1.4.2000, 1.1.2016
|
| | |
- primärer Hyperparathyreoïdismus (sofern keine klare Operationsindikation besteht)
|
1.4.2000
|
| | |
- Osteogenesis imperfecta
|
1.4.2000
|
| | |
- HIV
|
1.4.2014
|
| | |
Die DEXA-Untersuchungskosten werden nur in einer Körperregion übernommen. Spätere DEXA-Untersuchungen werden nur übernommen, wenn eine medikamentöse Behandlung erfolgt, und höchstens jedes zweite Jahr.
|
1.4.2000
|
|
- mit Ganzkörper-Scanner
|
Nein
| |
1.4.2000
|
|
Knochendensitometrie mittels peripherem quantitativem CT (pQCT)
|
Nein
| |
1.9.2006
|
|
Ultraschallmessung des Knochens
|
Nein
| |
1.9.2006
|
|
Knochenanalytische Methoden:
| | |
1.9.2006, 1.1.2014
|
|
- Knochenresorptionsmarker
|
Nein
|
Zur Früherkennung des osteoporotischen Frakturrisikos
| |
|
- Knochenformationsmarker
|
Nein
|
Zur Früherkennung des osteoporotischen Frakturrisikos
| |
|
Mammographie
|
Ja
|
Zur Diagnostik bei dringendem klinischem Verdacht auf eine Brustpathologie.
|
1.1.2014
|
|
Digitale Volumentomographie
|
Ja
|
Nur alternativ zur Computertomographie
|
1.5.2007
|
|
9.2 Andere bildgebende Verfahren
|
|
Magnetische Kernresonanz (MRI)
|
Ja
| |
1.4.2000
|
|
Positron-Emissions-Tomographie (PET, PET/CT)
|
Ja
|
Durchführung in Zentren, welche die administrativen Richtlinien vom 20. Juni 2008 267 der Schweizerischen Gesellschaft für Nuklearmedizin (SGNM) erfüllen. a) Mittels F-2-Fluoro-Deoxy-Glucose (FDG), nur bei folgenden Indikationen:
1. in der Kardiologie:
- präoperativ vor einer Herztransplantation.
2. in der Onkologie:
- gemäss den klinischen Richtlinien der SGNM, Kapitel 1.0, vom 28. April 2011 268 zu FDG-PET. 3. in der Neurologie:
- präoperativ bei therapieresistenter fokaler Epilepsie.
- Zur Abklärung von Demenz: als weiterführende Untersuchung in unklaren Fällen, nach Vorabklärung durch Spezialärzte für Geriatrie, Psychiatrie und Neurologie; bis zum Alter von 80 Jahren, bei einem Mini-Mental-Status-Test (MMST) von mindestens 10 Punkten und einer Dauer der Demenz von maximal 5 Jahren; keine vorausgegangene Untersuchung mit PET oder SPECT.
|
1.9.2006, 1.1.2014, 1.1.2015, 1.1.2017
|
| | |
4. Bei der Fragestellung "Raumforderung", gemäss den klinischen Richtlinien der SGNM, Kapitel 2.0, vom 28. April 2011 269 zu FDG-PET. |
1.1.2015 - 31.12.2017
|
| | |
b) Mittels N-13-Ammoniak, nur bei folgender Indikation:
Zur Untersuchung der Myokardperfusion (in Ruhe und unter Belastung) zur Evaluation der Myokardischämie
|
1.1.2014
|
| | |
c) Mittels 82-Rubidium, nur bei folgender Indikation:
Zur Untersuchung der Myokardperfusion (in Ruhe und unter Belastung) zur Evaluation der Myokardischämie
|
1.1.2014
|
| | |
d) Mittels 18F-Fluorocholin, nur bei folgender Indikation:
Zur Abklärung bei biochemisch nachgewiesenem Rezidiv (PSA-Anstieg) eines Prostatakarzinoms
|
1.1.2015 - 31.12.2017
|
| | |
e) Mittels 18F-Ethyl-Thyrosin (FET)
Bei folgenden Indikationen:
Zur Evaluation bei Hirntumoren und Re-Evaluation bei malignen Hirntumoren
|
1.1.2017
|
| | |
f) Mittels Gallium-68-PSMA-11
Nur bei folgender Indikation: Zur Abklärung bei biochemisch nachgewiesenem Rezidiv (PSA-Anstieg) eines Prostatakarzinoms
|
1.7.2017 -31.12.2018
|
| | |
g) Mittels DOTA-Peptiden, nur bei folgender Indikation:
Staging und Restaging differenzierter neuroendokriner Tumore
|
1.7.2017
|
| |
Nein
|
a) Mittels 18F-Fluorid
b) Mittels 18F-Florbetapir
c) Mit anderen Isotopen als F-2-Fluoro-Deoxy-Glucose (FDG), 18F-Fluorocholin, N-13-Ammoniak, 82-Rubidium oder 18F-Ethyl-Thyrosin (FET), Gallium-68-PSMA-11 oder DOTA-Peptiden
|
1.1.2014, 1.1.2015, 1.1.2016, 1.1.2017. 1.7.2017
|
|
Magnet-Enzephalographie
|
Nein
| |
1.9.2006
|
|
Ultraschall-Elastographie der Leber
|
Ja
|
Zur Diagnostik und Verlaufskontrolle bei Leberfibrose bzw. -zirrhose (z.B. durch virale Hepatitiden, regelmässige Einnahme von Hepatotoxinen).
|
1.1.2014
|
|
9.3 Interventionelle Radiologie und Strahlentherapie
|
|
Pionen-Strahlentherapie
|
Nein
| |
1.4.2000
|
|
Protonen-Strahlentherapie
|
Ja
|
Durchführung am Paul-Scherrer-Institut Villigen
a) Bei intraokulären Melanomen.
b) Wenn aufgrund von enger Nachbarschaft zu strahlenempfindlichen Organen oder aufgrund von besonderem Schutzbedarf des kindlichen oder jugendlichen Organismus keine ausreichende Photonenbestrahlung möglich ist.
Bei folgenden Indikationen:
- Tumore im Bereich des Schädels (Chordome, Chondrosarkome, Plattenepithelkarzinome, Adeno- und adenocystische Karzinome, Lymphoepitheliome, Mucoepidermoidkarzinome, Esthesioneuroblastome, Weichteil- und Knochensarkome, undifferenzierte Karzinome, seltene Tumore wie z.B. Paragangliome)
- Tumore des Hirns und der Hirnhäute (Gliome Grad 1 und 2, Meningiome)
- Tumore ausserhalb des Schädels im Bereich der Wirbelsäule, des Körperstamms und der Extremitäten (Weichteil- und Knochensarkome)
- Tumore bei Kindern und Jugendlichen.
|
1.9.2006, 1.1.2014
|
| | |
Kostenübernahme nur auf vorgängige besondere Gutsprache der Kasse und mit ausdrücklicher Bewilligung des Vertrauensarztes.
| |
| |
Nein
|
- Postoperative Radiotherapie von Mammakarzinomen
- Alle übrigen Indikationen
|
1.1.2016
|
|
Radiochirurgie (LINAC, Gamma-Knife)
|
Ja
|
Indikationen:
|
1.4.2000
|
| | |
- Akustikusneurinome
- Rezidive von Hypophysenadenomen oder Kraniopharyngeomen
- nicht radikal operable Hypophysenadenome oder Kraniopharyngeome
- arterio-venöse Missbildungen
- Meningeome
|
1.4.2000
|
| |
Ja
|
Bei funktionellen Störungen, insbesondere Schmerzsyndromen (z.B. Trigeminusneuralgie, Cluster-Kopfschmerz, Bewegungsstörungen (z.B. essenzieller Tremor, bei Morbus Parkinson), Epilepsien (z.B. Temporallappenepilepsien, epileptische Hamartome, extratemporale Epilepsien)
|
1.4.2000, 1.1.2014
|
|
Radiochirurgie mit LINAC
|
Ja
|
- bei Hirnmetastasen mit einem Volumen von maximal 25 cm³ bzw. einem Durchmesser von maximal 3,5 cm, wenn nicht mehr als drei Metastasen vorliegen und das Grundleiden unter Kontrolle ist (keine systemischen Metastasen nachweisbar), zur Beseitigung nicht anders behandelbarer Schmerzen.
|
1.9.2006
|
| | |
- bei primären malignen Hirntumoren mit einem Volumen von maximal 25 cm³ bzw. einem Durchmesser von maximal 3,5 cm, wenn der Tumor auf Grund der Lokalisation nicht operabel ist
| |
|
Radiochirurgie mit Gamma-Knife
|
Nein
|
- bei Hirnmetastasen mit einem Volumen von maximal 25 cm³ bzw. einem Durchmesser von maximal 3,5 cm, wenn nicht mehr als drei Metastasen vorliegen und das Grundleiden unter Kontrolle ist (keine systemischen Metastasen nachweisbar), zur Beseitigung nicht anders behandelbarer Schmerzen
|
1.9.2006
|
| | |
- bei primären malignen Hirntumoren mit einem Volumen von maximal 25 cm³ bzw. einem Durchmesser von maximal 3,5 cm, wenn der Tumor auf Grund der Lokalisation nicht operabel ist
| |
|
Implantation von Goldmarkern
|
Ja
|
Zur Bestrahlungsmarkierung der Prostata
|
1.1.2014
|
|
Injektion von Polyethylenglykol-Hydrogel
|
Nein
|
Als Abstandhalter zwischen Prostata und Rektum bei der Bestrahlung der Prostata.
|
1.1.2014
|
|
Selektive interstitielle Radiotherapie (SIRT) mit Y-90 Harzmikrosphären
|
Ja
|
Bei inoperablen chemotherapierefraktären Lebertumoren, bei welchen andere lokalablative Verfahren nicht möglich sind oder keine Wirkung gezeigt haben.
Durchführung in einem interdisziplinären, hepatobiliären Zentrum mit hepatobiliärer Sprechstunde (spezialisierte hepatobiliäre Chirurgie, interventioneller Radiologie, Nuklearmedizin und Medizinische Onkologie).
|
1.1.2014
|
|
Embolisation von Gebärmuttermyomen
|
Ja
|
Durch Fachärzte für Radiologie mit Erfahrung mit interventionell-radiologischen Techniken.
Zeitgemässe Angiografieanlage.
|
1.1.2014
|
|
Perkutane Diskektomie unter Fluoroskopie und CT-Kontrolle
|
Nein
| |
1.8.2014
|
|
Transperineale Implantation eines biodegradierbaren Ballons
|
Nein
|
Als Abstandhalter zwischen Prostata und Rektum bei der perkutanen Bestrahlung der Prostata.
|
1.1.2016
|
|
Regionäre Oberflächenhyperthermie zwecks Tumortherapie in Kombination mit externer Strahlentherapie oder Brachytherapie
|
Ja
|
Bei folgenden Indikationen:
- Inoperable Brust/Brustwandrezidive bei Mammakarzinom in vorbestrahltem Areal
- Inoperable Lymphknotenmetastasen von HNO-Tumoren in vorbestrahltem Areal
- Oberflächliche Lymphknotenmetastasen und Lokalrezidive bei malignem Melanom
- Tumor-Lokalrezidive mit Kompressionssymptomatik in palliativer Situation
Die Behandlungen erfolgen im Rahmen einer Klinik, die dem Swiss Hyperthermia Network angeschlossen ist. Indikationsstellung durch dessen Tumorboard.
|
1.7.2017
|
|
Regionäre Tiefenhyperthermie zwecks Tumortherapie in Kombination mit externer Strahlentherapie oder Brachytherapie
|
Ja
|
Bei folgenden Indikationen:
- Cervix-Karzinom, bei Kontraindikation für Chemotherapie oder lokal vorbestrahlt
- Blasen-Karzinom (Funktionserhalt), bei Kontraindikation für Chemotherapie oder lokal vorbestrahlt
- Rektum-Karzinom (Funktionserhalt), bei Kontraindikation für Chemotherapie oder Lokalrezidiv in vorbestrahltem Areal
- Weichteil-Sarkom (Funktionserhalt), bei Kontraindikation für Chemotherapie
- Pankreas-Karzinom, lokal fortgeschrittener, primär inoperabler Tumor
Die Behandlungen erfolgen im Rahmen einer Klinik, die dem Swiss Hyperthermia Network angeschlossen ist. Indikationsstellung durch dessen Tumorboard.
|
1.7.2017 -31.12.2018
|
|
10 Komplementärmedizin
|
|
Akupunktur
|
Ja
|
Durch Ärzte mit einer Weiterbildung in Akupunktur, die dem Fähigkeitspro-gramm "Akupunktur - Chinesische Arzneitherapie - TCM (ASA)" vom 1. Juli 2015 entspricht. 270 |
1.4.2000, 1.1.2014, 1.1.2017
|
|
Anthroposophische Medizin
|
Nein
| | |
|
Arzneimitteltherapie der Traditionellen Chinesischen Medizin (TCM)
|
Nein
| |
1.9.2006, 1.1.2014
|
|
Ärztliche Klassische Homöopathie
|
Nein
| |
1.9.2006, 1.1.2014
|
|
Phytotherapie
|
Nein
| |
1.9.2006
|
|
Störfeldtherapie (Neuraltherapie nach Huneke)
|
Nein
| |
1.9.2006, 1.1.2014
|
|
11 Rehabilitation
|
|
Stationäre Rehabilitation
|
Ja
|
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit ausdrücklicher Bewilligung des Vertrauensarztes.
|
1.9.2006
|
|
Rehabilitation für Patienten mit Herz-Kreislauferkrankungen oder Diabetes
|
Ja
|
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit ausdrücklicher Bewilligung des Vertrauensarztes.
Die Rehabilitation bei Hauptdiagnose periphere arterielle Verschlusskrankheit (PAVK) und Diabetes erfolgt ambulant.
Die kardiale Rehabilitation kann ambulant oder stationär durchgeführt werden. Eher für eine stationäre Rehabilitation sprechen:
- erhöhtes kardiales Risiko
- verminderte Leistung des Myokards
- Komorbidität (Diabetes mellitus, COPD usw.).
Die Dauer eines ambulanten Rehabilitationsprogramms beträgt je nach Intensität des Behandlungsangebotes zwischen zwei und sechs Monaten.
Die Dauer der stationären Behandlung beträgt in der Regel vier Wochen, kann aber in weniger komplexen Fällen auf zwei bis drei Wochen verkürzt werden.
Die Rehabilitation wird in einer ärztlich geleiteten Institution durchgeführt, welche bezüglich Programmablauf, Personal und Infrastruktur den nachfolgenden Vorgaben entspricht:
Kardiale Rehabilitation: Anforderungsprofil der Schweizerischen Arbeitsgruppe für kardiale Rehabilitation (SAKR) der Schweizerischen Gesellschaft für Kardiologie für von der SAKR offiziell anerkannte Rehabilitations-Kliniken/Institutionen vom 15. März 2011. 271Rehabilitation bei PAVK: Anforderungsprofil der Schweizerischen Gesellschaft für Angiologie vom 5. März 2009. 272Rehabilitation bei Diabetes: Anforderungsprofil der Schweizerischen Gesellschaft für Endokrinologie und Diabetologie vom 17. November 2010. 273 |
1.4.2000, 1.1.2014
|
| |
Ja
|
Indikationen:
- Patienten mit Status nach Myokardinfarkt, mit oder ohne PTCA
- Patienten mit Status nach Bypass-Operation
- Status nach anderen Interventionen am Herzen oder an den grossen Gefässen
- Patienten nach PTCA, vor allem bei vorgängiger Inaktivierung und/oder Vorliegen multipler Risikofaktoren
- Patienten mit chronischer Herzkrankheit und multiplen therapierefraktären Risikofaktoren und sonst guter Lebenserwartung
- Patienten mit chronischer Herzkrankheit und mit schlechter Ventrikelfunktion
- Patienten mit Diabetes mellitus Typ II (Limitation: höchstens einmal in drei Jahren).
| |
| |
Ja
|
Patienten mit symptomatischer peripherer arterieller Verschlusskrankheit (PAVK), ab Stadium IIa nach Fontaine.
| |
| |
Nein
|
Patienten mit asymptomatischer peripherer arterieller Verschlusskrankheit (PAVK), im Stadium I nach Fontaine.
|
1.1.2014
|
|
Pulmonale Rehabilitation
|
Ja
|
Programme für Patienten mit schweren chronischen Lungenkrankheiten.
Die Therapie kann ambulant oder stationär in einer ärztlich geleiteten Institution durchgeführt werden. Programmablauf, Personal und Infrastruktur müssen dem Anforderungsprofil der Schweizerischen Gesellschaft für Pneumologie, Kommission für Pulmonale Rehabilitation und Patientenschulung von 2003 274 entsprechen. Der Leiter des Programms muss durch die Schweizerische Gesellschaft für Pneumologie, Kommission für Pulmonale Rehabilitation und Patientenschulung, anerkannt sein.
Kostenübernahme maximal 1 mal pro Jahr.
Kostenübernahme nur auf vorgängige besondere Gutsprache des Versicherers und mit Bewilligung des Vertrauensarztes.
|
1.9.2006, 1.1.2014
|
12 Zahnmedizin
12.1 Erkrankungen des Kausystems
Die Versicherung übernimmt die Kosten der zahnärztlichen Behandlungen, die durch eine der folgenden schweren, nicht vermeidbaren Erkrankungen des Kausystems bedingt sind. Voraussetzung ist, dass das Leiden Krankheitswert erreicht; die Behandlung ist nur so weit von der Versicherung zu übernehmen, wie es der Krankheitswert des Leidens notwendig macht:
a) Erkrankungen der Zähne:
1. Idiopathisches internes Zahngranulom,
2. Verlagerung und Überzahl von Zähnen und Zahnkeimen mit Krankheitswert (z.B. Abszess, Zyste);
b) Erkrankungen des Zahnhalteapparates (Parodontopathien):
1. Präpubertäre Parodontitis,
2. Juvenile, progressive Parodontitis,
3. Irreversible Nebenwirkungen von Medikamenten;
c) Erkrankungen des Kieferknochens und der Weichteile:
1. Gutartige Tumore im Kiefer- und Schleimhautbereich und tumorähnliche Veränderungen,
2. Maligne Tumore im Gesichts-, Kiefer- und Halsbereich,
3. Osteopathien der Kiefer,
4. Zysten (ohne Zusammenhang mit Zahnelementen),
5. Osteomyelitis der Kiefer;
d) Erkrankungen des Kiefergelenks und des Bewegungsapparates:
1. Kiefergelenksarthrose,
2. Ankylose,
3. Kondylus- und Diskusluxation;
e) Erkrankungen der Kieferhöhle:
1. In die Kieferhöhle dislozierter Zahn oder Zahnteil,
2. Mund-Antrumfistel;
f) Dysgnathien, die zu folgenden Störungen mit Krankheitswert führen:
1. Schlafapnoesyndrom,
2. Schwere Störungen des Schluckens,
3. Schwere Schädel-Gesichts-Asymmetrien.
12.2 Allgemeinerkrankungen
Die Versicherung übernimmt die Kosten der zahnärztlichen Behandlungen, die durch eine der folgenden schweren Allgemeinerkrankungen oder ihre Folgen bedingt und zur Behandlung des Leidens notwendig sind:
a) Erkrankungen des Blutsystems:
1. Neutropenie, Agranulozytose,
2. Schwere aplastische Anämie,
3. Leukämien,
4. Myelodysplastische Syndrome (MDS),
5. Hämorraghische Diathesen;
b) Stoffwechselerkrankungen:
1. Akromegalie,
2. Hyperparathyreoidismus,
3. Idiopathischer Hypoparathyreoidismus,
4. Hypophosphatasie (genetisch bedingte Vitamin D-resistente Rachitis);
c) Weitere Erkrankungen:
1. Chronische Polyarthritis mit Kieferbeteiligung,
2. Morbus Bechterew mit Kieferbeteiligung,
3. Arthritis psoriatica mit Kieferbeteiligung,
4. Papillon-Lefèvre-Syndrom,
5. Sklerodermie,
6. AIDS,
7. Schwere psychische Erkrankungen mit konsekutiver schwerer Beeinträchtigung der Kaufunktion;
d) Speicheldrüsenerkrankungen.
12.3 Zahnärztliche Behandlungen
Die Versicherung übernimmt die Kosten der zahnärztlichen Behandlungen, die zur Unterstützung und Sicherstellung der ärztlichen Behandlungen notwendig sind:
a) bei Herzklappenersatz, Gefässprothesenimplantation, kraniellen Shuntoperationen;
b) bei Eingriffen mit nachfolgender lang dauernder Immunsuppression;
c) bei Strahlentherapie oder Chemotherapie maligner Leiden;
d) bei Endokarditis;
e) Schlafapnoe-Syndrom.
12.4 Geburtsgebrechen
Die Versicherung übernimmt die Kosten der zahnärztlichen Behandlungen, die durch ein Geburtsgebrechen bedingt sind, wenn:
a) die Behandlungen nach dem 20. Lebensjahr notwendig sind;
b) die Behandlungen vor dem 20. Lebensjahr notwendig sind, nicht jedoch bei Versicherten, welche bis zum vollendeten 20. Altersjahr Anspruch auf Leistungen nach Art. 3quater des Gesetzes über Ergänzungsleistungen zur Alters-, Hinterlassenen- und Invalidenversicherung haben.
Geburtsgebrechen im Sinne von Satz 1 sind:
1. Dysplasia ectodermalis;
2. Angeborene blasenbildende Hautkrankheiten (Epidermolysis bullosa hereditaria, Acrodermatitis enteropathica und Pemphigus benignus familiaris chronicus);
3. Chondrodystrophie (wie Achondroplasie, Hypochondroplasie, Dysplasia epiphysaria multiplex);
4. Angeborene Dysostosen;
5. Kartilaginäre Exostosen, sofern Operation notwendig ist;
6. Angeborene Hemihypertrophien und andere Körperasymmetrien, sofern Operation notwendig ist;
7. Angeborene Schädeldefekte;
8. Kraniosynostosen;
9. Angeborene Wirbelmissbildungen (hochgradige Keilwirbel, Blockwirbel wie Klippel-Feil, aplastische Wirbel und hochgradig dysplastische Wirbel);
10. Arthromyodysplasia congenita (Arthrogryposis);
11. Dystrophia musculorum progressiva und andere congenitale Myopathien;
12. Myositis ossificans progressiva congenita;
13. Cheilo-gnatho-palatoschisis (Lippen-, Kiefer-, Gaumenspalte);
14. Mediane, schräge und quere Gesichtsspalten;
15. Angeborene Nasen- und Lippenfistel;
16. Proboscis lateralis;
17. Angeborene Dysplasien der Zähne, sofern mindestens zwölf Zähne der zweiten Dentition nach Durchbruch hochgradig befallen sind und sofern bei diesen eine definitive Versorgung mittels zirkulärer Umfassungen voraussehbar ist;
18. Anodontia totalis congenita oder Anodontia partialis congenita bei Nichtanlage von mindestens zwei nebeneinander liegenden bleibenden Zähnen oder vier bleibenden Zähnen pro Kiefer, exklusive Weisheitszähne;
19. Hyperodontia congenita, sofern der oder die überzähligen Zähne eine intramaxilläre oder intramandibuläre Deviation verursachen, welche eine apparative Behandlung verlangt;
20. Micrognathia inferior congenita mit im ersten Lebensjahr auftretenden behandlungsbedürftigen Schluck- und Atemstörungen, oder wenn:
- die kephalometrische Beurteilung eine Diskrepanz der sagittalen Kieferbasenrelation mit einem Winkel ANB von mindestens 9 Grad (beziehungsweise von mindestens 7 Grad bei Kombination mit einem Kieferbasenwinkel von mindestens 37 Grad) ergibt;
- bei den bleibenden Zähnen, exklusive Weisheitszähne, eine buccale Nonokklusion von mindestens drei Antagonistenpaaren im Seitenzahnbereich pro Kieferhälfte vorliegt;
21. Mordex apertus congenitus, sofern ein vertikal offener Biss nach Durchbruch der bleibenden Incisiven besteht und die kephalometrische Beurteilung einen Kieferbasenwinkel von 40 Grad und mehr (beziehungsweise von mindestens 37 Grad bei Kombination mit einem Winkel ANB von mindestens 7 Grad) ergibt;
Mordex clausus congenitus, sofern ein Tiefbiss nach Durchbruch der bleibenden Incisiven besteht und die kephalometrische Beurteilung einen Kieferbasenwinkel von 12 Grad und weniger (beziehungsweise von 15 Grad und weniger bei Kombination mit einem Winkel ANB von mindestens 7 Grad) ergibt;
22. Prognathia inferior congenita, sofern:
- die kephalometrische Beurteilung eine Diskrepanz der sagittalen Kieferbasenregulation mit einem Winkel ANB von mindestens -1 Grad ergibt und sich mindestens zwei Antagonistenpaare der zweiten Dentition in frontaler Kopf- oder Kreuzbissrelation befinden oder
- eine Diskrepanz von +1 Grad und weniger bei Kombination mit einem Kieferbasenwinkel von mindestens 37 Grad und mehr respektive von 15 Grad und weniger vorliegt;
23. Epulis des Neugeborenen;
24. Choanalatresie;
25. Glossoschisis;
26. Makro- und Microglossia congenita, sofern Operation der Zunge notwendig ist;
27. Angeborene Zungenzysten und -tumoren;
28. Angeborene Speicheldrüsen- und Speichelgangaffektionen (Fisteln, Stenosen, Zysten, Tumoren, Ektasien und Hypo- oder Aplasien sämtlicher grossen Speicheldrüsen);
28a. Kongenitale Retention oder Ankylose von Zähnen, sofern mehrere Molaren oder mindestens zwei nebeneinander liegende Zähne im Bereich der Prämolaren und Molaren (exklusive Weisheitszähne) der zweiten Dentition betroffen sind; fehlende Anlagen (exklusive Weisheitszähne) sind retinierten und ankylosierten Zähnen gleichgestellt;
29. Angeborene Halszysten, -fisteln, -spalten und -tumoren (Reichert’scher Knorpel);
30. Haemangioma cavernosum aut tuberosum;
31. Lymphangioma congenitum, sofern Operation notwendig ist;
32. Angeborene Koagulopathien und Thrombozytopathien;
33. Histiozytosen (eosinophiles Granulom, Hand-Schüller-Christian und Letterer-Siwesche-Krankheit);
34. Missbildungen des Zentralnervensystems und seiner Häute (Encephalocele, Arachnoidalzyste, Myelomeningozele, Hydromyelie, Meningocele, Megalencephalie, Porencephalie und Diastematomyelie);
35. Heredo-degenerative Erkrankungen des Nervensystems (wie Friedreich’sche Ataxie, Leukodystrophien und progrediente Erkrankungen der grauen Substanz, spinale und neurale Muskelatrophien, familiäre Dysautonomie, Analgesia congenita);
36. Angeborene Epilepsie;
37. Angeborene cerebrale Lähmungen (spastisch, athetotisch, ataktisch);
38. Kongenitale Paralysen und Paresen;
39. Ptosis palpebrae congenita;
40. Aplasie der Tränenwege;
41. Anophtalmus;
42. Angeborene Tumoren der Augenhöhle;
43. Atresia auris congenita inklusive Anotie und Microtie;
44. Angeborene Missbildungen des Ohrmuschelskelettes;
45. Angeborene Störungen des Mucopolysaccharid- und Glycoproteinstoffwechsels (wie Morbus Pfaundler-Hurler, Morbus Morquio);
46. Angeborene Störungen des Knochen-Stoffwechsels (wie Hypophosphatasie, progressive diaphysäre Dysplasie Camurati-Engelmann, Osteodystrophia Jaffé-Lichtenstein, Vitamin D-resistente Rachitisformen);
47. Angeborene Störungen der Thyreoidea-Funktion (Athyreose, Hypothyreose und Kretinismus);
48. Angeborene Störungen der hypothalamo-hypophysären Funktion (hypophysärer Zwergwuchs, Diabetes insipidus und Prader-Willi-Syndrom, Kallmann-Syndrom);
49. Angeborene Störungen der Gonadenfunktion (Turner-Syndrom, Missbildungen des Ovars, Anorchie und Klinefelter-Syndrom);
50. Neurofibromatose;
51. Angiomatosis encephalo-trigeminalis (Sturge-Weber-Krabbe);
52. Kongenitale Dystrophien des Bindegewebes (wie Marfan-Syndrom, Ehlers-Danlos-Syndrom, Cutis laxa congenita, Pseudoxanthoma elasticum);
53. Teratome und andere Keimzellentumoren (wie Dysgerminom, embryonales Karzinom, gemischter Keimzellentumor, Dottersacktumor, Choriokarzinom, Gonadoblastom).
(Art. 47 Abs. 3)
Vergütungspflicht der obligatorischen Krankenpflegeversicherung für bestimmte chiropraktorische Leistungen
Die Versicherung übernimmt die Kosten der folgenden von Chiropraktoren verordneten Analysen, Arzneimittel, der Untersuchung oder Behandlung dienenden Mittel und Gegenstände, bildgebenden Verfahren sowie physiotherapeutischen Leistungen:
a) Analysen: die in der Analysenliste (Art. 54a Abs. 1) separat bezeichneten Analysen;
b) Arzneimittel: pharmazeutische Spezialitäten der folgenden therapeutischen Gruppen der Spezialitätenliste in den Abgabekategorien B (Abgabe durch Apotheken auf ärztliche Verschreibung), C (Abgabe nach Fachberatung durch Medizinalperson) und D (Abgabe nach Fachberatung):
1. 01.01.10 (antipyretische Analgetica), 01.12 (Myotonolytica: nur per os verabreichte);
2. 04.99 (Gastroenterologica, Varia: nur Protonenpumpenhemmer);
3. 07.02.10 (Mineralia), 07.02.20 (kombinierte Mineralien), 07.02.30 (einfache Vitamine), 07.02.40 (kombinierte Vitamine), 07.02.50 (andere Kombinationen);
4. 07.10.10 (einfache entzündungshemmende Mittel), 07.10.21 (kombinierte entzündungshemmende Mittel ohne Corticosteroide: nur Kombinationen von entzündungshemmenden Mitteln und Protonenpumpenhemmern), 07.10.40 (kutane Mittel: nur solche mit entzündungshemmenden Wirkstoffen);
5. 57.10.10 (Komplementärmedizin: einfache entzündungshemmende Mittel);
c) Mittel und Gegenstände:
1. Produkte der Gruppe 05. Bandagen;
2. Produkte der Gruppe 09.02.01 Transkutane elektrische Nervenstimulationsgeräte (TENS);
3. Produkte der Gruppe 16. Kälte- und/oder Wärmetherapie-Mittel;
4. Produkte der Gruppe 23. Orthesen;
5. Produkte der Gruppe 34. Verbandmaterial;
d) bildgebende Verfahren:
1. Röntgen des Skelettes;
2. Computertomographie (CT) der Wirbelsäule und Extremitäten;
3. Magnetische Kernresonanz (MRI) des Achsenskelettes und der peripheren Gelenke;
4. Diagnostischer Ultraschall;
5. Drei-Phasen-Skelettszintigraphie;
e) physiotherapeutische Leistungen nach Art. 57.
(Art. 50, 51 Bst. a und 73)
277
Präventivmedizinische Massnahmen
und Untersuchungsprogramme
1. Präventivmedizinische Massnahmen (Art. 50)
1.1 Als präventivmedizinische Massnahmen, die der Krankenpflege gleichgestellt werden, gelten:
a) Schutzimpfungen, ausgenommen die gesetzlich angeordneten, vom Staat bezahlten Schutzimpfungen;
b) Vorsorge- und Nachuntersuchungen.
1.2 Als Vorsorge- und Nachuntersuchungen gelten:
a) Untersuchungen von Kindern bis zum vollendeten 16. Lebensjahr zur Früherkennung von Krankheiten und Gebrechen, die eine normale körperliche oder geistige Entwicklung des Kindes in besonderem Masse gefährden;
b) Untersuchungen von Erwachsenen ab dem 17. Lebensjahr.
1.3 Personen ab dem 17. Lebensjahr erhalten alle fünf Jahre eine schriftliche Einladung des Amtes für Gesundheit zur Vorsorgeuntersuchung, Frauen zusätzlich alle zweieinhalb Jahre zur gynäkologischen Vorsorgeuntersuchung. Die Einladung zur allfälligen Nachuntersuchung erfolgt durch die Arztpraxis.
1.4 Zu den Vorsorgeuntersuchungen, welche die im Lande konzessionierten Ärzte durchführen, werden Personen eingeladen, die im Lande Wohnsitz haben und einer im Lande anerkannten Krankenkasse angehören.
2. Präventivmedizinische Untersuchungsprogramme (Art. 50)
2.1 Das präventivmedizinische Untersuchungsprogramm für Männer und Frauen setzt sich wie folgt zusammen:
a) Anamnese (alle Altersgruppen)
- familiäres Risiko;
- subjektive Beschwerden und ärztliche Behandlung;
- Drogen;
- Arzneimittel;
- Allergien;
- Lebensgewohnheiten: Alkohol, Ernährung, Psyche, Rauchen, Sport;
- Hautkrebs;
- Augen/Glaukom (ab 65 Jahren);
- Beratung Prostata-Abklärung (ab 50 Jahren);
- Impfstatus, insbesondere bei Frauen hinsichtlich Röteln;
- Sehvermögen/Bildschirmarbeitsplatz;
- Blutzucker;
- Herz/Cholesterin;
- Blutdruck;
- Hören;
- Zahnfleisch/Zähne;
- Unfälle;
- Operationen;
b) Laborwerte:
- Blutzucker, Gesamt-Cholesterin, HDL-Cholesterin;
c) Befunde (alle Altersgruppen):
- Grösse, Gewicht (BMI), Blutdruck, Herzauskultation, Kopf, Hals, Parodontitis/Parodontitis-Risikoklasse, Flüstertest (Hören, ab 65 Jahren), Lunge, Gefässe (Karotiden), Abdomen, WS/Gelenke, Haut (speziell: Hautkrebs);
d) Beratung zur Verhaltensänderung;
e) bei Frauen zusätzlich:
- Mammapalpation;
- Krebsabstrich;
- Gynäkologischer Status;
- Mammographie (ab dem 50. Lebensjahr einmal alle zwei Jahre);
f) höchstens fünf Nachuntersuchungen in fünf Jahren.
2.2 Das präventivmedizinische Untersuchungsprogramm für Kinder bis zum vollendeten 16. Lebensjahr erfolgt jeweils nach den Richtlinien des Amtsarztes und setzt sich zusammen wie folgt:
a) Neugeborene:
- Neugeborenen-Erstuntersuchung (U1);
- Neugeborenen-Basisuntersuchung (vom 5. bis 10. Tag) (U2);
- Neugeborenen;
b) in der 4. bis 6. Lebenswoche (U3);
c) im 4. bis 6. Lebensmonat (U4);
d) im 9. bis 12. Lebensmonat (U5);
e) im 21. bis 24. Lebensmonat (U6);
f) im 5. Lebensjahr (U7);
g) im 10. Lebensjahr (U8);
h) im 14. Lebensjahr (U9).
2.3 Besondere Kontrolluntersuchungen bei Mutterschaft (Art. 51 Bst. a)
Die Versicherung übernimmt bei Mutterschaft folgende Kontrolluntersuchungen und andere Massnahmen unter nachstehenden Voraussetzungen:
|
Massnahme
|
Voraussetzung
|
|
a) Kontrollen
| |
|
1. Normale Schwangerschaft
|
- Erstkonsultation: Anamnese, klinische und vaginale Untersuchung, Beratung, Untersuchung auf Varizen und Beinödeme. Veranlassung der notwendigen Laboranalysen gemäss der schweizerischen Analysenliste (AL).
- Weitere Konsultationen: Kontrolle des Allgemeinzustandes, insbesondere von Gewicht, Blutdruck, Fundusstand, Urinstatus und Auskultation fötaler Herztöne. Veranlassung der notwendigen Laboranalysen gemäss der schweizerischen Analysenliste (AL). Umfassende Beratung in Zusammenhang mit der Schwangerschaft, namentlich zu aufgetretenen Schwangerschaftsbeschwerden.
- Falls die Kontrollen ausschliesslich durch Ärzte durchgeführt werden, weisen diese die Versicherte darauf hin, dass im zweiten Trimenon der Schwangerschaft ein Beratungsgespräch mit der Hebamme nach Bst. f sinnvoll ist.
|
|
2. Risikoschwangerschaft
|
Untersuchungsintervall nach klinischem Ermessen.
|
|
b) Ultraschallkontrollen
| |
|
1. In der normalen Schwangerschaft eine Kontrolle in der 11.-14. Schwangerschaftswoche; eine Kontrolle in der 20.-23. Schwangerschaftswoche; eine Kontrolluntersuchung in der 30.-34. Schwangerschaftswoche
|
Nach einem umfassenden Aufklärungs- und Beratungsgespräch, das dokumentiert werden muss. Die Kontrollen dürfen nur durch Ärzte erbracht werden, die über eine Zusatzausbildung für diese Untersuchungsmethode und über die nötige Erfahrung verfügen.
|
|
2. In der Risikoschwangerschaft
|
Untersuchungsintervall nach klinischem Ermessen. Die Kontrollen dürfen nur durch Ärzte erbracht werden, die über eine Zusatzausbildung für diese Untersuchungsmethode und über die nötige Erfahrung verfügen.
|
|
bbis) Ersttrimestertest
|
Pränatale Abklärung des Risikos von Trisomie 21, 18 und 13: anhand der Messung der Nackentransparenz in der Ultraschalluntersuchung (12.- 14. Woche), der Bestimmung von PAPP-A und freiem ß-HCG im mütterlichen Blut und weiterer mütterlicher und fötaler Faktoren.
Nach einem umfassenden Aufklärungs-und Beratungsgespräch, das dokumentiert werden muss, sowie nach Erteilung der schriftlichen Zustimmung durch die Schwangere oder ihren gesetzlichen Vertreter.
Anordnung nur durch Ärzte mit Fähigkeitsausweis Schwangerschaftsultraschall der Schweizerischen Gesellschaft für Ultraschall in der Medizin (SGUM) und Zusatzzertifizierung für die Nackentransparenz-Messung.
Messung der Nackentransparenz nur durch Ärzte mit Fähigkeitsausweis Schwangerschaftsultraschall der SGUM.
Laboranalysen gemäss der schweizerischen Analysenliste (AL).
|
|
bter) Nicht-invasiver pränataler Test (NIPT)
|
Nur zur Untersuchung auf eine Trisomie 21, 18 oder 13 bei Einlings-Schwangerschaften.
Ab der 12. Schwangerschaftswoche.
Bei Schwangeren, bei denen ein Risiko von 1:1000 oder höher besteht, dass beim Fötus eine Trisomie 21, 18 oder 13 vorliegt.
Ermittlung des Risikos und Indikationsstellung bei Fehlbildungen im Ultraschall gemäss Expertenbrief Nr. 52 vom 12. April 2017 278 der Schweizerischen Gesellschaft für Gynäkologie und Geburtshilfe (SGGG), verfasst von der Arbeitsgruppe der Akademie für fetomaternale Medizin und der Schweizerischen Gesellschaft für medizinische Genetik. Nach einem umfassenden Aufklärungs- und Beratungsgespräch, das zu dokumentieren ist, sowie nach Erteilung der schriftlichen Zustimmung durch die Schwangere oder ihren gesetzlichen Vertreter.
Anordnung nur durch Fachärzte in Gynäkologie und Geburtshilfe mit Schwerpunkt fetomaternale Medizin, Fachärzte für Medizinische Genetik und Ärzte mit Fähigkeitsausweis Schwangerschaftsultraschall der SGUM.
Laboranalysen gemäss der schweizerischen Analysenliste (AL).
Wird aus technischen Gründen das Geschlecht des Fötus bestimmt, darf diese Information nicht vor Ablauf von 12 Wochen seit Beginn der letzten Periode mitgeteilt werden.
|
|
c) Pränatale Untersuchungen mittels Kardiotokographie
|
Eine Untersuchung in Terminnähe sowie Untersuchungen bei entsprechender Indikation in der Risikoschwangerschaft.
|
|
d) Amniozentese, Chorionbiopsie, Cordozentese
|
Nach einem umfassenden Aufklärungs- und Beratungsgespräch, das dokumentiert werden muss, in den folgenden Fällen:
- Zur Bestätigung eines positiven Befundes bei Schwangeren, bei denen aufgrund des nicht-invasiven pränatalen genetischen Tests (NIPT) ein hochgradiger Verdacht oder aufgrund des Ersttrimestertests ein Risiko von 1:380 oder höher besteht, dass beim Fötus eine Trisomie 21, 18 oder 13 vorliegt;
- bei Schwangeren, bei denen aufgrund des Ultraschallbefundes, der Familienanamnese oder aus einem andern Grund ein Risiko von 1:380 oder höher besteht, dass beim Fötus eine ausschliesslich genetisch bedingte Erkrankung vorliegt;
- bei Gefährdung des Fötus durch eine Schwangerschaftskomplikation, eine Erkrankung der Mutter oder eine nicht genetisch bedingte Erkrankung oder Entwicklungsstörung des Fötus.
Anordnung für genetische Untersuchungen nur durch Fachärzte in Gynäkologie und Geburtshilfe mit Schwerpunkt fetomaternale Medizin, Fachärzte für Medizinische Genetik oder Ärzte mit Fähigkeitsausweis Schwangerschaftsultraschall der SGUM.
Laboranalysen gemäss der Schweizerischen Analysenliste (AL).
|
|
e) Kontrolle post-partum
|
Eine Untersuchung zwischen sechster und zehnter post-partum-Woche: Zwischenanamnese, klinische und gynäkologische Untersuchung inkl. Beratung.
|
|
f) Geburtsvorbereitung
|
Die Versicherung übernimmt einen Beitrag von 150 Franken:
- für die Geburtsvorbereitung in Kursen, welche die Hebamme einzeln oder in Gruppen durchführt; oder
- für ein Beratungsgespräch mit der Hebamme im Hinblick auf die Geburt, die Planung und Organisation des Wochenbetts zu Hause und die Stillvorbereitung.
|
|
g) Stillberatung
|
Die Stillberatung wird von Hebammen oder speziell in der Stillberatung ausgebildeten Pflegefachfrauen durchgeführt.
Die Kostenübernahme beschränkt sich auf drei Sitzungen
|
2.4 Spezielle Präventivuntersuchungen
1) Die Versicherung übernimmt die Kosten für folgende Massnahmen zur frühzeitigen Erkennung von Krankheiten bei bestimmten Risikogruppen unter folgenden Voraussetzungen:
|
Massnahme
|
Voraussetzung
|
|
a) HIV-Test
|
Bei Neugeborenen HIV-positiver Mütter.
Bei den übrigen Personen gemäss der Richtlinie "Der HIV-Test auf Initiative des Arztes/der Ärztin bei bestimmten Krankheitsbildern (HIV-Indikatorerkrankungen)" des BAG vom 18. November 2013 279. |
|
b) Koloskopie
|
Bei familiärem Kolonkarzinom (im ersten Verwandtschaftsgrad mindestens drei Personen befallen oder eine Person vor dem 30. Altersjahr).
|
|
bbis) Früherkennung des Kolonkarzinoms
|
Im Alter von 50 bis 69 Jahren.
Untersuchungsmethoden:
- Untersuchung auf okkultes Blut im Stuhl, alle 2 Jahre, Laboranalysen gemäss Analyseliste (AL), Koloskopie im Falle eines positiven Befundes; oder
- Koloskopie, alle 10 Jahre.
|
|
bter) Digitale Mammografie, Mamma-MRI
|
1. Bei Frauen mit mässig oder stark erhöhtem familiären Brustkrebsrisiko oder mit vergleichbarem individuellen Risiko. Risikoeinstufung gemäss
BAG-Referenzdokument "Risikoabschätzung" (Stand 02/2015) 280. Voraussetzung für die Einstufung in die Kategorie "stark erhöhtes Risiko" ist eine genetische Beratung nach Bst. f. Indikation, Häufigkeit und Untersuchungsmethode risiko- und altersadaptiert gemäss BAG-Referenzdokument "Überwachungsprotokoll" (Stand 02/2015). 281Nach einem umfassenden Aufklärungs- und Beratungsgespräch vor der ersten Untersuchung, das dokumentiert werden muss.
2. Durchführung in einem zertifizierten Brustzentrum. Soll die Leistung in einer anderen Institution erbracht werden, ist vorgängig die Zustimmung der Kasse einzuholen.
|
|
c) In-vitro-Muskelkontraktur-Test zur Erkennung einer Prädisposition für maligne Hyperthermie
|
Bei Personen nach einem Anästhesiezwischenfall mit Verdacht auf maligne Hyperthermie oder bei Blutsverwandten ersten Grades von Personen, bei denen eine maligne Hyperthermie unter Anästhesie bekannt ist und eine Prädisposition für maligne Hyperthermie dokumentiert ist.
|
| |
Der Test ist in einem von der European Malignant Hyperthermia Group anerkannten Zentrum durchzuführen.
|
|
d) Genetische Beratung, Indikationsstellung für genetische Untersuchungen und Veranlassen der dazugehörigen Laboranalysen gemäss Analysenliste (AL) bei Verdacht auf das Vorliegen einer Prädisposition für eine familiäre Krebskrankheit
|
Bei Patienten und Patientinnen sowie Angehörigen ersten Grades von Patienten und Patientinnen mit:
- hereditärem Brust- oder Ovarialkrebssyndrom
- Polyposis Coliattenuierte Form der Polyposis Coli
- hereditärem Coloncarcinom-Syndrom ohne Polyposis (hereditary non polypotic colon cancer HNPCC)
- Retinoblastom
Durchführung durch Fachärzte und Fachärztinnen für medizinische Genetik oder Mitglieder des "Network for Cancer Predisposition Testing and Counseling" des Schweizerischen Institutes für Angewandte Krebsforschung (SIAK), die den Nachweis einer fachlichen Zusammenarbeit mit einem Facharzt oder einer Fachärztin für medizinische Genetik erbringen können.
|
|
e) Screening Untersuchung auf Phenylketonurie, Galaktosämie, Biotinidasemangel, Adrenogenitales Syndrom, Kongenitale Hypothyreose, Medium-Chain-Acyl-CoA-Dehydrogenase (MCAD)-Mangel, Cystische Fibrose.
|
Bei Neugeborenen
Laboranalysen gemäss der schweizerischen Analysenliste (AL)
|
|
f) Untersuchung der Haut
|
Bei familiär erhöhtem Melanomrisiko (Melanom bei einer Person im ersten Verwandtschaftsgrad).
|
|
g) Genetische Beratung, Indikationsstellung für genetische Untersuchungen und Veranlassen der dazugehörigen Laboranalysen gemäss der schweizerischen Analysenliste (AL) bei Verdacht auf das Vorliegen einer Prädisposition für eine akute hepatische Porphyrie (akut-intermittierende Porphyrie, Porphyria variegata oder hereditäre Koproporphyrie)
|
Bei Familienangehörigen von Personen mit symptomatischer nachgewiesener Erkrankung, die ein Risiko von mindestens 12,5 % aufweisen, diese genetische Krankheit zu erben.
|
2) Wird für die Zuordnung zu einer Risikogruppe ein bestimmter Grad der Verwandtschaft mit einer oder mehreren erkrankten Personen vorausgesetzt, so ist dieser Verwandtschaftsgrad aufgrund anamnestischer Angaben im medizinisch-biologischen Sinne zu ermitteln.
2a. Massnahmen zur Prophylaxe von Krankheiten (Art. 50)
Die Versicherung übernimmt die Kosten für folgende Massnahmen zur Prophylaxe von Krankheiten unter folgenden Voraussetzungen:
|
Massnahme
|
Voraussetzung
|
|
a) Vitamin K-Prophylaxe
|
Bei Neugeborenen (3 Dosen).
|
|
b) Vitamin-D-Gabe zur Rachitisprophylaxe
|
Während des ersten Lebensjahres.
|
|
c) HIV-Postexpositionsprophylaxe
|
Gemäss den Empfehlungen des BAG vom 24. November 2014 (BAG-Bulletin Nr. 48, 2014). 282Bei beruflicher Indikation erfolgt keine Kostenübernahme durch die Kasse.
|
|
d) Postexpositionelle passive Immunisierung
|
Gemäss den Empfehlungen des BAG und der Schweizerischen Kommission für Impffragen (Richtlinien und Empfehlungen "Postexpositionelle passive Immunisierung" vom Oktober 2004). 283Bei beruflicher Indikation erfolgt keine Kostenübernahme durch die Versicherung.
|
|
e) Prophylaktische Mastektomie und/oder Adnexektomie
|
Bei Trägerinnen von Mutationen oder Deletionen im BRCA1- oder BRCA2-Gen
|
3. Arzneimittel (Art. 51)
Die Leistungen bei Mutterschaft umfassen die folgenden während und nach der Schwangerschaft abgegebenen Arzneimittel:
a) Folsäurepräparate zur Prophylaxe von Neuralrohrdefekten;
b) Multivitaminpräparate für Schwangere und Stillende;
c) Magnesiumpräparate.
(Art. 52 Abs. 1 und 3)
Abweichungen gemäss Art. 52 Abs. 1 und 3 von den vom schweizerischen Bundesamt für Gesundheit (BAG) erlassenen Arzneimittel- und Spezialitätenlisten
07.02 Stoffwechsel - Mineralien und Vitamine
|
Produkt:
|
ElevitPronatal
|
|
Hersteller:
|
Bayer (Schweiz) AG, Zürich
|
|
ATC-Nummer:
|
B03AE02
|
|
Swissmedic-Reg.Nr.:
|
45604, Liste C
|
|
Verabreichungsform:
|
Tabletten
|
|
Dosierung:
|
Eine Tablette täglich
|
|
Packungsgrösse u. Preis:
|
30 Stück CHF 19,80
|
| |
100 Stück CHF 58,90
|
(Art. 54a Abs. 2 und 3)
Abweichungen gemäss Art. 54a Abs. 2 und 3 von der vom Eidgenössischen Departement des Inneren (EDI) erlassenen Analysenliste
1. Taxpunktwert und besondere Abgeltungen
a) Der Wert eines Taxpunktes beträgt:
aa) vom 1. Juli 2015 bis zum 31. Dezember 2015: 1.20 Franken;
bb) vom 1. Januar 2016 bis zum 31. Dezember 2016: 1.10 Franken;
cc) ab dem 1. Januar 2017: 1.00 Franken.
b) Anstatt der Position 4700.00 "Auftragsgebühr" wird auf jede Analysenposition ein Zuschlag von 20 % der Taxpunkte verrechnet. Der mit dem Wert eines Taxpunktes nach Bst. a bewertete Zuschlag darf pro Analysenposition höchstens 10 Franken betragen.
c) Zusätzlich können 2.1 Taxpunkte pro Analyse für die Validation der Analyse und 5.0 Taxpunkte pro Auftrag für die Probenaufbewahrung verrechnet werden. Für Analysen von bereits archivierten Proben darf kein Zuschlag für die Probenaufbewahrung gemacht werden.
1a. Aufgehoben
2. Abgeltung des Bereitschafts- und Notfalldienstes von Privatlaboratorien
|
Pos.-Nr. 951.00
|
TP 12.5
|
Zusätzliche Bearbeitungstaxe für den Bereitschafts- und Notfalldienst in Liechtenstein pro Patient und Auftrag; nur anwendbar für Laboratorien nach Art. 69 Abs. 1 Bst. a.
|
|
Pos.-Nr. 4706.00
|
TP 50.0
|
Zuschlag für Nacht-, Sonn- und Feiertage: Nicht anwendbar für in Liechtenstein versicherte Patienten.
|
3. Aufgehoben
(Art. 55 Abs. 2)
Abweichungen gemäss Art. 55 Abs. 2 von der vom Eidgenössischen Departement des Inneren (EDI)
erlassenen Mittel- und Gegenstände-Liste
03.05 Injektionshilfen
|
Positions Nr.
|
Bezeichnung
|
Menge/Einheit
|
Höchstvergütung in CHF
|
|
03.05
|
Injektionshilfen
|
|
03.05.10.00.1
|
Gripper für Port-A-Cath
|
12 Stück
|
95.40
|
|
03.05.11.00.1
|
Nadeln für Port-A-Cath
|
12 Stück
|
52.20
|
34.50 Gips und Gipszubehör
|
Positions Nr.
|
Bezeichnung
|
Menge/Einheit
|
Höchstvergütung in CHF
|
|
34.50.01
|
Gipsbinden
|
|
34.50.01.01.1
|
Breite 4 cm, Länge bis 3 m
|
1 Stück
|
2.50
|
|
34.50.01.02.1
|
Breite 6 cm, Länge bis 3 m
|
1 Stück
|
3.10
|
|
34.50.01.03.1
|
Breite 8 cm, Länge bis 3 m
|
1 Stück
|
3.60
|
|
34.50.01.04.1
|
Breite 10 cm, Länge bis 3 m
|
1 Stück
|
4.20
|
|
34.50.01.05.1
|
Breite 12 cm, Länge bis 3 m
|
1 Stück
|
4.60
|
|
34.50.01.06.1
|
Breite 15 cm, Länge bis 3 m
|
1 Stück
|
5.60
|
|
34.50.01.07.1
|
Breite 20 cm, Länge bis 3 m
|
1 Stück
|
7.20
|
|
34.50.02
|
Gipslonguetten
|
|
34.50.02.01.1
|
Breite 8 cm
|
pro 1 m
|
5.00
|
|
34.50.02.02.1
|
Breite 10 cm
|
pro 1 m
|
6.00
|
|
34.50.02.03.1
|
Breite 12 cm
|
pro 1 m
|
7.00
|
|
34.50.02.04.1
|
Breite 15 cm
|
pro 1 m
|
8.50
|
|
34.50.02.05.1
|
Breite 20 cm
|
pro 1 m
|
11.30
|
|
34.50.03
|
Kunststoffbinden
|
|
34.50.03.01.1
|
Länge bis 1.8 m, Breite 2.5 cm
|
1 Stück
|
13.50
|
|
34.50.03.02.1
|
Länge bis 3.6 m, Breite 5 cm
|
1 Stück
|
19.30
|
|
34.50.03.03.1
|
Länge bis 3.6 m, Breite 7.5. cm
|
1 Stück
|
22.50
|
|
34.50.03.04.1
|
Länge bis 3.6 m, Breite 10 cm
|
1 Stück
|
27.00
|
|
34.50.03.05.1
|
Länge bis 3.6 m, Breite 12.5 cm
|
1 Stück
|
31.50
|
|
34.50.05
|
Kunststoffgipsschienen gebrauchsfertig (ummantelt)
Hinweis: ungefährer Bedarf ca. 40 cm für Unterarm/ Unterschenkel und ca. 80 cm für ganzes Bein/Arm.
|
|
34.50.05.01.1
|
Breite 2.5 cm
|
pro 40 cm
|
13.80
|
|
34.50.05.02.1
|
Breite 5 cm
|
pro 40 cm
|
19.50
|
|
34.50.05.03.1
|
Breite 7.5 cm
|
pro 40 cm
|
25.60
|
|
34.50.05.04.1
|
Breite 10 cm
|
pro 40 cm
|
30.50
|
|
34.50.05.05.1
|
Breite 12.5 cm
|
pro 40 cm
|
38.00
|
|
34.50.05.06.1
|
Breite 15 cm
|
pro 40 cm
|
47.60
|
|
34.50.06
|
Tricotschlauchbinden
|
|
34.50.06.01.1
|
Breite 6 cm
|
pro 1 m
|
2.10
|
|
34.50.06.02.1
|
Breite 8 cm
|
pro 1 m
|
2.60
|
|
34.50.06.03.1
|
Breite 10 cm
|
pro 1 m
|
3.00
|
|
34.50.06.04.1
|
Breite 12 cm
|
pro 1 m
|
3.50
|
|
34.50.06.05.1
|
Breite 15 cm
|
pro 1 m
|
4.60
|
|
34.50.07
|
Frotté-Strech-Polsterschlauch
|
|
34.50.07.01.1
|
6 cm
|
pro 1 m
|
9.00
|
|
34.50.07.02.1
|
8 cm
|
pro 1 m
|
11.50
|
|
34.50.07.03.1
|
10 cm
|
pro 1 m
|
12.60
|
|
34.50.08
|
Diverses Gipszubehör
|
|
34.50.08.01.1
|
Gipsschuh
|
1 Stück
|
27.00
|
(Art. 57, 57a, 58, 59c und 61)
Leistungen von weiteren Berufen
der Gesundheitspflege
1. Leistungen von Physiotherapeuten (Art. 57 Abs. 1)
1) Es werden folgende Leistungen übernommen:
a) Massnahmen der physiotherapeutischen Untersuchung und der Abklärung;
b) Massnahmen der Behandlung, Beratung und Instruktion:
1. aktive und passive Bewegungstherapie;
2. manuelle Therapie;
3. detonisierende Physiotherapie;
4. Atemphysiotherapie (inkl. Aerosolinhalationen);
5. medizinische Trainingstherapie;
6. lymphologische Physiotherapie;
7. Bewegungstherapie im Wasser;
8. Physiotherapie auf dem Pferd bei multipler Sklerose;
9. Herz-Kreislauf-Physiotherapie;
10. Beckenboden-Physiotherapie;
c) Physikalische Massnahmen:
1. Wärme- und Kältetherapie;
2. Elektrotherapie;
3. Lichttherapie (Ultraviolett, Infrarot, Rotlicht);
4. Ultraschall;
5. Hydrotherapie;
6. Muskel- und Bindegewebsmassage.
Massnahmen nach Bst. b Ziff. 1, 3 bis 5, 7 und 9 können in Einzel- oder Gruppentherapie durchgeführt werden.
2) Der Taxpunktwert für die Abgeltung von physiotherapeutischen Leistungen beträgt vom 1. Januar 2016 bis zum 31. Dezember 2016 1.10 Franken.
2. Leistungen von medizinischen Masseuren (Art. 57a Abs. 1)
Es werden folgende Leistungen übernommen:
a) Ultraviolettbestrahlungen (Quarzlampenbestrahlungen);
b) Rotlicht, Infrarot;
c) Heissluft, Glühlichtbogen;
d) Kurzwellen, Ultrakurzwellen;
e) Radar (Mikrowellen);
f) Diathermie (Langwellen-Diathermie);
g) Aerosolinhalationen;
h) Manuelle Massage:
1. Muskelmassage als Teil- oder Ganzmassage, Bindegewebsmassage, Massage reflexzogener Zonen;
2. Lymphdrainage bei Lymphödemen durch speziell in dieser Therapie ausgebildete medizinische Masseure;
i) Ultraschall;
k) Elektrotherapie:
1. Galvanisation (allgemeine und lokale), Iontophorese;
2. Faradisation (Exponentialströme, Sinusidoidalströme);
l) Hydrotherapie:
1. Wickel und Packungen;
2. Schlamm-, Fango- und Paraffinpackungen;
3. Medizinalduschen;
4. Medizinalbäder;
5. Elektrobäder;
6. Unterwassermassage;
7. Hyperthermiebäder.
3. Leistungen von Ernährungsberatern (Art. 58 Abs. 1)
Es wird die Beratung bei folgenden Krankheiten übernommen:
a) Stoffwechselkrankheiten;
b) Übergewicht (Body-Mass-Index von über 28 bei Erwachsenen, bei Kindern 90. Percentile) und Folgeerkrankungen des Übergewichts oder in Kombination mit dem Übergewicht;
c) Adipositas (Body-Mass-Index von über 30 bei Erwachsenen, bei Kindern 97. Percentile);
cbis) Adipositas und Übergewicht im Rahmen der "ambulanten individuellen multiprofessionellen strukturierten Therapie für übergewichtige und adipöse Kinder und Jugendliche" nach Anhang 1 Ziff. 4;
d) Herz-Kreislauf-Erkrankungen;
e) Krankheiten des Verdauungssystems;
f) Nierenerkrankungen;
g) Fehl- sowie Mangelernährungszustände;
h) Nahrungsmittelallergien oder allergische Reaktionen auf Nahrungsbestandteile.
4. Leistungen bei Diabetesberatung
4.1 Die obligatorische Krankenpflegeversicherung übernimmt die Kosten der Diabetesberatung, die auf ärztliche Anordnung hin oder im ärztlichen Auftrag erbracht wird:
a) von Pflegefachfrauen mit einer von der Regierung anerkannten speziellen Ausbildung; oder
b) von einer zugelassenen Diabetesberatungsstelle der Schweizerischen Diabetes-Gesellschaft, die über das diplomierte Fachpersonal mit einer anerkannten speziellen Ausbildung verfügt.
4.2 Die Diabetesberatung umfasst die Beratung über Zuckerkrankheit (Diabetes mellitus) und die Schulung im Umgang mit dieser Krankheit.
4.3 Die Versicherung übernimmt je ärztliche Anordnung die Kosten von höchstsens zehn Sitzungen. Soll die Diabetesberatung nach zehn Sitzungen zu Lasten der Versicherung fortgesetzt werden, so hat der behandelnde Arzt dem Vertrauensarzt zu berichten und einen begründeten Vorschlag über die Fortsetzung der Therapie zu unterbreiten. Der Vertrauensarzt prüft den Vorschlag und beantragt, ob und in welchem Umfang die Beratung zu Lasten der Krankenversicherung fortgesetzt werden kann.
4.4 In den Diabetesberatungsstellen der Schweizerischen Diabetes-Gesellschaft können Ernährungsberater die Leistung nach Ziff. 3 Bst. a dieses Anhangs und Art. 58 Abs. 2 und 3 erbringen.
4a. Leistungen von Naturheilpraktikern (Art. 59c Abs. 1)
Die obligatorische Krankenversicherung übernimmt als Leistung der Naturheilpraktik die Akupunktur (Traditionelle Chinesische Medizin, TCM).
5. Leistungen bei Hauskrankenpflege (Art. 61)
5.1 Die Abklärung und Beratung umfasst insbesondere:
- Abklärung des Pflegebedarfs und des Umfeldes des Patienten und Planung der notwendigen Massnahmen zusammen mit Arzt und Patient;
- Beratung des Patienten sowie gegebenenfalls der nicht beruflich an der Krankenpflege Mitwirkenden bei der Durchführung der Krankenpflege, insbesondere bei der Einnahme von Medikamenten oder bei Gebrauch medizinischer Geräte, und Vornahme der notwendigen Kontrollen.
5.2 Die Grundpflege umfasst insbesondere folgende Verrichtungen:
- Patientenüberwachung;
- Ganzwäsche, Teilwäsche, Haarwäsche, Kämmen;
- Bad, Heilbad;
- Nagelpflege;
- Mundpflege;
- Prophylaxe (z. B. Dekubitus-, Pneumonie-, Kontrakturprophylaxe);
- Lagerung;
- Mobilisation (ohne Rehabilitation);
- Betten;
- Einreiben von indifferenten Hautpflegemitteln;
- Inhalation ohne Medikamentenzusätze.
5.3 Die Behandlungspflege umfasst insbesondere folgende Verrichtungen:
- Vornahme von Injektionen;
- Vornahme von Infusionen;
- Katheterisierung;
- Einführung von Magensonden;
- Vornahme von Spülungen;
- Anbringung von Verbänden inkl. Wundspülung;
- Anbringung von Wickeln und Kataplasma;
- Rehabilitationsmassnahmen (z. B. Packungen, Bewegungsübungen, Massage);
- Absaugen;
- Einreiben von differenten Salben;
- Inhalationen mit Medikamenten;
- Atemtherapie;
- Diagnostische Massnahmen (Blutdruckmessung, Urin- und Blutproben);
- weitere ärztlich verordnete Massnahmen.
(Art. 74 Abs. 3)
Zuweisung an einen nicht für die OKP zugelassenen Leistungserbringer
(Gültigkeitsdauer: 6 Monate ab Ausstellung; bei medizinischem Notfall für die Dauer der Notfallbehandlung)
Patient/-in (Vor-/Nachname):
Geburtsdatum:
Zuweisung an:
□
Für den Fachbereich/Subspezialität ist in der OKP kein Leistungserbringer (z.B. Vertragsarzt) bzw. keine Einrichtung des Gesundheitswesens (z.B. Vertragsspital) zugelassen:
Fachbereich/Subspezialität: ....................................................
Ausführliche Begründung der Überweisung ausserhalb des OKP-Vertragsnetzes:
□
Es liegt ein medizinischer Notfall vor:
Ausführliche Begründung, warum ein medizinischer Notfall vorliegt:
Ergänzende Bestimmungen:
1. Zuweisungsformulare sind ausnahmslos vor Beginn der Behandlung beim zugewiesenen Leistungserbringer auszustellen und vom zuweisenden Leistungserbringer an den zugewiesenen Leistungserbringer zu übermitteln; nachträglich ausgestellte Zuweisungen werden zurückgewiesen und führen zu einer Nichtvergütung der Leistungen.
2. Zuweisungen an Leistungserbringer der gleichen Fachrichtung bzw. Ausbildungsstufe (z.B. von Allgemeinarzt zu Allgemeinarzt) werden zurückgewiesen und führen zu einer Nichtvergütung der Leistungen.
3. Ein medizinischer Notfall liegt nur dann vor, wenn der überweisende Arzt mit seiner Unterschrift bestätigt, dass er die Behandlung durch einen zur OKP zugelassenen Leistungserbringer und die Zumutbarkeit einer Wartezeit vor Beginn der Behandlung beim zugewiesenen Leistungserbringer geprüft und für ausgeschlossen befunden hat.
4. Die Rechtsfolgen wahrheitswidriger Angaben richten sich nach den Strafbestimmungen des KVG und führen zu einer Nichtvergütung oder Rückvergütung der Leistungen.
5. Der unterzeichnende Arzt erklärt, die Zuweisung des Patienten an einen nicht für die OKP zugelassenen Leistungserbringer aus den angeführten Gründen und nach sorgfältiger Prüfung als unvermeidbar zu erachten und ist verpflichtet, dies auf Anforderung im Einzelfall durch entsprechende Nachweise zu begründen.
Ort und Datum Unterschrift und Stempel des zuweisenden Arztes
(Art. 76 Abs. 1 Bst. c Ziff. 1)
Diagnosecode für ambulante Behandlungen
1. Hauptcode
A. Herz- / Kreislaufsystem
A 1 Kardiale Vitien / Herzklappen
A 2 Erkrankungen der Herzkranzgefässe, inklusive Myokardinfarkt
A 3 Herz- Rhythmusstörungen
A 4 Hypertonie
A 5 Arterien
A 6 Venen (inkl. Varizen)
A 7 Lymphgefässe inkl. Lymphoedem
A 9 Andere Erkrankungen des Herz- / Kreislaufsystems
B. Blut / Knochenmark / Milz
B 1 Anämie
B 2 Gerinnungsstörungen
B 3 Erkrankungen des Knochenmarks und des Blutes
B 4 Milz / Lymphknoten / Immunsystem
B 9 Andere Erkrankungen von Knochenmark / Blut / Milz
C. Lunge / Atemwege
C 1 Asthma
C 2 Chronischer Husten
C 3 Lungenembolie
C 4 Lunge / Pleura exkl. TBC
C 9 Andere Erkrankungen des Atemtraktes
D. Skelett / Bewegungsapparat
D 1 Muskeln / Sehnen
D 2 Gelenke / Bänder / Bursa exkl. D3
D 3 Arthritis / M. Bechterew
D 4 Arthrose
D 5 Wirbelsäule exkl. D3
D 9 Andere Erkrankungen des Bewegungsapparates
E. Verdauungstrakt
E 1 Oesophagus / Magen / Duodenum inkl. Ulcera
E 2 Darm (Dünndarm / Kolon)
E 3 Rektum / Anus, inkl. Hämorrhoiden
E 4 Leber / Gallenwege / Gallenblase
E 5 Pankreas, exkl. Diabetes
E 6 Zwerchfell
E 7 Hernien
E 9 Andere Erkrankungen des Verdauungstraktes
F. Stoffwechsel
F 1 Zuckerstoffwechsel
F 2 Erkrankungen der Schilddrüse
F 9 Andere Stoffwechselerkrankungen
G. Infektiöse und parasitäre Krankheiten
G 1 Komplikationsloser Infekt
G 2 Tuberkulose
G 3 Virale Hepatitis
G 9 Andere infektiöse oder parasitäre Krankheiten
H. Niere und ableitende Harnwege
H 1 Niere / Niereninsuffizienz (Dialyse / Transplantation)
H 2 Nierensteinleiden
H 3 Ableitende Harnwege
H 9 Andere Erkrankungen der Nieren und der ableitenden Harnwege
I. Geschlechtsorgane
I 1 Männliche Geschlechtsorgane
I 2 Vulva, Vagina, kleines Becken
I 3 Uterus
I 4 Adnexe
I 5 Störungen des Menstruations-Zyklus
I 6 Erkrankungen der Brustdrüse
I 7 Sterilisation
I 9 Andere Erkrankungen der Geschlechtsorgane
K. Schwangerschaft / Sterilität
K 1 Schwangerschaft normales Risiko
K 2 Schwangerschaft mit Komplikation
K 3 Sterilität und künstliche Befruchtung
L. Nervensystem
L 1 Hirn / Rückenmark
L 2 Periphere Nerven
L 3 Lähmung / Ataxie
L 4 Migräne und Äquivalente
L 5 Epilepsie
L 9 Andere Erkrankungen des Nervensystems
M. Psychische Erkrankungen
M 1 Schlafstörungen
M 2 Psychische Erkrankungen
M 3 Psychoorganische Erkrankungen
N. Haut
N 1 Allergische Hauterkrankungen exkl. Ekzem
N 2 Entzündliche / infektiöse Hautkrankheiten
N 3 Ekzem
N 4 Vaskuläre / degenerative Hautkrankheiten
N 5 Psoriasis / Hyperkeratosen
N 6 Narben
N 9 Andere Hauterkrankungen
O. Hals / Nase / Ohren
O 1 Nase exkl. N6
O 2 Nasennebenhöhlen
O 3 Mundhöhle, Speicheldrüsen
O 4 Tonsillen /Adenoide
O 5 Larynx / Trachea
O 6 Missbildungen der Nase und der Ohren
O 7 Mittelohr /Tuba Eustachii
O 8 Innenohr
O 9 Andere HNO - Erkrankungen
P. Augen
P 1 Lid / Konjuktiva
P 2 Linse / Kornea / Glaskörper
P 3 Iris / Glaukom
P 4 Retina / Sehnerv / Gefässe
P 5 Augenmuskeln / Strabismus
P 6 Andere Augenerkrankungen
Q. Zähne / Kiefer
Q 1 Zyste
Q 2 Zahnabszess
Q 3 Fibrome
Q 9 Andere Erkrankungen des Kiefers oder der Zähne
R. Unfall / Unfallbedingt
R 1 Kopf / Wirbelsäule
R 2 Thorax
R 3 Abdomen
R 4 Obere Extremität
R 5 Untere Extremität
S. Nicht-Pflichtleistungen
T. Präventive Massnahmen
T 1 Vorsorgeuntersuchung
T 2 Impfungen
U. Vertrauensarzt orientiert (anstelle Diagnose)
2. Zusatzcode
01 Rechts
02 Links
03 Akut
04 Chronisch / Rezidiv
05 Infektiös
06 Funktionell
07 Neoplasie
08 Berufsbedingt
Erläuterungen
Es können mehrere Ziffern des Hauptcodes angegeben werden.
Bei der Verwendung des Zusatzcodes muss der dazugehörige Hauptcode angegeben werden.
Neoplasien müssen immer mit dem Hauptcode und dem Zusatzcode angegeben werden.
Unfallähnliche Körperschädigungen im Sinne von Art. 15 Abs. 2 der Verordnung über die obligatorische Unfallversicherung werden dem Hauptcode R zugeordnet.
Code U dient der Angabe der genauen Diagnose an den zuständigen Vertrauensarzt. Bei Folgeschäden von Suizidversuchen ist dieser obligatorisch.
Falls eine Rechnung eine Nicht-Pflichtleistung enthält, ist diese mit einem Stern (*) zu kennzeichnen.
Bei Infektionen bezeichnet der entsprechende Hauptcode das Organ und wird mit dem Zusatzcode präzisiert (Ausnahme: Diagnosecode G oder N2).
(Art. 81 Abs. 1)
Befreiung von der Kostenbeteiligung für
Chronischkranke
|
Organsystem / Gruppe
|
Diagnose
|
Voraussetzungen
|
|
Stoffwechsel
|
Diabetes mellitus
|
insulinbedürftig, Endorganschaden (Nephropathie, Ophthalmopathie, Neuropathie, Angiopathie)
|
|
Leber
|
Hepatitis C - Zirrhose
| |
|
Leber / Blut
|
Hämophilie (Bluter)
|
Ersatztherapie mit Gerinnungsfaktoren
|
|
Psyche
|
chronische Schizophrenie
|
ab einer Invalidisierung von 30 %*
|
| |
chronische Depression
|
ab einer Invalidisierung von 30 %*
|
| |
Alzheimer-Erkrankung
|
Anordnung von Vormundschaftsmassnahmen und/oder Vorhandensein einer Pflegebedürftigkeit
|
| |
Suchterkrankungen
|
Alkohol, Drogen; in Psychotherapie
|
|
Zentrales Nervensystem
|
Parkinsonerkrankung
|
Medikamente, Physiotherapie; ab einer Invalidisierung von 30 %*
|
| |
multiple Sklerose
|
fortgeschrittene Stadien mit Behinderung; ab einer Invalidisierung von 30 %* oder Interferontherapie
|
| |
Schlaganfall
|
bei chronischen Lähmungen; ab einer Invalidisierung von 30 %*
|
| |
chronische Epilepsie
|
ab einer Invalidisierung von 30 %*
|
| |
Friedreich-Ataxie
|
ab einer Invalidisierung von 30 %*
|
| |
Amyothrophe Lateralsklerose
|
ab einer Invalidisierung von 30 %*
|
| |
Guillain-Barré-Syndrom
|
ab einer Invalidisierung von 30 %*
|
| |
Amyothrophe Lateralsklerose
|
ab einer Invalidisierung von 30 %*
|
| |
Guillain-Barré-Syndrom
|
ab einer Invalidisierung von 30 %*
|
| |
primäre Neuropathie
|
ab einer Invalidisierung von 30 %*
|
|
Urogenitalsystem
|
chronische Niereninsuffizienz
|
Dialysebehandlung
|
| |
angeborene Blasenextrophie
| |
|
Bewegungsapparat
|
chronische Polyarthritis
|
ab einer Invalidisierung von 30 %*
|
| |
Morbus Bechterew
|
ab einer Invalidisierung von 30 %*
|
| |
schwere Polyathrose
|
ab einer Invalidisierung von 30 %*
|
|
Infektionen
|
symptomatische HIV-Infektion
|
virostatische Therapie - ARC – AIDS
|
| |
chronische Tuberkulose
|
bei Suchtkranken, HIV
|
|
Lunge
|
respiratorische Insuffizienz
|
Dauersauerstoffbehandlung
|
|
Neoplasien (Tumoren)
|
alle
|
zytostatische bzw. Radiotherapie oder ab einer Invalidisierung von 30 %*
|
|
Langzeitpflegebedürftigkeit
| |
unabhängig von der Ursache
|
|
Organtransplantationen
|
Nierentransplantation
| |
| |
Lebertransplantation
| |
| |
Herztransplantation
| |
| |
Lungentransplantation
| |
| |
Knochenmarktransplantation
| |
|
Geburtsgebrechen
(Alter > 18 Jahre)
|
Zystische Fibrose
| |
| |
Zöliakie
| |
| |
Zerebrale Lähmungen
|
ab einer Invalidisierung von 30 %*
|
| |
Intelligenzstörungen
|
Anordnung von Vormundschaftsmassnahmen
|
|
Haut
|
Epidermolysis bullosa
| |
* Der Invaliditätsgrad ist bei Altersrentnern nicht zu berücksichtigen.
Übergangsbestimmungen
831.101 Krankenversicherungsverordnung (KVV)
| Liechtensteinisches Landesgesetzblatt |
| Jahrgang 2002 Nr. 184 ausgegeben am 19. Dezember 2002 |
Verordnung
vom 17. Dezember 2002
betreffend die Abänderung der Verordnung zum Gesetz über die Krankenversicherung
291...
1) Für Laboranalysen in Laboratorien und in Heilanstalten kommt bis zum 31. Dezember 2003 die nach Art. 52 Abs. 1 anwendbare Analysenliste mit einem Zuschlag von maximal 15 Rappen auf dem geltenden Taxpunktwert von 1 Franken zur Anwendung.
2) Die Leistungskommission führt zur Festlegung des ab dem 1. Januar 2004 geltenden Taxpunktwertes eine betriebswirtschaftliche Untersuchung durch.
...
| Liechtensteinisches Landesgesetzblatt |
| Jahrgang 2003 Nr. 267 ausgegeben am 19. Dezember 2003 |
Verordnung
vom 16. Dezember 2003
betreffend die Abänderung der Verordnung zum Gesetz über die Krankenversicherung
292...
§ 1
Bestehende Zulassungen zur Krankenversicherung
1) Leistungserbringer, die vor dem 1. Januar 2004 zur Krankenversicherung zugelassen waren, bleiben weiterhin zugelassen, wenn sie bis zum 30. Juni 2004 mit dem Kassenverband den Vertrag über den Beitritt zur bestehenden Tarifregelung im Sinne von Art. 16d Abs. 1 des Gesetzes abgeschlossen haben.
2) Wird der Vertrag nicht innert der Frist von Abs. 1 abgeschlossen, kann der Kassenverband die Vergütung der Leistungen verweigern, solange der Vertrag nicht abgeschlossen ist.
§ 2
Anstellungsverhältnisse von Personen in anderen Berufen der Gesundheitspflege
1) Personen in anderen Berufen der Gesundheitspflege im Sinne von Art. 66, die bereits vor dem 1. Januar 2004 in einem Anstellungsverhältnis mit einem zur Tätigkeit für die obligatorische Krankenpflegeversicherung zugelassenen Betrieb der Gesundheitspflege im Sinne von Art. 52 des Sanitätsgesetzes oder mit einem Arzt standen, müssen dem Kassenverband bis spätestens am 29. Februar 2004 ihre Unterlagen mit den Nachweisen für eine Zulassung zur Krankenversicherung im Sinne von Art. 66 Abs. 2 einreichen.
2) Werden die Unterlagen dem Kassenverband nicht innert der Frist von Abs. 1 eingereicht, kann der Kassenverband die Vergütung der Leistungen verweigern, solange die Voraussetzungen für die Zulassung nicht vollständig nachgewiesen sind.
§ 3
Bedarfsplanung für Physiotherapeuten, medizinische Masseure und Bademeister
1) Der Kassenverband und die entsprechenden Berufsverbände unterbreiten der Regierung die Bedarfsplanung nach Art. 66a bis spätestens am 31. Mai 2004 zur Genehmigung.
2) Bis zur Genehmigung oder, sofern eine gemeinsame Bedarfsplanung der Verbände nicht zustande kommt, bis zum Erlass der Bedarfsplanung durch die Regierung gilt der Stand der am 31. Dezember 2003 gültigen Konzessionen zur selbständigen Berufsausübung von Physiotherapeuten, medizinischen Masseuren und Bademeistern nach dem Sanitätsgesetz sowie der nach Abs. 3 festgestellte Stand der Anstellungen von Physiotherapeuten, medizinischen Masseuren und Bademeistern bei den für die obligatorische Krankenpflegeversicherung zugelassenen Leistungserbringern als ausreichende Versorgung im Sinne von Art. 16b Abs. 1 des Gesetzes und damit als provisorische Bedarfsplanung.
3) Das Amt für Volkswirtschaft erhebt bei den für die obligatorische Krankenpflegeversicherung zugelassenen Leistungserbringern die Anzahl und den Beschäftigungsgrad von Physiotherapeuten, medizinischen Masseuren und Bademeistern, welche die Voraussetzungen zur Erteilung einer Konzession zur selbständigen Berufsausübung erfüllen, ihren Beruf im Jahr 2003 aber in einem Anstellungsverhältnis ausgeübt haben. Jeder Arbeitgeber von Physiotherapeuten, medizinischen Masseuren und Bademeistern ist verpflichtet, dem Amt für Volkswirtschaft bis spätestens am 31. Januar 2004 die nötigen Auskünfte über die Anstellungen im Jahr 2003 zu erteilen. Das Amt für Volkswirtschaft ist berechtigt, die Angaben anhand der Abrechnungen der Arbeitgeber mit der AHV zu überprüfen.
4) Für jeden für die obligatorische Krankenpflegeversicherung zugelassenen Leistungserbringer entspricht die durchschnittliche Zahl von Anstellungen im Jahr 2003 umgerechnet auf einen Beschäftigungsgrad von 100 % bei einer Arbeitszeit von 42 Stunden pro Woche den für die provisorische Bedarfsplanung nach Abs. 2 höchstens zulässigen Anstellungen. Liegt die durchschnittliche Zahl von Anstellungen im Dezember 2003 über dem Jahresdurchschnitt, ist der Durchschnitt im Dezember 2003 massgebend.
5) Physiotherapeuten, medizinische Masseure und Bademeister, die nach dem 31. Dezember 2003 eine Konzession zur selbständigen Ausübung des Berufes im Sinne des Sanitätsgesetzes erhalten, werden während der Geltungsdauer der provisorischen Bedarfsplanung nach Abs. 2 nicht zur Tätigkeit für die obligatorische Krankenpflegeversicherung zugelassen. Physiotherapeuten, medizinische Masseure und Bademeister, die während der Geltungsdauer der provisorischen Bedarfsplanung nach Abs. 2 in ein Anstellungsverhältnis mit einem zugelassenen Leistungserbringer treten, können zur obligatorischen Krankenpflegeversicherung zugelassen werden, wenn dadurch die höchstens zulässigen Anstellungen nach Abs. 4 nicht überschritten werden.
6) Verliert der Inhaber einer Konzession zur selbständigen Berufsausübung als Physiotherapeut, medizinischer Masseur oder Bademeister wegen der Aufgabe der beruflichen Tätigkeit seine Zulassung zur obligatorischen Krankenpflegeversicherung, kann seine Zulassung auf den Rechtsnachfolger übertragen werden, wenn dieser die bestehenden Anstellungsverhältnisse übernimmt.
§ 4
Laboranalysen in Arztpraxen
Für Laboranalysen in Arztpraxen gelten bis zum 31. Dezember 2004 die unter dem bisherigen Recht abgeschlossenen Tarifvereinbarungen weiter.
...
| Liechtensteinisches Landesgesetzblatt |
| Jahrgang 2004 Nr. 309 ausgegeben am 28. Dezember 2004 |
Verordnung
vom 21. Dezember 2004
betreffend die Abänderung der Verordnung zum Gesetz über die Krankenversicherung
293...
Die provisorische Bedarfsplanung nach § 3 der Übergangsbestimmungen zur Verordnung vom 16. Dezember 2003 betreffend die Abänderung der Verordnung zum Gesetz über die Krankenversicherung,
LGBl. 2003 Nr. 267, endet mit dem Inkrafttreten dieser Verordnung.
...
| Liechtensteinisches Landesgesetzblatt |
| Jahrgang 2009 Nr. 335 ausgegeben am 18. Dezember 2009 |
Verordnung
vom 15. Dezember 2009
betreffend die Abänderung der Verordnung zum Gesetz über die Krankenversicherung
...
Personen, die zum Zeitpunkt des Inkrafttretens
294 dieser Verordnung Leistungen nach dem bisherigen Art. 62 beziehen, erhalten diese bei Vorliegen der entsprechenden Voraussetzungen weiterhin für eine Dauer von höchstens drei Monaten, sofern ihnen nicht bereits ein Betreuungs- und Pflegegeld nach dem Gesetz über Ergänzungsleistungen zur Alters-, Hinterlassenen- und Invalidenversicherung (ELG) gewährt wird.
...
| Liechtensteinisches Landesgesetzblatt |
| Jahrgang 2013 Nr. 392 ausgegeben am 9. Dezember 2013 |
Verordnung
vom 3. Dezember 2013
betreffend die Abänderung der Verordnung zum Gesetz über die Krankenversicherung
...
§ 1
Hängige Verfahren
Auf ausstehende Prämien und Kostenbeteiligungen (Art. 36), die vor dem Inkrafttreten
295 dieser Verordnung fällig wurden, sowie auf hängige Gesuche und Rechtstreitigkeiten nach Art. 12 Abs. 3a des Gesetzes i.V.m. Art 45a dieser Verordnung findet das neue Recht Anwendung.
§ 2
Bedarfsplanung für Chiropraktoren
1) Der Verband der Liechtensteinischen Chiropraktoren und der Kassenverband unterbreiten der Regierung die Bedarfsplanung nach Art. 65a Abs. 1 spätestens bis zum 31. Mai 2014 zur Genehmigung.
2) Bis zur Genehmigung oder, sofern eine gemeinsame Bedarfsplanung der Verbände nicht zustande kommt, bis zum Erlass der Bedarfsplanung durch die Regierung gilt der Stand der am 31. Dezember 2013 gültigen Bewilligungen zur freiberuflichen Berufsausübung von Chiropraktoren nach dem Gesundheitsgesetz als ausreichende Versorgung im Sinne von Art. 16b Abs. 1 des Gesetzes und damit als provisorische Bedarfsplanung.
3) Chiropraktoren, die nach dem 31. Dezember 2013 eine Bewilligung zur freiberuflichen Berufsausübung nach dem Gesundheitsgesetz erhalten, werden während der Geltungsdauer der provisorischen Bedarfsplanung nach Abs. 2 nicht zur Tätigkeit für die obligatorische Krankenpflegeversicherung zugelassen.
§ 3
Zertifizierte Datenannahmestelle
Jede Kasse muss bis zum 31. Dezember 2015 über eine zertifizierte Datenannahmestelle nach Art. 76b Abs. 6 verfügen. Solange die Kasse über keine zertifizierte Datenannahmestelle verfügt, ist eine systematische Weitergabe von medizinischen Angaben nach Art. 76b Abs. 3 nur an den Vertrauensarzt nach Art. 20 des Gesetzes möglich.
...
| Liechtensteinisches Landesgesetzblatt |
| Jahrgang 2016 Nr. 210 ausgegeben am 24. Juni 2016 |
Verordnung
vom 21. Juni 2016
betreffend die Abänderung der Verordnung zum Gesetz über die Krankenversicherung
...
1) Art. 44 Abs. 2 und 3, Art. 44a Abs. 1, Art. 79 Abs. 1 sowie Art. 82 sind erstmals für die Festlegung der Beiträge der Versicherten und Arbeitgeber des Jahres 2017 anzuwenden.
2961) Diese Verordnung tritt vorbehaltlich Abs. 2 am 1. Januar 2017 in Kraft.
2) Art. 35a, 78 Abs. 1 und 3 sowie Ziff. II Abs. 1 (Übergangsbestimmungen) treten am Tag nach der Kundmachung in Kraft.
| Liechtensteinisches Landesgesetzblatt |
| Jahrgang 2016 Nr. 519 ausgegeben am 28. Dezember 2016 |
Verordnung
vom 22. Dezember 2016
betreffend die Abänderung der Verordnung zum Gesetz über die Krankenversicherung
...
1) Vor- und Nachsorgeuntersuchungen nach Anhang 2 Ziff. 2.1 werden bis zum 31. Dezember 2017 wie folgt abgerechnet:
298
|
Position
|
Bezeichnung
|
Taxpunkte
|
Taxpunktwert
|
Wert
|
|
8.550.1
|
Vorsorge-Untersuchung Erwachsene alle 5 Jahre
|
75.40
|
1.65
|
124.41 Franken
|
|
8.550.2
|
Follow-up Untersuchung (maximal 5 mal in 5 Jahren)
|
20.30
|
1.65
|
33.50 Franken
|
|
8.551.1
|
Gynäkologische Vorsorge-Untersuchung (alle 2 1/2 Jahre)
|
38.40
|
1.65
|
63.36 Franken
|
|
8.551.2
|
Gynäkologische Zusatzuntersuchungen
|
13.50
|
1.65
|
22.28 Franken
|
|
8.551.3
|
Gebärmutterhalskrebs-Abstrich (PAP-Abstrich)
|
-
|
-
|
-
|
2) Vor- und Nachsorgesorgeuntersuchungen nach Anhang 2 Ziff. 2.2 werden bis zum 31. Dezember 2017 wie folgt abgerechnet:
|
Position
|
Bezeichnung
|
Taxpunkte
|
Taxpunktwert
|
Wert
|
|
8.580.1
|
Neugeborenen-Erstuntersuchung U1
|
48.40
|
1.65
|
79.86 Franken
|
|
8.580.2
|
Neugeborenen-Grunduntersuchung U2
|
32.30
|
1.65
|
53.30 Franken
|
|
8.580.3
|
Vorsorge-Untersuchung U3
|
51.50
|
1.65
|
84.98 Franken
|
|
8.580.4
|
Vorsorge-Untersuchung U4
|
51.60
|
1.65
|
85.14 Franken
|
|
8.580.5
|
Vorsorge-Untersuchung U5
|
51.60
|
1.65
|
85.14 Franken
|
|
8.580.6
|
Vorsorge-Untersuchung U6
|
51.60
|
1.65
|
85.14 Franken
|
|
8.580.7
|
Vorsorge-Untersuchung U7
|
76.30
|
1.65
|
125.90 Franken
|
|
8.580.8
|
Vorsorge-Untersuchung U8
|
60.10
|
1.65
|
99.17 Franken
|
|
8.580.9
|
Vorsorge-Untersuchung U9
|
60.50
|
1.65
|
99.83 Franken
|
3) Wird die gynäkologische Vorsorgeuntersuchung im Rahmen der ordentlichen Vorsorgeuntersuchung (8.550.1) vorgenommen, kann keine zusätzliche Konsultation verrechnet werden. Ansonsten kann zusätzlich die reguläre Konsultation (8.001.1, 20.30 Taxpunkte oder 33.50 Franken) verrechnet werden.
299...
2
Ingress abgeändert durch
LGBl. 2010 Nr. 78.
3
Überschrift vor Art. 1 abgeändert durch
LGBl. 2013 Nr. 392.
4
Art. 1 abgeändert durch
LGBl. 2013 Nr. 392.
5
Art. 1a eingefügt durch
LGBl. 2013 Nr. 392.
6
Art. 1abis eingefügt durch
LGBl. 2016 Nr. 210.
7
Überschrift vor Art. 1b eingefügt durch
LGBl. 2013 Nr. 392.
8
Überschrift vor Art. 1b eingefügt durch
LGBl. 2013 Nr. 392.
9
Art. 1b eingefügt durch
LGBl. 2013 Nr. 392.
10
Art. 2 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
11
Art. 4 Abs. 4 Einleitungssatz abgeändert durch
LGBl. 2013 Nr. 392.
12
Art. 4 Abs. 5 Einleitungssatz abgeändert durch
LGBl. 2006 Nr. 224.
13
Art. 5 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
14
Art. 5 Abs. 2 abgeändert durch
LGBl. 2016 Nr. 519.
15
Art. 5 Abs. 3 abgeändert durch
LGBl. 2006 Nr. 224.
16
Art. 6 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
17
Art. 7 Abs. 1 Bst. b aufgehoben durch
LGBl. 2003 Nr. 267.
18
Art. 7 Abs. 3 abgeändert durch
LGBl. 2016 Nr. 210.
19
Art. 7 Abs. 4 abgeändert durch
LGBl. 2006 Nr. 224.
20
Art. 8 abgeändert durch
LGBl. 2016 Nr. 519.
21
Art. 11 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
22
Art. 11 Abs. 3 abgeändert durch
LGBl. 2016 Nr. 519.
23
Art. 11 Abs. 4 abgeändert durch
LGBl. 2006 Nr. 224.
24
Art. 12 Abs. 3 abgeändert durch
LGBl. 2006 Nr. 224.
25
Art. 12 Abs. 4 abgeändert durch
LGBl. 2006 Nr. 224.
26
Art. 14 Abs. 2 abgeändert durch
LGBl. 2006 Nr. 224.
27
Art. 14 Abs. 3 abgeändert durch
LGBl. 2006 Nr. 224.
28
Art. 14 Abs. 4 abgeändert durch
LGBl. 2006 Nr. 224.
29
Art. 15 abgeändert durch
LGBl. 2006 Nr. 224.
30
Art. 16 abgeändert durch
LGBl. 2006 Nr. 224.
31
Art. 18 Abs. 1 abgeändert durch
LGBl. 2003 Nr. 267.
32
Art. 24 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
33
Art. 25 abgeändert durch
LGBl. 2006 Nr. 224.
34
Art. 26 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
35
Art. 26 Abs. 2 abgeändert durch
LGBl. 2006 Nr. 224.
36
Art. 27 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
37
Art. 27 Abs. 2 abgeändert durch
LGBl. 2006 Nr. 224.
38
Art. 28 Abs. 4 abgeändert durch
LGBl. 2006 Nr. 224.
39
Art. 28 Abs. 5 abgeändert durch
LGBl. 2006 Nr. 224.
40
Art. 28 Abs. 6 abgeändert durch
LGBl. 2006 Nr. 224.
41
Art. 29 abgeändert durch
LGBl. 2006 Nr. 224.
42
Art. 30 abgeändert durch
LGBl. 2006 Nr. 224.
43
Art. 31 abgeändert durch
LGBl. 2006 Nr. 224.
44
Art. 33 aufgehoben durch
LGBl. 2014 Nr. 192.
45
Art. 34 Abs. 2 abgeändert durch
LGBl. 2011 Nr. 422.
46
Art. 35 Abs. 2 abgeändert durch
LGBl. 2006 Nr. 224.
47
Art. 35a abgeändert durch
LGBl. 2016 Nr. 210.
48
Art. 35b eingefügt durch
LGBl. 2013 Nr. 392.
49
Art. 36 Sachüberschrift abgeändert durch
LGBl. 2004 Nr. 309.
50
Art. 36 Abs. 1 abgeändert durch
LGBl. 2016 Nr. 519.
51
Art. 36 Abs. 2 abgeändert durch
LGBl. 2016 Nr. 519.
52
Art. 36 Abs. 2a eingefügt durch
LGBl. 2016 Nr. 519.
53
Art. 36 Abs. 3 abgeändert durch
LGBl. 2004 Nr. 309 und
LGBl. 2006 Nr. 224.
54
Art. 36 Abs. 4 aufgehoben durch
LGBl. 2013 Nr. 392.
55
Art. 36 Abs. 5 aufgehoben durch
LGBl. 2013 Nr. 392.
56
Art. 36 Abs. 6 abgeändert durch
LGBl. 2004 Nr. 309.
57
Art. 36 Abs. 7 abgeändert durch
LGBl. 2004 Nr. 309 und
LGBl. 2006 Nr. 224.
58
Art. 37 Abs. 2 abgeändert durch
LGBl. 2007 Nr. 317.
59
Art. 39 Abs. 2 aufgehoben durch
LGBl. 2007 Nr. 317.
60
Art. 40 Abs. 3 eingefügt durch
LGBl. 2004 Nr. 309.
61
Art. 41 Abs. 2 eingefügt durch
LGBl. 2004 Nr. 309.
62
Art. 42 abgeändert durch
LGBl. 2013 Nr. 392.
63
Art. 44 Abs. 2 abgeändert durch
LGBl. 2016 Nr. 210.
64
Art. 44 Abs. 3 abgeändert durch
LGBl. 2016 Nr. 210.
65
Art. 44a eingefügt durch
LGBl. 2007 Nr. 317.
66
Art. 44a Abs. 1 abgeändert durch
LGBl. 2016 Nr. 210.
67
Art. 45a eingefügt durch
LGBl. 2013 Nr. 392.
68
Art. 46 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224 und
LGBl. 2008 Nr. 30.
69
Art. 46 Abs. 2 abgeändert durch
LGBl. 2008 Nr. 43.
70
Art. 46 Abs. 3 abgeändert durch
LGBl. 2002 Nr. 184.
71
Art. 47 Sachüberschrift abgeändert durch
LGBl. 2003 Nr. 240.
72
Art. 47 Abs. 1 abgeändert durch
LGBl. 2003 Nr. 240.
73
Art. 47 Abs. 2 Einleitungssatz abgeändert durch
LGBl. 2008 Nr. 109.
74
Art. 47 Abs. 3 eingefügt durch
LGBl. 2008 Nr. 109.
75
Art. 48 Abs. 4 abgeändert durch
LGBl. 2013 Nr. 392.
76
Art. 49 Abs. 2 aufgehoben durch
LGBl. 2004 Nr. 309.
77
Art. 51 Bst. a abgeändert durch
LGBl. 2015 Nr. 346.
78
Art. 51 Bst. c eingefügt durch
LGBl. 2015 Nr. 346.
79
Art. 52 Sachüberschrift abgeändert durch
LGBl. 2003 Nr. 267.
80
Die Listen sind einsehbar unter:
www.bag.admin.ch
81
Art. 52 Abs. 1 abgeändert durch
LGBl. 2013 Nr. 392.
82
Art. 52 Abs. 1a aufgehoben durch
LGBl. 2003 Nr. 267.
83
Art. 52 Abs. 3 abgeändert durch
LGBl. 2013 Nr. 392.
84
Art. 52 Abs. 4 eingefügt durch
LGBl. 2004 Nr. 309.
85
Art. 52a Sachüberschrift eingefügt durch
LGBl. 2001 Nr. 148.
86
Art. 52a Abs. 1 Einleitungssatz eingefügt durch
LGBl. 2001 Nr. 148.
87
Art. 52a Abs. 1 Bst. a abgeändert durch
LGBl. 2008 Nr. 109.
88
Art. 52a Abs. 1 Bst. b abgeändert durch
LGBl. 2008 Nr. 109.
89
Art. 52a Abs. 1 Bst. c eingefügt durch
LGBl. 2001 Nr. 148.
90
Art. 52a Abs. 2 eingefügt durch
LGBl. 2007 Nr. 317.
91
Art. 52b eingefügt durch
LGBl. 2012 Nr. 249.
92
Art. 52c eingefügt durch
LGBl. 2015 Nr. 346.
93
Art. 52d eingefügt durch
LGBl. 2015 Nr. 346.
94
Art. 53 Abs. 1 abgeändert durch
LGBl. 2009 Nr. 194.
95
Art. 53 Abs. 2 abgeändert durch
LGBl. 2003 Nr. 267 und
LGBl. 2007 Nr. 140.
96
Art. 53 Abs. 3 abgeändert durch
LGBl. 2003 Nr. 267.
97
Art. 53 Abs. 6 abgeändert durch
LGBl. 2003 Nr. 267.
98
Art. 53 Abs. 7 abgeändert durch
LGBl. 2003 Nr. 267 und
LGBl. 2007 Nr. 140.
99
Art. 53 Abs. 8 abgeändert durch
LGBl. 2003 Nr. 267.
100
Art. 53 Abs. 10 abgeändert durch
LGBl. 2003 Nr. 267 und
LGBl. 2007 Nr. 140.
101
Art. 54 Abs. 1 Einleitungssatz abgeändert durch
LGBl. 2003 Nr. 267.
102
Art. 54 Abs. 2 abgeändert durch
LGBl. 2003 Nr. 267.
103
Art. 54a Sachüberschrift abgeändert durch
LGBl. 2004 Nr. 309.
104
Die Liste ist einsehbar unter:
www.bag.admin.ch
105
Art. 54a Abs. 1 abgeändert durch
LGBl. 2013 Nr. 392.
106
Art. 54a Abs. 2 abgeändert durch
LGBl. 2004 Nr. 309.
107
Art. 54a Abs. 3 abgeändert durch
LGBl. 2004 Nr. 309.
108
Die Liste ist einsehbar unter:
www.bag.admin.ch
109
Art. 55 Abs. 1 abgeändert durch
LGBl. 2013 Nr. 392.
110
Art. 56 abgeändert durch
LGBl. 2015 Nr. 346.
111
Art. 56 Abs. 1 Bst. a abgeändert durch
LGBl. 2017 Nr. 176.
112
Art. 56 Abs. 1 Bst. d abgeändert durch
LGBl. 2016 Nr. 519.
113
Art. 57 Sachüberschrift abgeändert durch
LGBl. 2007 Nr. 317.
114
Art. 57 Abs. 1 abgeändert durch
LGBl. 2013 Nr. 392.
115
Art. 57 Abs. 2 abgeändert durch
LGBl. 2007 Nr. 317.
116
Art. 57 Abs. 2a abgeändert durch
LGBl. 2013 Nr. 392.
117
Art. 57 Abs. 3 abgeändert durch
LGBl. 2008 Nr. 109.
118
Art. 57 Abs. 4 eingefügt durch
LGBl. 2013 Nr. 392.
119
Art. 57a Sachüberschrift eingefügt durch
LGBl. 2007 Nr. 317.
120
Art. 57a Abs. 1 eingefügt durch
LGBl. 2007 Nr. 317.
121
Art. 57a Abs. 2 eingefügt durch
LGBl. 2007 Nr. 317.
122
Art. 57a Abs. 3 eingefügt durch
LGBl. 2007 Nr. 317.
123
Art. 57a Abs. 4 abgeändert durch
LGBl. 2008 Nr. 109.
124
Art. 58 Sachüberschrift abgeändert durch
LGBl. 2004 Nr. 309.
125
Art. 58 Abs. 1 abgeändert durch
LGBl. 2004 Nr. 309.
126
Art. 58 Abs. 2 eingefügt durch
LGBl. 2007 Nr. 317.
127
Art. 58 Abs. 3 eingefügt durch
LGBl. 2007 Nr. 317.
128
Art. 59 abgeändert durch
LGBl. 2008 Nr. 43.
129
Art. 59a Sachüberschrift eingefügt durch
LGBl. 2002 Nr. 184.
130
Art. 59a Abs. 1 eingefügt durch
LGBl. 2002 Nr. 184.
131
Art. 59a Abs. 2 abgeändert durch
LGBl. 2007 Nr. 317.
132
Art. 59a Abs. 3 abgeändert durch
LGBl. 2013 Nr. 392.
133
Art. 59a Abs. 4 eingefügt durch
LGBl. 2013 Nr. 392.
134
Art. 59b eingefügt durch
LGBl. 2008 Nr. 243.
135
Art. 59b Abs. 2 abgeändert durch
LGBl. 2013 Nr. 392.
136
Art. 59c eingefügt durch
LGBl. 2012 Nr. 294.
137
Art. 59c Abs. 2 abgeändert durch
LGBl. 2013 Nr. 392.
138
Art. 59c Abs. 3 abgeändert durch
LGBl. 2013 Nr. 392.
139
Art. 60 Sachüberschrift abgeändert durch
LGBl. 2008 Nr. 43.
140
Art. 60 Abs. 1 abgeändert durch
LGBl. 2008 Nr. 43.
141
Art. 60 Abs. 2 abgeändert durch
LGBl. 2008 Nr. 43.
142
Art. 60 Abs. 4 abgeändert durch
LGBl. 2008 Nr. 43.
143
Art. 60 Abs. 5 abgeändert durch
LGBl. 2008 Nr. 43.
144
Art. 61 abgeändert durch
LGBl. 2008 Nr. 43.
145
Art. 62 aufgehoben durch
LGBl. 2009 Nr. 335.
146
Art. 63 aufgehoben durch
LGBl. 2016 Nr. 210.
147
Art. 64 Abs. 1 abgeändert durch
LGBl. 2008 Nr. 43.
148
Art. 64 Abs. 2 abgeändert durch
LGBl. 2008 Nr. 43.
149
Art. 64 Abs. 3 abgeändert durch
LGBl. 2008 Nr. 43.
150
Art. 64 Abs. 4 abgeändert durch
LGBl. 2008 Nr. 43.
151
Art. 64 Abs. 6 abgeändert durch
LGBl. 2013 Nr. 392.
152
Art. 64a eingefügt durch
LGBl. 2016 Nr. 519.
153
Sachüberschrift vor Art. 65 eingefügt durch
LGBl. 2016 Nr. 519.
154
Art. 65 Sachüberschrift abgeändert durch
LGBl. 2016 Nr. 519.
155
Art. 65 Abs. 1 Einleitungssatz abgeändert durch
LGBl. 2003 Nr. 267.
156
Art. 65 Abs. 1 Bst. a abgeändert durch
LGBl. 2016 Nr. 519.
157
Art. 65 Abs. 1 Bst. b abgeändert durch
LGBl. 2013 Nr. 392.
158
Art. 65 Abs. 1 Bst. c abgeändert durch
LGBl. 2003 Nr. 267.
159
Art. 65 Abs. 2 abgeändert durch
LGBl. 2016 Nr. 519.
160
Art. 65a abgeändert durch
LGBl. 2016 Nr. 519.
161
Art. 65a Abs. 1 Bst. c abgeändert durch
LGBl. 2017 Nr. 16.
162
Art. 65b eingefügt durch
LGBl. 2016 Nr. 519.
163
Art. 65b Sachüberschrift abgeändert durch
LGBl. 2017 Nr. 16.
164
Art. 65b Abs. 2 abgeändert durch
LGBl. 2017 Nr. 16.
165
Art. 65b Abs. 3 eingefügt durch
LGBl. 2017 Nr. 16.
166
Sachüberschrift vor Art. 66 eingefügt durch
LGBl. 2016 Nr. 519.
167
Art. 66 abgeändert durch
LGBl. 2016 Nr. 519.
168
Art. 66a abgeändert durch
LGBl. 2008 Nr. 43.
169
Art. 66a Sachüberschrift abgeändert durch
LGBl. 2016 Nr. 519.
170
Art. 67 abgeändert durch
LGBl. 2016 Nr. 519.
171
Art. 68 abgeändert durch
LGBl. 2008 Nr. 43.
172
Art. 69 Abs. 1 Einleitungssatz abgeändert durch
LGBl. 2003 Nr. 267.
173
Art. 69 Abs. 1 Bst. a abgeändert durch
LGBl. 2008 Nr. 43.
174
Art. 69 Abs. 1 Bst. b abgeändert durch
LGBl. 2003 Nr. 267.
175
Art. 69 Abs. 1 Bst. c abgeändert durch
LGBl. 2003 Nr. 267.
176
Art. 69 Abs. 2 abgeändert durch
LGBl. 2016 Nr. 519.
177
Art. 70 abgeändert durch
LGBl. 2003 Nr. 267.
178
Art. 71 abgeändert durch
LGBl. 2008 Nr. 43.
179
Art. 72 aufgehoben durch
LGBl. 2016 Nr. 210.
180
Art. 72a abgeändert durch
LGBl. 2008 Nr. 43.
181
Art. 73 abgeändert durch
LGBl. 2016 Nr. 519.
182
Art. 73 Abs. 2a eingefügt durch
LGBl. 2017 Nr. 16.
183
Art. 73a eingefügt durch
LGBl. 2016 Nr. 519.
184
Sachüberschrift vor Art. 73b eingefügt durch
LGBl. 2017 Nr. 176.
185
Art. 73b eingefügt durch
LGBl. 2017 Nr. 176.
186
Art. 74 Sachüberschrift abgeändert durch
LGBl. 2017 Nr. 176.
187
Art. 74 Abs. 1 abgeändert durch
LGBl. 2004 Nr. 309.
189
Art. 74 Abs. 3 abgeändert durch
LGBl. 2016 Nr. 519.
190
Art. 75 Abs. 2 abgeändert durch
LGBl. 2003 Nr. 267.
191
Art. 75a eingefügt durch
LGBl. 2016 Nr. 519.
192
Art. 76 Sachüberschrift abgeändert durch
LGBl. 2013 Nr. 392.
193
Art. 76 Abs. 1 Bst. c Ziff 1 abgeändert durch
LGBl. 2016 Nr. 519.
194
Art. 76 Abs. 1 Bst. c abgeändert durch
LGBl. 2013 Nr. 392.
195
Art. 76 Abs. 2 abgeändert durch
LGBl. 2003 Nr. 267.
196
Art. 76a eingefügt durch
LGBl. 2013 Nr. 392.
197
Art. 76b eingefügt durch
LGBl. 2013 Nr. 392.
198
Art. 76b Abs. 5 abgeändert durch
LGBl. 2015 Nr. 346.
199
Art. 76c eingefügt durch
LGBl. 2013 Nr. 392.
200
Art. 77 Abs. 1 Bst. d abgeändert durch
LGBl. 2008 Nr. 109.
201
Art. 77 Abs. 1 Bst. e abgeändert durch
LGBl. 2015 Nr. 346.
202
Art. 77 Abs. 1 Bst. f aufgehoben durch
LGBl. 2003 Nr. 267.
203
Art. 77 Abs. 1 Bst. g aufgehoben durch
LGBl. 2003 Nr. 267.
204
Art. 77a aufgehoben durch
LGBl. 2016 Nr. 519.
205
Art. 78 Abs. 1 abgeändert durch
LGBl. 2016 Nr. 210.
206
Art. 78 Abs. 2 abgeändert durch
LGBl. 2003 Nr. 267 und
LGBl. 2006 Nr. 224.
207
Art. 78 Abs. 3 eingefügt durch
LGBl. 2016 Nr. 210.
209
Art. 78a abgeändert durch
LGBl. 2016 Nr. 519.
210
Art. 79 Abs. 1 abgeändert durch
LGBl. 2016 Nr. 210.
211
Art. 79 Abs. 2 abgeändert durch
LGBl. 2006 Nr. 224.
212
Art. 81 abgeändert durch
LGBl. 2016 Nr. 210.
213
Art. 81a aufgehoben durch
LGBl. 2016 Nr. 210.
214
Art. 82 abgeändert durch
LGBl. 2016 Nr. 210.
215
Art. 83 abgeändert durch
LGBl. 2004 Nr. 309.
216
Art. 84 Sachüberschrift abgeändert durch
LGBl. 2003 Nr. 267.
217
Art. 85 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
218
Art. 85 Abs. 3 abgeändert durch
LGBl. 2006 Nr. 224.
219
Art. 86 aufgehoben durch
LGBl. 2003 Nr. 267.
220
Art. 87 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
221
Art. 87 Abs. 3 abgeändert durch
LGBl. 2006 Nr. 224.
222
Überschrift vor Art. 88 abgeändert durch
LGBl. 2003 Nr. 267.
223
Art. 88 Abs. 3 abgeändert durch
LGBl. 2003 Nr. 267.
224
Art. 89 Abs. 1 abgeändert durch
LGBl. 2003 Nr. 267.
225
Art. 90 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
226
Art. 91 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
227
Art. 92 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
228
Art. 92 Abs. 2 abgeändert durch
LGBl. 2006 Nr. 224.
230
Art. 94 Abs. 2 abgeändert durch
LGBl. 2006 Nr. 224.
231
Art. 95 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
232
Art. 96 Abs. 1 abgeändert durch
LGBl. 2006 Nr. 224.
233
Art. 96 Abs. 2 abgeändert durch
LGBl. 2006 Nr. 224.
234
Art. 96 Abs. 3 abgeändert durch
LGBl. 2006 Nr. 224.
235
Art. 96 Abs. 5 abgeändert durch
LGBl. 2006 Nr. 224.
236
Art. 97 aufgehoben durch
LGBl. 2003 Nr. 267.
237
Art. 100 abgeändert durch
LGBl. 2006 Nr. 224.
238
Art. 100 Abs. 1 abgeändert durch
LGBl. 2013 Nr. 12.
239
Art. 101 aufgehoben durch
LGBl. 2003 Nr. 267.
241
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
242
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
243
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
244
Die Richtlinien sind einsehbar unter:
www.bag.admin.ch/ref
245
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref
246
Die Dokumente sind einsehbar unter
www.bag.admin.ch/ref
247
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref
248
Die Richtlinien sind einsehbar unter:
www.bag.admin.ch/ref
249
Die Richtlinien sind einsehbar unter:
www.bag.admin.ch/ref
250
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref
251
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref
252
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref
253
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref
254
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
255
Die Richtlinien sind einsehbar unter
www.bag.admin.ch/ref.
256
Die Richtlinien sind einsehbar unter
www.bag.admin.ch/ref.
257
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref
258
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref
259
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
260
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
261
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
262
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
263
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
264
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
265
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref
266
Das Dokument ist einsehbar unter
www.llv.li
267
Die Richtlinien sind einsehbar unter
www.bag.admin.ch/ref.
268
Die Richtlinien sind einsehbar unter
www.bag.admin.ch/ref.
269
Die Richtlinien sind einsehbar unter
www.bag.admin.ch/ref.
270
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref.
271
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
272
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
273
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
274
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
276
Anhang 2 abgeändert durch
LGBl. 2002 Nr. 184,
LGBl. 2003 Nr. 202,
LGBl. 2006 Nr. 177,
LGBl. 2007 Nr. 317,
LGBl. 2008 Nr. 30,
LGBl. 2010 Nr. 169,
LGBl. 2010 Nr. 410,
LGBl. 2013 Nr. 392,
LGBl. 2014 Nr. 32,
LGBl. 2014 Nr. 192,
LGBl. 2015 Nr. 346,
LGBl. 2016 Nr. 519 und
LGBl. 2017 Nr. 176.
277
Anhang 2 Artikelverweis abgeändert durch
LGBl. 2016 Nr. 519.
278
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref.
279
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref.
280
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref.
281
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref.
282
Das Dokument ist einsehbar unter
www.bag.admin.ch/ref.
283
Das Dokument ist einsehbar unter:
www.bag.admin.ch/ref
285
Anhang 2b abgeändert durch
LGBl. 2005 Nr. 268,
LGBl. 2006 Nr. 65,
LGBl. 2006 Nr. 177,
LGBl. 2008 Nr. 109,
LGBl. 2009 Nr. 194,
LGBl. 2009 Nr. 338,
LGBl. 2010 Nr. 78,
LGBl. 2010 Nr. 159,
LGBl. 2011 Nr. 501,
LGBl. 2014 Nr. 53,
LGBl. 2015 Nr. 137,
LGBl. 2015 Nr 167 und
LGBl. 2016 Nr. 519.
286
Anhang 3 abgeändert durch
LGBl. 2011 Nr. 251.
289
Anhang 4b eingefügt durch
LGBl. 2005 Nr. 209.
291
Inkrafttreten: 1. Januar 2002.
292
Inkrafttreten: 1. Januar 2004.
293
Inkrafttreten: 1. Januar 2005.
294
Inkrafttreten: 1. Januar 2010.
295
Inkrafttreten: 1. Januar 2014.
296
Inkrafttreten Ziff. II Abs. 1: 25. Juni 2016.
297
Übergangsbestimmungen Kapitel II. Abs. 2 aufgehoben durch
LGBl. 2016 Nr. 519.
298
Ziff. II Abs. 1 abgeändert durch
LGBl. 2017 Nr. 112.
299
Ziff. II Abs. 3 eingefügt durch
LGBl. 2017 Nr. 112.